Глава 7. Электрокардиограмма при некоторых
ЗАБОЛЕВАНИЯХ И СИНДРОМАХ......................................................................................... 110
Острое легочное сердце (тромбоэмболия легочной артерии).................................................... 110
ЭКГ при перикардите..................................................................................................................... 112
ЭКГ при миокардитах..................................................................................................................... 114
ЭКГ при гипокалиемии.................................................................................................................. 115
ЭКГ при гиперкалиемии................................................................................................................ 115
ЭКГ при кардиомиопатиях......................................................................................................................................................... 116
ЭКГ при нейроциркуляторной дистонии.............................................................................................................................. 116
ЭКГ при нарушениях мозгового кровообращения............................................................................................................ 118
ЭКГ при миокардиодистрофиях............................................................................................................................................... 119
ЭКГ при передозировке сердечных гликозидов................................................................................................................. 119
Задания в тестовой форме для самоконтроля
Приложение 1. Общая схема расшифровки ЭКГ................................................................................................................ 120
Приложение 2. Задания для самостоятельной работы по расшифровке ЭКГ и эталоны ответов.................... 121
СПИСОК СОКРАЩЕНИЙ
АВ-узел — атриовентрикулярный узел
з.н.в. ЛНПГ — задненижняя ветвь левой ножки пучка Гиса
ИБС — ишемическая болезнь сердца
ЛНПГ — левая ножка пучка Гиса
п.в.в. ЛНПГ — передневерхняя ветвь левой ножки пучка Гиса
ПНПГ — правая ножка пучка Гиса
ПГ — пучок Гиса
WPW — синдром Вольфа–Паркинсона–Уайта
СССУ — синдром слабости синусового узла
СУ — синусовый узел
ЭДС — электродвижущая сила
ЭКГ — электрокардиограмма
ПРЕДИСЛОВИЕ
Функциональная диагностика в настоящее время в своем распоряжении имеет самые различные, порой весьма сложные и дорогостоящие методы исследования. Однако среди них наиболее распространенным и доступным методом является электрокардиография. Несмотря на то, что электрокардиография используется в основном в кардиологии, она с успехом применяется при заболеваниях легких, почек, эндокринных желез, системы крови и т.д., и по праву стала сейчас необходимой широкому кругу врачей.
Настоящее пособие ориентировано на будущих практических врачей. Поэтому в нём наибольшее внимание уделяется разделам, с которыми чаще всего сталкивается клиницист в своей повседневной работе. В учебно-методическом пособии представлены современные основы электрокардиографии, касающиеся биоэлектрических свойств сердца, с позиций векторной теории рассматриваются вопросы происхождения зубцов электрокардиограммы (ЭКГ) в норме и патологии. Наибольшее внимание уделяется изменениям ЭКГ при гипертрофиях различных отделов сердца, нарушениях сердечного ритма и проводимости, при ишемической болезни сердца, а также при других заболеваниях (тромбэмболия легочной артерии, нарушения электролитного обмена и др.). В каждом разделе этого пособия выделены наиболее значимые критерии для распознавания патологических изменений электрокардиограммы.
Учебно-методическое пособие содержит схемы и многочисленные электрокардиограммы, которые иллюстрируют основные положения текста и способствуют его усвоению. При этом сознательно не приводятся редко встречающиеся случаи патологических электрокардиограмм, с которыми, как правило, не приходится сталкиваться практическому врачу.
Авторы стремились к достаточно простому изложению материала, в связи, с чем пособие можно использовать для самостоятельного изучения электрокардиографии. В конце каждой главы для проверки полученных знаний студентам даются тестовые задания, а для закрепления прочитанного материала в конце книги предлагается самостоятельно расшифровать ряд ЭКГ с основными патологическими синдромами. Эталоны правильных ответов на тестовые задания и ЭКГ с коментариями прилагаются.
Глава 1
Биоэлектрические основы электрокардиографии
Электрокардиография — метод изучения биоэлектрических потенциалов, генерируемых мышцей сердца. Последняя в свою очередь состоит из клеток двух видов — клеток проводящей системы и сократительного миокарда. Суммарный записанный биоэлектрический потенциал миокардиальных клеток является электрокардиограммой (ЭКГ). Выделяют несколько теорий формирования электрокардиограммы.
Мембранная теория
Согласно этой теории, в основе возникновения электрических явлений в сердце лежит перемещение К+, Na+, Ca2+, C1– и других ионов через мембрану мышечной клетки. В электрохимическом отношении клеточная мембрана представляет собой оболочку с неодинаковой проницаемостью для различных ионов. Она как бы разделяет два раствора электролитов, существенно отличающихся по своему составу. Внутри клетки, находящейся в невозбужденном состоянии, концентрация К+ в 30 раз выше, чем во внеклеточной жидкости (рис. 1, а). Напротив, во внеклеточной среде по сравнению с внутриклеточной примерно в 20 раз выше концентрация Na+, в 13 раз выше — C1– и в 25 раз выше концентрация Ca2–.
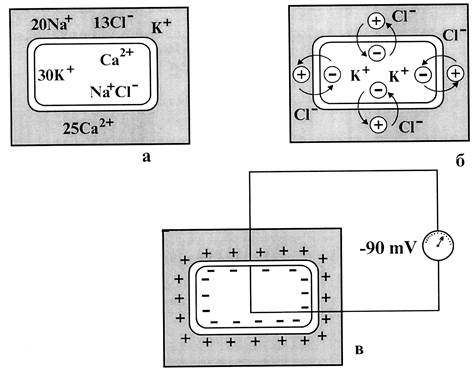
Рис. 1. Поляризация клеточной мембраны невозбужденной клетки:
а) соотношение концентраций ионов Na+, K+, Ca2+ внутри клетки и во внеклеточной жидкости;
б) перемещение ионов К+, C1– вследствие концентрационного градиента;
в) регистрация трансмембранного потенциала покоя.
В невозбужденной клетке мембрана более проницаема для К+ и C1–. Поэтому ионы К+ в силу концентрационного градиента стремятся выйти из клетки, перенося свой положительный заряд во внеклеточную среду. Ионы C1–, наоборот, входят внутрь клетки, увеличивая тем самым отрицательный заряд внутриклеточной жидкости (рис. 1, б). Это перемещение ионов и приводит к поляризации клеточной мембраны невозбужденной клетки: наружная ее поверхность становится положительно, а внутренняя — отрицательно заряженной. Если теперь с помощью микроэлектродов измерить разность потенциалов между наружной и внутренней поверхностью мембраны (рис. 1, в), то будет зарегистрирован так называемый трансмембранный потенциал покоя (ТМПП), имеющий отрицательную величину и составляющий –90 mV.
При возбуждении клетки под влиянием различных раздражителей резко изменяется проницаемость ее стенки по отношению к ионам различных типов. Это приводит к изменению ионных потоков через клеточную мембрану и, следовательно, к изменению величины самого ТМПП. Кривая изменения трансмембранного потенциала во время возбуждения получила название трансмембранного потенциала действия (ТМПД). Различают несколько фаз ТМПД миокардиальной клетки (рис. 2).
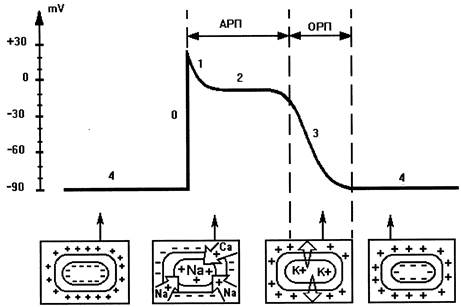
Рис. 2. Трансмембранный потенциал действия. АРП и ОРП — абсолютный и относительный рефракторные периоды.
Фаза 0 — фаза деполяризации (возбуждения). Ее продолжительность не более 10 мс. Под влиянием возбуждения резко увеличивается проницаемость мембраны для ионов Na+ внутрь клетки. При этом естественно меняется заряд мембраны. Величина трансмембранного потенциала действия становится +20 mV. Наступает следующая фаза 1.
Фаза 1 — фаза начальной быстрой реполяризации, когда уменьшается проницаемость для ионов Na+ и увеличивается для C1–. В результате снижается положительный заряд внутри клетки и ТМПД падает до 0 или ниже. Эта фаза также очень кратковременная.
Фаза 2 — фаза реполяризации. В течение этой фазы величина ТМПД поддерживается на одном уровне, что приводит к формированию на кривой (рис. 2) своеобразного плато. Величина ТМПД постоянна за счет медленного вхождения ионов Са2+ и Na+ внутрь клетки и тока К+ из клетки. Продолжительность этой фазы велика и составляет около 200 мс. В течение этой фазы мышечная клетка остается в возбужденном состоянии.
Фаза 3 — фаза конечной быстрой реполяризации, когда наступает резкое уменьшение проницаемости клеточной мембраны для Na+ и Са2+ и значительно возрастает проницаемость ее для К+. Поэтому вновь начинает преобладать перемещение ионов К+ во внеклеточное пространство. Наружная поверхность мембраны оказывается заряженной положительно, а внутренняя — отрицательно. ТМПД достигает величины ТМПП.
Фаза 4 — фаза поляризации (покоя) — происходит восстановление исходной концентрации К+, Na+, Са2+ и С1– — соответственно внутри и вне клетки. Это происходит благодаря действию «Na+ — К+-насоса». При этом ТМПД остается на уровне примерно –90 mV.
Клетки проводящей системы сердца и в том числе клетки синусового узла обладают способностью к спонтанному медленному увеличению ТМПП — уменьшению отрицательного заряда внутренней поверхности мембраны во время 4-й фазы с –90 mV до –60 mV за счет медленного тока ионов Na+. Этот процесс получил название спонтанной диастолической деполяризации.
На рис. 3 представлена кривая спонтанной диастолической деполяризации клеток водителей ритма (Р-клетки, пейсмекерные).
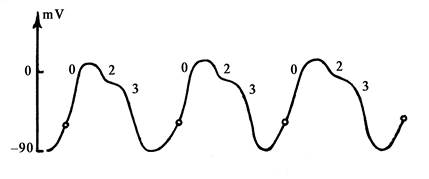
Рис. 3. ТМПД пейсмекерных клеток. Цифрами представлены фазы ТМПД.
Благодаря этой способности в сердце «самопроизвольно» зарождается электрический импульс.
Главные электрофизиологические свойства сердца
1. Автоматизм — способность сердца вырабатывать электрические импульсы (при отсутствии каких-либо внешних раздражений), вызывающие возбуждение. Функцией автоматизма обладают Р-клетки синусового узла (СУ) и проводящей системы: атриовентрикулярного (АВ) соединения, предсердий и желудочков. СУ — центр автоматизма первого порядка, он вырабатывает электрические импульсы с частотой около 60–80 в мин. АВ-соединение (нижняя часть предсердий и зона перехода АВ-узла в ПГ) является центром автоматизма второго порядка и может продуцировать импульсы с частотой 40–60 в мин. Сам АВ-узел функцией автоматизма не обладает. Нижняя часть пучка Гиса (ПГ), его ножки, ветви и волокна Пуркинье являются центрами автоматизма третьего порядка и вырабатывают импульсы с частотой 25–45 в мин. В норме СУ подавляет центры автоматизма второго и третьего порядка, которые берут на себя функции водителя ритма только при патологии СУ.
2. Проводимость — способность сердца проводить импульсы от места их возникновения до сократительного миокарда. Функцией проводимости обладают как волокна проводящей системы (проводниковые или Т-клетки), так и сократительного миокарда, однако в последнем скорость проведения импульсов значительно меньше. В норме импульсы проводятся от СУ к мышце предсердий и затем желудочков. Скорость проведения импульса в предсердиях 30–80 см/с, в АВ-узле — 2–5 см/с, ПГ и его ветви — 100–150 см/с, в волокнах Пуркинье — 300–400 см/с.
3. Возбудимость — способность сердца возбуждаться под влиянием импульсов. Функцией возбудимости обладают клетки проводящей системы и сократительного миокарда. Возбуждение сердечной мышцы сопровождается возникновением ТМПД и в конечном счете электрического тока, который регистрируется гальванометром в виде ЭКГ.
4. Рефрактерность — невозможность возбужденных клеток миокарда снова активироваться при возникновении дополнительного импульса. Различают состояние абсолютной и относительной рефрактерности (рис. 2). Во время абсолютного рефракторного периода сердце не может возбуждаться и сокращаться независимо от силы поступающего к нему импульса. Во время относительного рефракторного периода сердце сохраняет способность к возбуждению, если сила поступающего к нему импульса сильнее, чем обычно. Абсолютный рефракторный период соответствует на ЭКГ продолжительности QRS и сегмента ST. Относительный рефракторный период соответствует зубцу Т ЭКГ (наиболее ранимая зона). Во время диастолы рефрактерность отсутствует.
5. Аберрантность — патологическое проведение импульса по предсердиям или желудочкам. Аберрантное проведение возникает в тех случаях, когда импульс, поступающий в желудочки или, реже, в предсердия, застает один или несколько пучков их проводящей системы в состоянии рефрактерности, что приводит к изменению распространения возбуждения по этим отделам (на ЭКГ это проявляется изменением формы желудочкового комплекса).
6. Сократимость — способность сердца сокращаться под влиянием импульсов и перекачивать кровь в большой и малый круг кровообращения.
7. Тоничность — способность сердца сохранять свою форму в диастоле.
Электрокардиография позволяет изучать следующие функции сердца: автоматизм, проводимость, рефрактерность и аберрантность. По ЭКГ о состоянии сократительной функции мы можем получить лишь косвенное представление. О функции тоничности ЭКГ не дает никаких сведений.
Проводящая система сердца (рис. 4) начинается СУ (узел Кисс–Флака), который расположен субэпикардиально в верхней части правого предсердия между устьями полых вен. Он состоит из Р- и Т-клеток проводящей системы. В норме волна возбуждения, генерированного в клетках СУ, распространяется по короткому проводящему пути на правое предсердие, по трем межузловым трактам — Бахмана, Венкебаха и Тореля — к АВ-узлу и по межпредсердному пучку Бахмана — на левое предсердие. Вначале возбуждается правое предсердие, затем левое. Время охвата волной возбуждения обоих предсердий не превышает 0,1 с. Из предсердий импульс попадает в АВ-узел (узел Ашоффа–Тавара). Он расположен в нижней части правого предсердия справа от межпредсердной перегородки рядом с устьем коронарного синуса. Он так же, как и СУ, состоит из Р- и Т-клеток. АВ-узел вместе с нижними отделами предсердий и начальными отделами ПГ образуют АВ-соединение. В АВ-узле и начальных отделах ПГ происходит значительная задержка волны возбуждения. Это создает возможность для окончания возбуждения и сокращения предсердий до того, как начнется возбуждение желудочков.
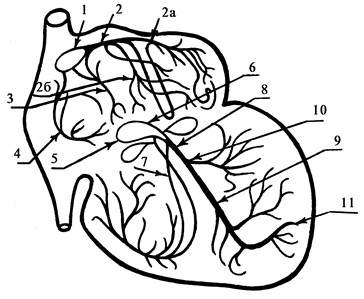
Рис. 4. Проводящая система сердца: 1 — СУ (Кисс–Флака); 2 — передний межузловой путь (Бахмана); 2а — к левому предсердию; 2б — к АВ-узлу; 3 — средний межузловой путь (Венкебаха); 4 — задний межузловой путь (Тореля); 5 — АВ-узел (Ашоффа–Тавара); 6 — ПГ; 7 — правая ножка (ПНПГ); 8 — левая ножка (ЛНПГ); 9 — передневерхняя ветвь (п.в.в. ЛНПГ); 10 — задненижняя ветвь (з.н.в. ЛНПГ); 11 — сеть волокон Пуркинье.
Прохождение возбуждения по АВ-узлу длится в среднем 0,08 с. Вследствие замедленной проводимости и продолжительности рефракторного периода АВ-узел выполняет свою основную функцию — фильтрует подходящие к нему импульсы.
При учащении сердечных импульсов, исходящих из СУ или предсердий, более 180–220 в мин даже у здорового человека может наступить частичная АВ-блокада проведения электрического импульса от предсердий к желудочкам. От АВ-узла волна возбуждения передается на хорошо развитую внутрижелудочковую проводящую систему, состоящую из ПГ, ножек ПГ, основных его ветвей и волокон Пуркинье. ПГ разделяется сначала на две ножки — правую (ПНПГ) и левую (ЛНПГ). Затем последняя делится на две ветви: передневерхнюю (п.в.в. ЛНПГ) и задненижнюю (з.н.в. ЛНПГ). Эти ветви спускаются вниз по обеим сторонам межжелудочковой перегородки. ПНПГ направляется к мышце правого желудочка. П.в.в. ЛНПГ снабжает волокнами переднюю и в меньшей мере боковую стенку левого желудочка. З.н.в. ЛНПГ дает волокна задней стенке левого желудочка, а также нижним отделам боковой стенки. В норме продолжительность возбуждения желудочков колеблется от 0,06 с до 0,10 с.
Для правильного понимания генеза различных зубцов ЭКГ необходимо знать нормальную последовательность охвата возбуждением (деполяризацией) миокарда желудочков. Поскольку волокна Пуркинье располагаются преимущественно в субэндокардиальных отделах желудочков, именно эти отделы возбуждаются первыми и отсюда волна возбуждения распространяется к субэпикардиальным участкам сердечной мышцы.
Процесс возбуждения желудочков начинается с деполяризации левой части межжелудочковой перегородки (верхняя ее часть). Фронт возбуждения движется слева направо и быстро охватывает среднюю и нижние части межжелудочковой перегородки. Почти одновременно происходит возбуждение верхушки, правого и затем левого желудочка. Последними возбуждаются базальные отделы левого и правого желудочков, а также межжелудочковой перегородки. Проводящей системе сердца присуща способность проводить импульсы не только от предсердий к желудочкам, но и в обратном направлении — от желудочков к предсердиям (ретроградно).
Следующей теорией происхождения ЭКГ является дипольная.
Дипольная теория
Теория диполя рассматривает ЭКГ как результат распространения по мышце сердца электрической системы (–, +), обладающей равным, но противоположным зарядом (диполь) и движущейся положительным полюсом вперед от возбужденного участка миокарда к невозбужденному.
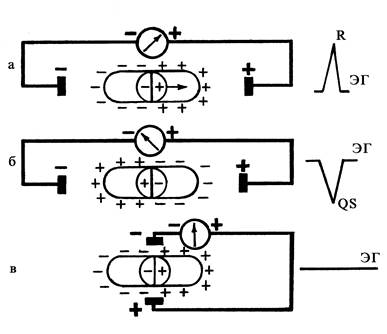
Рассмотрим процесс формирования разности потенциалов на поверхности одиночного мышечного волокна и генез электрограммы (ЭГ) волокна (рис. 5). К мышечному волокну присоединены два электрода. Неактивный электрод (–) расположен у эндокарда, а активный электрод (+) — у эпикарда, электроды соединены с гальванометром, который фиксирует разность потенциалов. Когда мышечное волокно находится в состоянии покоя, то разность потенциалов равна нулю и на ЭГ записывается прямая или изоэлектрическая линия.
Процесс деполяризации начинается у эндокарда. В самом начале деполяризации эндокардиальные участки волокна заряжаются отрицательно (рис. 5, а), остальная часть волокна, находящаяся в покое, заряжена положительно, при этом образуется разность потенциалов, которая регистрируется гальванометром в виде положительного отклонения (наименьшего), т. к. сила заряда обратно пропорциональна квадрату расстояния до него. На ЭГ будет регистрироваться начало зубца R. Волна возбуждения постепенно продвигается от эндокарда к эпикарду. Положительный заряд приближается к активному электроду, и гальванометр зарегистрирует в этот момент подъем кривой над изолинией большей амплитуды. На ЭГ будет наибольшая амплитуда зубца R (рис. 5, б, 5, в). Как только все волокно будет охвачено возбуждением (рис. 5, г), разность потенциалов станет равна нулю и кривая, регистрируемая гальванометром, опустится к изолинии. Изолиния записывается до тех пор, пока не начнется процесс реполяризации.
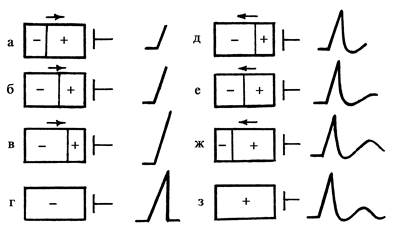
Рис. 5. Формирование разности потенциалов на поверхности одиночного мышечного волокна: а — начало деполяризации; б, в — продвижение волны деполяризации от эндокарда к эпикарду; г — все волокно охвачено возбуждением; д — начало реполяризации; е, ж — продвижение реполяризации от эпикарда к эндокарду; з — конец реполяризации.
Угасание возбуждения протекает медленнее, чем деполяризация. Реполяризация в одиночном мышечном волокне начинается у эпикарда (рис. 5, д), причем эпикардиальные участки заряжаются положительно, тогда как вся остальная часть мышечного волокна имеет отрицательный заряд. На активный электрод действует положительный заряд, находящийся в непосредственной близости к электроду. В связи с этим гальванометр зарегистрирует максимальный подъем кривой вверх от изолинии. Так как при реполяризации возникает меньшая ЭДС, амплитуда этой кривой будет меньше, чем при деполяризации. Волна реполяризации постепенно распространяется к эндокарду, и положительный заряд удаляется от активного электрода (рис. 5, ж). Это приводит к постепенному спуску кривой, регистрируемой гальванометром. В момент окончания процесса реполяризации мышечное волокно переходит в состояние поляризации (рис. 5, з). Разность потенциалов равна нулю, и на ЭГ регистрируется изолиния.
Теперь, чтобы описать как будет выглядеть форма ЭГ при любых направлениях движения волны де- и реполяризации, необходимо запомнить три общих правила (рис. 6).