Внутрикожная инъекция
Внутрикожная – самая поверхностная инъекция. Лекарственное вещество вводится в эпидермис.
Для выполнения внутрикожной инъекции необходимо:
· Шприц 1-1,5 мл.
· Игла для инъекции длиной 15 мл, сечением 0,4 мл
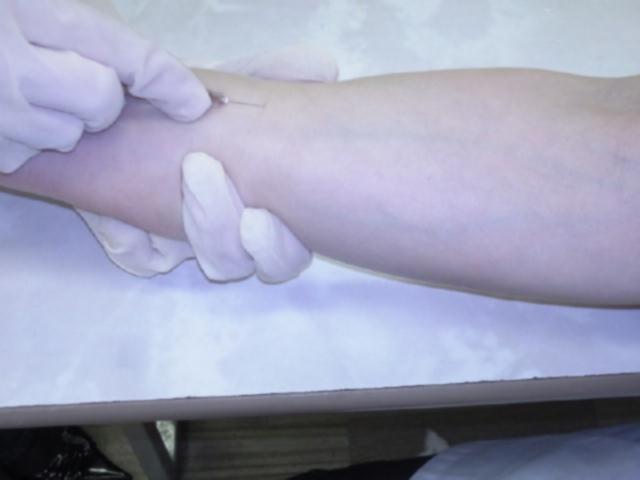
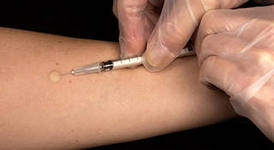
Техника: иглу срезом кверху вводят в кожу под углом 10-15°, исключительно под эпидермис и вводят до 0.5 мл раствора, до появления на поверхности кожи так называемой «лимонной корочки»
Внутрикожная инъекция выполняется при проведении:
· диагностических проб (с туберкулином – реакция Манту и др.)
· аллергологических проб (антибиотики, ПСС и др.)
· местной анестезии
· профилактических прививок (БЦЖ и др.)
Противопоказания:
· отечность подкожно-жировой клетчатки в месте инъекции;
· кожные заболевания в месте инъекции.
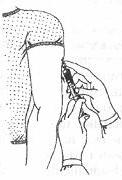
Анатомические области для в/к введения лекарственных средств:
· Средняя часть внутренней поверхности предплечья (используется чаще всего).
· Граница верхней трети наружной поверхности плеча (БЦЖ).
· С целью обезболивания – любой анатомический участок.
Подкожная инъекция
Данным путем вводят жидкие лекарственные формы любого вида и растворимые порошки.
Подкожный путь введения препаратов используется, когда необходимо медленное равномерное всасывание медикамента в кровь.
Для выполнения внутрикожной инъекции необходимо:
· Шприц 1-2 мл.
· Игла для инъекции длиной 20 мм, сечением 0,4-0,6 мм.
Техника: иглу срезом кверху вводят в кожу под углом 45°, игла шприца прокалывает кожу и лекарственное вещество попадает под кожу в подкожно-жировую клетчатку, после введения всасывается сразу в систему полых вен.
Эффект развивается через 15-20 мин. Объем раствора не должен превышать 1-2 мл.
Противопоказания:
· аллергические реакции на лекарственные средства;
· поражение кожи и подкожно-жировой клетчатки любого характера в месте инъекции.
Анатомические области для п/к введения лекарственных средств:
· наружная поверхность плеча (средняя треть);
· передне-наружная поверхность бедра (средняя треть);
· подлопаточная область (прививки);
· передне-боковая поверхность брюшной стенки (отступить на 1-2 см от пупка)
В этих участках тела кожа легко захватывается в складку и отсутствует опасность повреждения крупных кровеносных сосудов, нервов, надкостницы. Тем не менее, такая вероятность полностью не исключается и достаточно часто возможно попадание в кровеносные сосуды. Поэтому при введении некоторых лекарственных средств необходимо убедиться, что игла не попала в сосуд.
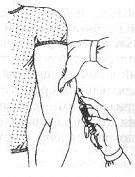
Традиционно, подкожные инъекции проводятся путем вкола иглы под углом 45 градусов в складку кожи. Однако с введением в практику более коротких инсулиновых игл (длиной 5, 6 или 8 мм), инъекции инсулина сейчас рекомендуется выполнять со вколом иглы под углом 90 градусов.
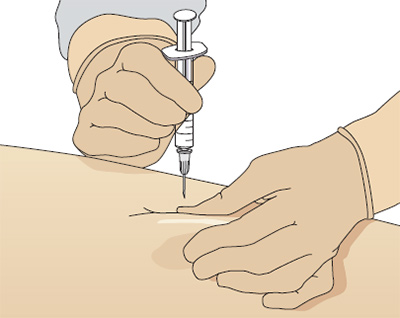
Следует обязательно брать кожу в складку, для того, чтобы отделить жировую ткань от подлежащих мышц, особенно у худых пациентов
| Преимущества метода | Недостатки метода |
 Эффект сохраняется дольше, чем при внутривенном или внутримышечном введении этого же лекарства. Эффект сохраняется дольше, чем при внутривенном или внутримышечном введении этого же лекарства.
 Можно вводить лекарства, которые разрушаются в ЖКТ. Можно вводить лекарства, которые разрушаются в ЖКТ.
|  Всасывание происходит достаточно медленно из-за низкой скорости кровотока. Если периферическое кровообращение нарушено, то эффект может не развиться вообще. Всасывание происходит достаточно медленно из-за низкой скорости кровотока. Если периферическое кровообращение нарушено, то эффект может не развиться вообще.
 Нельзя вводить вещества, которые обладают раздражающим действием и сильные сосудосуживающие средства, т.к. они могут вызывать некроз. Нельзя вводить вещества, которые обладают раздражающим действием и сильные сосудосуживающие средства, т.к. они могут вызывать некроз.
 Риск инфицирования раны. Риск инфицирования раны.
 Требуется специальное обучение пациента или помощь персонала. Требуется специальное обучение пациента или помощь персонала.
|
Так не учим, но можем рассказать . Этот путь введения идеален для таких лекарственных препаратов, как инсулин, который требует медленного равномерного высвобождения, он относительно безболезненный и подходит для частых инъекций.
Инсулин, введенный внутримышечно, всасывается намного быстрее, и это может привести к нестабильной гликемии, и возможно, даже к гипогликемии. Гипогликемические эпизоды могут отмечаться и в том случае, если меняется анатомическая область проведения инъекции, так как инсулин из разных участков всасывается с разной скоростью.
По этой причине должна проводиться постоянная смена мест введения инсулина, например, в течение нескольких месяцев используется область плеча или живота, затем место введения меняется.
Когда госпитализируется пациент с диабетом, надо посмотреть, нет ли в местах введения инсулина признаков воспаления, отека, покраснения или липоатрофий, и обязательно отметить это в медицинской документации.








