Лекция №13. Инфекционные гранулемы верхних дыхательных путей и уха.
Не только сам врач должен делать
все от него зависящее,
но он должен уметь направить
на пользу больного его самого,
его домашних и все его окружение.
Гиппократ
Цель: изучить эпидемиологию, локализацию и характеристику инфекционных гранулем ЛОР-органов. Классификация, этиология, патогенез, клиника и принципы лечения.
Тезисы:
- Туберкулез ЛОР-органов: симптоматика, диагностика, лечение.
- Сифилис ЛОР-органов: симптоматика, диагностика, лечение.
- Склерома. Лепра. Клиника. Диагностика. Лечение.
- Гранулематоз Вегенера. Клиника. Диагностика. Лечение.
Иллюстративный материал: презентация, схемы.
Заболевания, которые рассматриваются как гранулезные или гранулематозные, имеют различную этиологию и патогенез. Их объединяют известные патоморфологические признаки, проявляющиеся образованием гранулем. Последние представляют собой ограниченные, своеобразно построенные морфологические структуры – узелки продуктивного воспаления, состоящие из клеток молодой соединительной ткани.
Большинство гранулем возникает как проявление различных инфекционных процессов (туберкулез, сифилис, склерома, проказа, сап и др.). Возможно образование гранулем при воздействии вредных химических элементов (бериллиоз), инородных тел, в т. ч. от хирургического материала (гранулемы инородных тел) или при введении масляных лекарственных веществ (олеогранулемы).
Диффузные гранулемные поражения (гранулематозы) могут возникать при системных поражениях, например при системном аутоиммунном васкулите (гранулематоз Вегенера).
В оториноларингологической практике наиболее важными являются склеромные, туберкулезные, сифилитические гранулемные заболевания, а также гранулематоз Вегенера.
Гранулема (от лат. granulum – «зернышко») – очаг продуктивного воспаления, имеющий вид плотного узелка от едва различимого до нескольких сантиметров в диаметре, формируется в тканях и органах при некоторых хронических аллергических, инфекционных и инфекционно-аллергических заболеваниях.
Конечным исходом гранулемы является рубец.
ТУБЕРКУЛЕЗ
Из источников литературы о туберкулезе следует, что 5 тыс. лет назад уже болели туберкулезом (были найдены кости позвоночника, свидетельствующие о данной патологии). Первые клинические описания туберкулеза датируются VIII–IX веком н. э. (фтиза – заболевание легких, интоксикационный синдром, кровохарканье, кровотечение легочное, большое выделение мокроты). Данное описание собирательное, перечисленные симптомы характерны для туберкулеза, рака легкого, ХОБЛ и т. д. Позже фтизиатрией стала называться наука, изучающая исключительно туберкулез. Туберкулез поражает не только легкие, в патологический процесс могут вовлекаться все имеющиеся органы (туберкулез ЦНС, глаз, гортани, трахеи, легких, бронхов, сердца, перикарда, желудка и кишечника, гениталий, почек и т. д.). Первая мысль о том, что туберкулез является инфекционным специфическим заболеванием, принадлежит Авиценне (IX–X век н. э.), что это заболевание передается от человека к человеку, от животного человеку и т. д. В 1865 г. впервые была высказана наиболее близкая к истине догадка о том, что является возбудителем туберкулеза. 24 марта 1882 г. Роберт Кох сделал доклад о возбудителе туберкулеза.
Заболевание вызывается микобактериями туберкулеза (бацилла Коха), проникающими в организм чаще через верхние дыхательные пути, реже – через слизистые оболочки и поврежденную кожу, и совсем редко происходит заражение плода через плаценту.
Факторами риска являются тесный контакт с больным туберкулезом, длительная терапия глюкокортикоидами, плохие социально-бытовые условия.
Туберкулез – это хроническая инфекционная болезнь, вызываемая бациллой Коха. Источником инфекции является человек, больной туберкулезом, а также некоторые животные, зараженные туберкулезом.
Наиболее частым и фатальным осложнением туберкулеза легких раньше был туберкулез гортани. Однако и сейчас это осложнение встречается довольно часто, а измененное клиническое течение затрудняет его диагностику. Старое правило «нет туберкулеза гортани без поражения легких» сохраняется.
В прошлые годы спутогенный (через мокроту) путь инфицирования верхних дыхательных путей отмечался у 85–90% больных, в настоящее время в большинстве случаев туберкулез ЛОР-органов осложняет гематогенно-диссеминированный туберкулез и редко – фибринозно-кавернозный.
Инфицирование гортани туберкулезными микобактериями происходит гематогенным, лимфогенным или контактным путем.
В развитии туберкулезного процесса в гортани различают три стадии:
- образование инфильтрата;
- формирование язвы;
- поражение хрящей.
Поражаются обычно задние отделы гортани: межчерпаловидное пространство, черпаловидные хрящи и прилегающие к ним участки голосовых складок. Большое значение для диагностики имеет односторонность процесса, которая позволяет заподозрить специфический характер поражения.
Выделяют 2 основные формы по патоморфологии поражения:
· инфильтрат (ограниченные и диффузные, опухолевидные – туберкулема),
· язва (форма обычно неправильная, края неровные, неглубокие, на дне определяется бледная грануляционная ткань).
Фазы воспалительного процесса при туберкулезе верхних дыхательных путей:
1. Инфильтрация.
2. Распад.
3. Обсеменение.
4. Уплотнение.
5. Обызвествление.
6. Рубцевание.
При туберкулезной инфильтрации, как правило, имеется и отек тканей. Слизистая оболочка бледная, часто покрыта мокротой. При благоприятном течении вокруг инфильтрата разрастается соединительная ткань, и он может напоминать опухоль – туберкулему.
Туберкулезные язвы имеют характерные особенности (Гюсан А.О., 2013). Как правило, они множественные плоские с подрытыми краями и серым грязным дном, покрытым мокротой. Характер язвы во многом определяется местом ее расположения. Так, на надгортаннике язва чаще наблюдается на гортанной поверхности, и края ее имеют зигзагообразную форму. При дотрагивании ватником дна язвы отмечается выраженная болезненность.
Дифференцировать туберкулезное поражение гортани необходимо всегда с новообразованиями. Это особенно актуально, учитывая то обстоятельство, что иногда у одного и того же больного может быть одновременно и рак, и туберкулез гортани (Гюсан А.О., 2010).
Множественные туберкулезные сосочковые инфильтраты можно смешать с папилломами. Дифференцировать туберкулез гортани необходимо и с гиперпластическим ларингитом с пахидермией, и с поражением гортани сифилисом.
Клиника. Жалобы больных туберкулезом гортани различны в зависимости от локализации, распространенности и формы процесса.
Локализация инфильтрата на голосовой складке обусловливает охриплость голоса и быструю его утомляемость. Наличие язвы на надгортаннике, черпалах или черпалонадгортанных складках причиняет боль при глотании, затрудняет прием пищи.
Туберкулез носа.
Встречается редко. Представлен поверхностным узелковым инфильтратом, серовато-белого цвета, который быстро изъязвляется, что нередко приводит к перфорации носовой перегородки, ее передних отделов. Возможно и гипертрофическое разрастание в месте поражения. Излюбленная локализация – преддверие носа, слизистая передних отделов полости носа.
Жалобы: больного беспокоят сухость в носу, зуд, образование корок.
Туберкулез полости рта и глотки.
Слизистая гиперемирована, инфильтрирована, усеяна милиарными узелками, для которых характерно быстрое изъязвление и формирование язв.
Жалобы на мучительные боли, обусловленные не только давлением самого инфильтрата, но и действием химических и физических факторов на обнаженные нервные окончания при приеме пищи.
Жалобы: дисфония, дисфагия.
3 степени дисфонии:
1. Перемежающаяся, преходящая.
2. Постоянная, стойкая.
3. Афония.
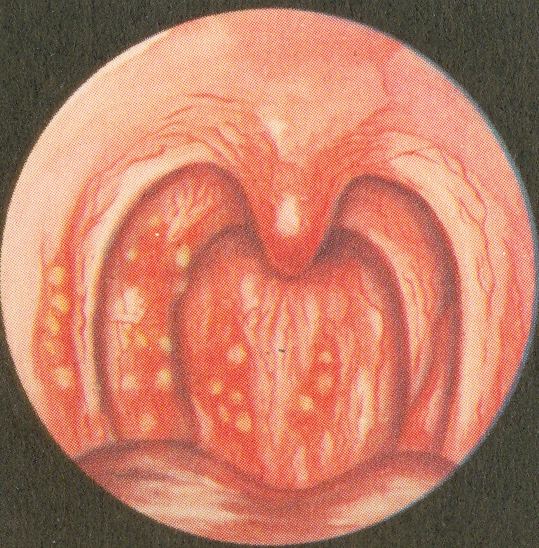
Рис.55. Туберкуломы на слизистой оболочке задней стенки глотки и небных дужках.
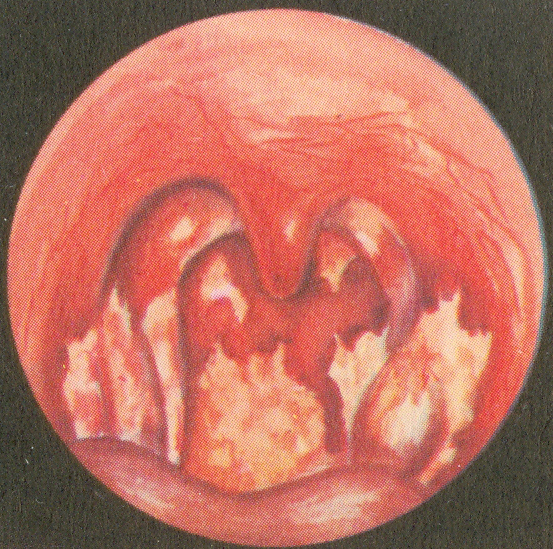
Рис. 56. Туберкулезные язвы
3 степени дисфагии:
1. Боли непостоянные, обычно при приеме пищи.
2. Боли постоянные, усиливаются при кашле и глотании.
3. Мучительные боли с иррадиацией в уши.
Возможны проявления стеноза.
Формы:
· милиарные бугорки,
· инфильтрация,
· язва чечевицеобразной формы.
· в процесс вовлекаются надхрящница и хрящи,
· туберкулема гортани.
При гематогенном диссеминированном туберкулезе легких нередки поражения среднего уха, которые имеют ряд своих особенностей.
Обычно течение туберкулезного отита безболезненное, на барабанной перепонке формируются не одна, а несколько перфораций; оторея, вначале необильная и без запаха, становится обильной и с резким гнилостным запахом. Без лечения в процесс вовлекаются костные структуры, резко снижается слух, возникают парезы и параличи лицевого нерва (Гюсан А.О., 2007).
Лечение туберкулеза верхних дыхательных путей должно быть направлено на создание оптимальных условий трудового и бытового режима. Каждому больному лечение назначается индивидуально и включает как общую, так и местную терапию.
Обязательными составляющими курса химиотерапии являются такие препараты, как изониазид, рифампицин, стрептомицин, этамбутол, пиразинамид и др.
Проведено ряд исследований, свдетельствующих о возможности наночастиц серебра преодолевать лекарственную устойчивость ряда возбудителей, в том числе микобактерий туберкулеза. Было установлено, что потенцирующее синергическое действие наночастиц серебра проявляется в том, что лекарственно-устойчивые штаммы МБТ восстанавливают чувствительность к химиопрепаратам и определяется подавление роста МБТ. Одним из препаратов наносеребра медицинского назначения является «Арговит-С».
На кафедре оториноларингологии-хирургии головы и шеи Медицинского института СевКавГГТА ассистентом Ураскуловой Б.Б. проведена оценка эффективности лабораторного и клинического применения 3,3% раствора препарата «Арговит-С».
При лабораторном исследовании препарат оказал 100 % бактерицидное действие в отношении лекарственно-устойчивых микобактерии как к минимальной концентрации изониазида, так и к максимальной, в связи, с чем он был использован для проведения клинического исследования. Оценка эффективности клинического применения препарата «Арговит- С» проводилась на основании клинических, лабораторных, рентгенологических и бактериологических данных.
У 100 % пациентов, получавших лечение препаратом, содержащим наночастицы серебра наблюдалась положительная динамика на 2 месяце лечения в виде рассасывания инфильтратов и рубцевания язв, в то время как в контрольной группе у 30 % больных отсутствовала положительная динамика ларингоскопической картины, что свидетельствует о более высокой терапевтической эффективности препарата, содержащего наночастицы серебра, в сравнении со стандартной противотуберкулезной терапией.
Основой местного лечения является прижигание инфильтратов и язв различными кислотами, применяют 10–20% пирогалловую кислоту. Положительный эффект дает УФО пораженного участка. Показана обезболивающая терапия.
Большое значение имеет полноценное питание, ограничение голосовой нагрузки.
Сифилис – хроническое системное венерическое инфекционное заболевание с поражением кожи, слизистых оболочек, внутренних органов, костей, нервной системы с последовательной сменой стадий болезни, вызываемое бактериями вида Treponema pallidum (бледная трепонема).
Издавна сифилис называли по предполагаемому национальному признаку происхождения- «немецкая», «французская» болезнь и т.д. В 1530 году выходит в свет ставшее позже чрезвычайно широко известным сочинение о сифилисе профессора Падуанского университета врача, астронома и поэта Джироламо Фракосторо. Он создал поэму «Сифилис, или о галльской болезни», по сути, став первым популяризатором медицинских знаний об этом заболевании. Труд Фракосторо был написан в виде мифологической поэмы, в которой простой свинопас по имени Сифил бросает вызов самим богам, утверждая, что земные цари более знатные и богатые скотовладельцы, чем божества Олимпа. Небесные владыки награждают Сифила тяжелой болезнью, название которой производится от его имени.
Многие ученые считают, что сифилис был известен ещё в глубокой древности. По их мнению, об этом свидетельствуют описания Гиппократа, Галена, Цельса, Авиценны и других ученых древности, а также в Библии поражений, характерных для сифилиса.
В России появление больных сифилисом впервые регистрируется в 1499г. Во времена Ивана Грозного сифилис стал очень распространенным заболеванием. Началом планомерной борьбы с сифилисом можно считать 1667-1679 годы, когда царским указом Аптекарскому приказу предписывалось осматривать лиц «прилипчивыми» болезнями. Первые систематические мероприятия по борьбе с сифилисом были предприняты в царствование Петра 1. В «Воинских артикулах», принятых Петром 1 в 1716 году, упоминается о «бесплатном лечении всех военнослужащих, кроме офицеров, которые себе наживают болезни французские… за то брать плату, смотря по рангу» (Коляденко В.Г., Степаненко В.И., 2004).
Повышение уровня заболеваемости наблюдалось после войны 1812г. В 1835г. заболеваемость в армии составляла 58 на 1000 человек. Н.И.Пирогов в статье «Сифилитические язвы», изданной в 1837г., писал, что в России совершенно не рассматривались вопросы предупреждения и эпидемиологии сифилиса.
В 1905году Эрих Гоффман и протозоолог Фриц Шаудин открыли возбудителя заболевания-бледную трепонему. Протозоолог Шаудин в поле микроскопа обнаружил микробов в неокрашенных нативных мазках, приготовленных венерологом Гофманом из папулы больной сифилисом женщины (Соколовский Е.В., Красносельских Т.В.,2005).
Сифилис с момента его первого описания стал социально значимой болезнью и продолжает оставаться ею и в настоящее время. В целом в начале 21 века число случаев выявления первичного и вторичного сифилиса в развитых странах остается относительно стабильным. Отмечается рост процента зараженных при оральном половом контакте. По разным данным, от 20% до 30% лиц с впервые выявленным сифилисом заразились именно таким путем, при этом существует мнение, что данные цифры несколько занижены и не отражают реальной ситуации.
В России ситуация с заболеваемостью сифилисом после распада СССР стала значительно ухудшаться. В 1991г. на 100 тысяч населения приходилось 7,1 заболевшего, в 1998г. было уже 27,2 больного на 100 тысяч человек. В 2009г. данный показатель составил 52,2 человека на 100 тысяч населения, т.е. по сравнению с исходным уровнем эпидемиологическая ситуация ухудшилась в 7,2 раза (Чеботарев В.В.,2010). Растет не только заболеваемость, но и смертность от сифилиса. На рис.53 представлен уровень смертности от сифилиса в различных регионах мира.
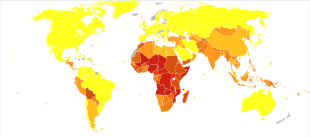
Рис. 57. Уровень смертности от сифилиса на 1.000.000 населения в странах мира по данным ВОЗ в 2012 году
0–0 1–1 2–3 4–10 11–19 20–28 29–57 58–138
При сифилисе поражаются все ткани и органы человека. Заражение происходит даже через микроскопические повреждения кожи и слизистой оболочки. Чаще наблюдается половой путь инфицирования, реже – бытовой.
Классификация.
В целом все случаи заболевания сифилисом можно разделить на следующие группы:
· Первичный сифилис
· Вторичный сифилис
· вторичный ранний сифилис
· вторичный поздний сифилис
· Третичный сифилис
· Врождённый сифилис
Согласно данной, традиционной клинической классификации все формы сифилиса разделяются на ранние и поздние формы. Для ранних форм характерны высокая степень контагиозности, реакция Вассермана с яркоположительным результатом (++++) и бесследное разрешение сифилидов, для поздних-меньшая контагиозность, калечащие сифилиды, поражающие и необратимо разрушающие не только кожу и слизистые, но также скелет, внутренние органы и ЦНС, и малая степень выраженности реакции Вассермана (+редко++).
Инкубационный период – 21–28 дней. В первичном периоде сифилиса на месте внедрения инфекции возникает красноватое пятно, или папула, которое увеличивается, формируя твердый шанкр (первичная сифилома), в центральной части которого образуется язва.
Продолжительность этого периода – 6–7 недель. После появления твердого шанкра увеличиваются регионарные лимфатические узлы, в которых происходит интенсивное размножение спирохет. Они разносятся по всей лимфатической системе, возникает полиаденит.
Сформировавшийся твердый шанкр представляет собой блюдцеобразную эрозию, реже – язву, размером до двухкопеечной монеты, в основании которой пальпируется плотный инфильтрат.
В ЛОР-органах чаще наблюдается в полости рта и глотке, реже – в носу и гортани.
Сифилис глотки и гортани может возникнуть в любой стадии процесса. Твердый шанкр проявляется в виде эритематозной, эрозивной и язвенной форм. Процесс в глотке, как правило, односторонний и сопровождается односторонним лимфаденитом регионарных лимфатических узлов.
Во второй стадии сифилиса поражение слизистых оболочек глотки и гортани чаще возникает одновременно и нередко сопровождается кожными высыпаниями в виде розеол и папул. Эти высыпания не сопровождаются субъективными ощущениями, поэтому часто остаются незамеченными и больной продолжительное время является источником заражения.
В гортани вторичная стадия проявляется в виде эритемы, симулирующей катаральный ларингит. Возможно также образование папул – серовато-белых высыпаний округлой формы, окруженных по краю красной каймой.
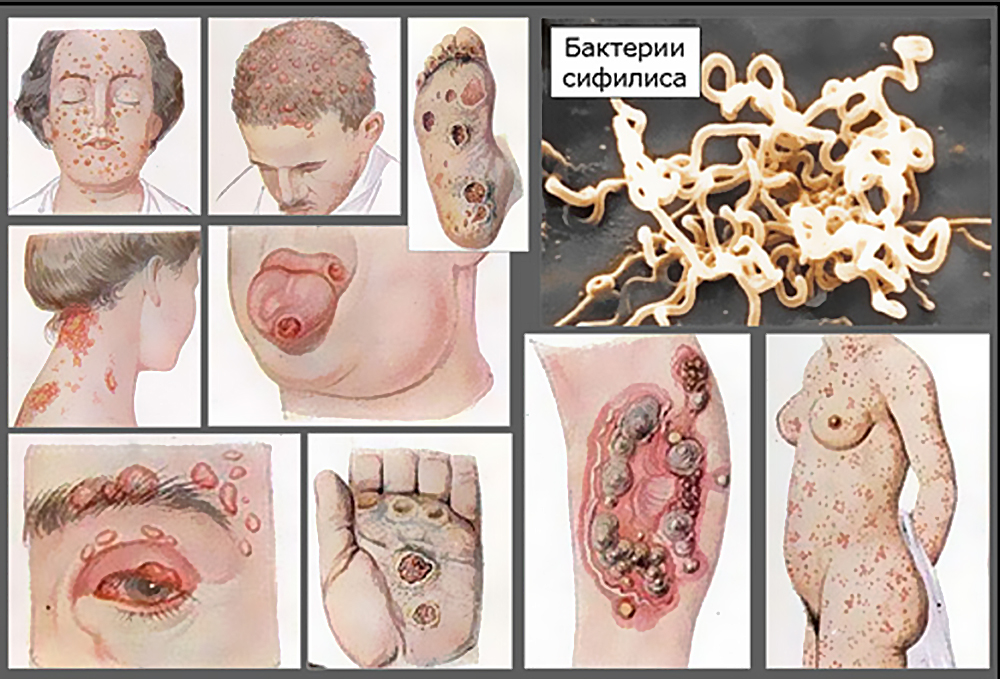
Рис. 58. Морфологические признаки второй стадии сифилиса
Третичный сифилис проявляется ограниченной гуммозной опухолью, причем гуммы в глотке локализуются в основном в области твердого и мягкого неба, а в гортани – на надгортаннике, реже – в межчерпаловидном пространстве.
Сифилис носа встречается в виде первичного склероза, вторичных и третичных проявлений. Твердый шанкр наблюдается очень редко. Он может локализоваться у входа в нос, на его крыльях и на кожной части носовой перегородки.
При возникновении сифилитического процесса в области носа наступает реакция со стороны затылочных и подчелюстных лимфатических узлов. Они становятся припухшими, но безболезненны на ощупь. При осмотре в области преддверия носа определяется гладкая безболезненная эрозия размером 0,2–0,3 см, красного цвета. Края эрозии имеют валикообразное утолщение, дно покрыто сальным налетом. Вторичные сифилиды в области носа обнаруживаются в виде эритемы и папул.
Папулезные высыпания появляются позже и локализуются на коже входа в нос, реже – в полости носа. Третичная форма сифилиса наблюдается чаще, чем две предыдущие. Она характеризуется образованием диффузных инфильтратов или гумм с распадом. Наиболее часто процесс при третичном сифилисе локализуется в костном отделе носовой перегородки и дне носа. Больные жалуются на сильные боли в носу, области лба, глазниц.
Диагностика. При вторичном сифилисе диагноз ставится на основании появления папул на губах, в области рта и заднего прохода. В третичной стадии развития процесса основой диагностики являются реакция Вассермана и гистологическое исследование кусочка ткани.
Лечение при сифилисе специфическое.
Местно – носовой душ раствором гидрокарбоната натрия, промывание полости носа 0,1% раствором перманганата калия.
Прибегают к пластическим операциям, которые производятся после полного излечения сифилиса.
СКЛЕРОМА.
Склерома (греч. – «уплотнение»). Хроническое инфекционное заболевание верхних дыхательных путей. Характеризуется медленным прогрессивным течением.
Этиология: Klebsiella scleromae (палочка Фриша–Волковича). Гистология: инфильтрат, представленный соединительной тканью с плазмоцитами, кровеносными сосудами, большие вакуолизированные клетки Микулича, также множество палочек Фриша–Волковича.
Распространенность. На всей планете, но чаще в эндемичных очагах: Белоруссия, Западная Украина, Италия, Германия, Югославия, Египет и др.
По данным ВОЗ, на Европу приходится примерно 80%. Возраст больных – 16–30 лет. В детском и пожилом возрасте склерома встречается редко. В 70% случаев болеют женщины. 70% больных склеромой – сельские жители.
Чрезвычайно важны для развития склеромы социальные условия. К примеру, в бывшем СССР в 1945–1950 гг. встречались наиболее тяжелые формы заболевания со смертельными исходами.
Входные ворота инфекции – дыхательные пути, микротравмы на слизистой носа, глотки, гортани, трахеи и бронхов. Возбудитель малотоксичен, поэтому заболевание развивается медленно, инкубационный период чрезвычайно длителен – 3–5 лет и более. Острой формы склеромы не бывает.
Источник инфекции – больной человек. Путь передачи – воздушно-капельный и контактный.
Существуют внутрисемейные очаги склеромы, причем сначала заболевают однокровные родственники (братья, сестры, дети), а затем жены и мужья. Чаще заболевание возникает в возрасте 16–30 лет.
ЭТИОЛОГИЯ. Палочка Фриша–Волковича обнаруживается только у больных. В сыворотке больных склеромой обнаруживают специфические антитела к этому микробу. При гистологическом исследовании инфильтрата определяют большое количество клеток Микулича.
Для развития склеромы необходимо инфицирование организма с достаточно сниженной резистентностью, длительное пребывание человека в определенной климатической зоне и продолжительный контакт с больным склеромой.
В развитии склеромы различают 3 этапа:
1. Формирование мелких узелков по ходу дыхательных путей.
2. Формирование плотных инфильтратов.
3. Процессы рубцевания.
Специфических изменений со стороны внутренних органов не обнаруживается, в основном это проявления длительной гипоксии.
Излюбленная локализация склеромы: передние отделы носа (95%), область хоан (60%), подскладковое пространство гортани и бронхов (рис.59).
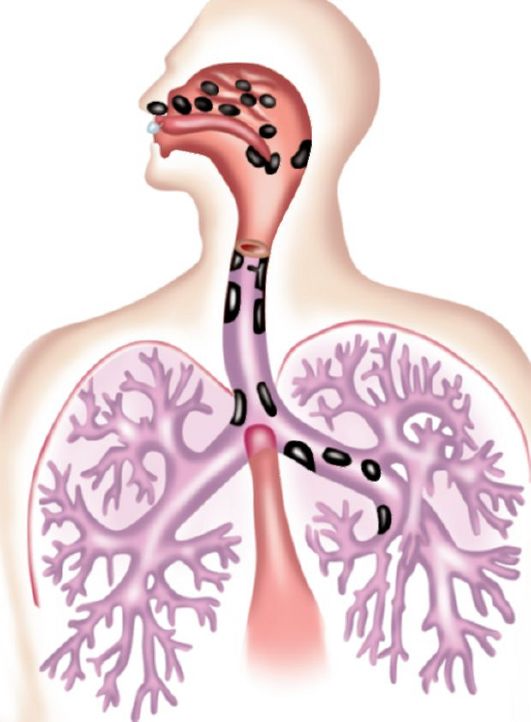
Рис.59 . Локализация склеромных очагов.
Обычно вовлекаются в процесс сразу 2–3 области.
Жалобы связаны с нарушением дыхания в зависимости от уровня поражения: нарушение носового дыхания, ощущение сухости во рту и в горле, сухой кашель, охриплость голоса, одышка при нагрузке. Явления дыхательной недостаточности нарастают очень медленно.
Также наблюдаются жалобы астенического плана. Особенности течения склеромы: развивается медленно, болей и повышения температуры тела нет. Изменения при склероме обычно формируются симметрично, инфильтраты не склонны к распаду и изъязвлению.
Формы склеромы:
1. Скрытая. Жалоб минимум, клиники почти нет, серологические реакции положительные.
2. Атрофическая. Наблюдается атрофия слизистой верхних дыхательных путей.
Жалобы на сухость, густой и вязкий секрет в полости носа, формирование корок.
РСК положительные, возбудитель может быть высеян.
3. Инфильтративная. Преимущественно формируются узлы серовато-розового цвета в верхних дыхательных путях, в бронхах – в виде колец.








