Риносинусогенные орбитальные и внутричерепные осложнения.
Топографическое положение ОНП, характеризующееся близостью их расположения к головному мозгу и органу зрения, является фактором риска в отношении возможности возникновения интраорбитальных и интракраниальных осложнений.
Риносинусогенные орбитальные осложнения – это острые воспалительные изменения тканей орбиты и периорбитальных тканей, развившиеся в результате распространения инфекции из очага воспаления в ОНП или полости носа.
Риносинусогенные орбитальные осложнения являются опасной проблемой в работе практического оториноларинголога.
Тяжесть патологии, трудности в диагностике осложнений, необходимость совместного лечения больных не только врачами-оториноларингологами, но и часто офтальмологами на протяжении многих лет отмечаются многими клиницистами (Беличева Э.Г. с соавт., 2000; Воронкин В.Ф. с соавт., 1999 и др.). Еще Ф. Ф. Герман в 1898 г. писал: «Процесс берет начало из носа и лишь путем гнойного воспаления одной или нескольких придаточных полостей носа ведет к прободению костной стенки глазницы с последующим развитием орбитальной флегмоны. Последняя, следовательно, не есть первичное, а вторичное заболевание».
Однако, несмотря на понимание взаимообусловленности воспалительных процессов в околоносовых пазухах и глазнице и применение все более совершенных методов лечения острых и хронических риносинуситов, частота орбитальных осложнений продолжает расти.
Рост числа орбитальных риносинусогенных осложнений отмечают многие авторы и в разное время (Добромыльский Ф.И., Щербатов И.И., 1961; Гюсан А.О., Хохлачев С.М., 2005; Киселев А.С., 2007 и др.), что позволяет говорить об актуальности проблемы.
Особенности строения полости носа и околоносовых пазух, их тесная анатомо-топографическая связь с глазницами, единство кроветворной и лимфатической систем предрасполагают к развитию внутриглазничных осложнений (Евдощенко Е.А., 1989; Lindbaek M. еt al., 1996).
В их патогенезе имеют значение следующие факторы: топография пазух и орбиты, анатомические индивидуальные варианты строения пазух, костных дегистенций, а также возрастные особенности развития черепа; особенности кровоснабжения, нарушение проходимости соустий пазух с полостью носа из-за воспаления, полипов, рубцов и др.
Среди причин, способствующих возникновению орбитальных осложнений, необходимо отметить высокую заболеваемость населения острыми респираторно-вирусными инфекциями, снижение иммунологической реактивности, повышенную аллергизацию организма, высокую вирулентность микробной флоры, активизацию условно патогенной микрофлоры.
Увеличение частоты появления орбитальных риносинусогенных осложнений, безусловно, связано с повышением в последнее время уровня заболеваемости синуситами. У 60–80% больных с воспалительным поражением глазницы причиной распространения инфекции в орбиту служит синусит или воспаление в полости носа.
Число орбитальных осложнений, по данным отечественных авторов, колеблется от 6,6% до 12,4% всех случаев воспалительной патологии ОНП, леченных в ЛОР-стационаре.
У лиц мужского пола орбитальные риносинусогенные осложнения наблюдаются в 1,5–2 раза чаще, чем у женщин. У детей осложнения чаще наблюдаются у больных с острыми риносинуситами, у взрослых – как осложнение при обострениях хронического синусита.
Мы (Гюсан А.О., Кубанова А.А., 2010, 2013) у себя в клинике провели анализ причин и частоты зрительных осложнений только глазничной локализации при заболеваниях носа и околоносовых пазух у больных, наблюдаемых нами в ЛОР-отделении КЧРКБ на протяжении последних 15 лет.
За указанный период в ЛОР-отделении находились на лечении 8397 больных с острыми и обострениями хронических заболеваний носа и околоносовых пазух. Отмечено 296 орбитальных осложнений, что составило 3,5% по отношению ко всем больным, госпитализированным с воспалительными заболеваниями околоносовых пазух. Среди них мужчин было 183 (61,8%), женщин – 113 (38,2%). Детей до 15 лет наблюдалось 24 (8,1%).
Распределение этих больных в зависимости от формы синусита и его клинического течения представлено в табл. 1.
Из таблицы видно, что рост орбитальных осложнений объясняется в большинстве случаев увеличением больных с вовлечением в воспалительный процесс лобной пазухи и частого сочетания воспаления одновременно нескольких околоносовых пазух.
Из 136 орбитальных осложнений острого синусита у 85 (62,5%) была вовлечена лобная пазуха, а из 160 орбитальных осложнений хронического синусита этот процесс отмечен у 118 (73,8%).
Таблица 3.
ОРБИТАЛЬНЫЕ ОСЛОЖНЕНИЯ У БОЛЬНЫХ С РАЗЛИЧНЫМИ ФОРМАМИ
СИНУСИТА
| Характер заболева ния | Острый синусит | Обострение хронического синусита | ВСЕГО | ||||||
| Всего | Орбиталь ные осложнения | Все го | Орбиталь ные осложнения | Все го | Орбиталь ных осложнений | ||||
| Абс. | % | Абс. | % | Абс. | % | ||||
| Этмоидит | 178 | 24 | 13,5 | 2 | 2 | 100,0 | 180 | 26 | 14,4 |
| Максиллит | 1885 | 23 | 1,2 | 2415 | 32 | 1,3 | 4300 | 55 | 1,3 |
| Фронтит | 982 | 42 | 4,3 | 827 | 47 | 5,7 | 1809 | 89 | 4,9 |
| Сфеноидит | 50 | 4 | 8,0 | 35 | 8 | 15,5 | 85 | 12 | 14,1 |
| Гемосину сит | 864 | 31 | 35,9 | 1062 | 62 | 5,8 | 1926 | 93 | 4,8 |
| Пансинусит | 65 | 12 | 18,5 | 32 | 9 | 28,1 | 97 | 21 | 21,6 |
| ВСЕГО | 4024 | 136 | 5,8 | 4373 | 160 | 3,7 | 8397 | 296 | 3,5 |
Анализ показал, что орбитальные осложнения чаще наблюдались при обострении хронического синусита.
Наиболее частыми осложнениями являются реактивный отек мягких тканей глазницы (57,4%) и субпериостальный абсцесс орбиты (13,2%).
Орбитальные и внутричерепные осложнения чаще возникают при множественном поражении ОНП.
Характер наблюдаемых орбитальных осложнений представлен в таблице. 4.
Таблица 4.
Риносинусогенные орбитальные осложнения
| Характер осложнений | ВСЕГО | Осложнений в % |
| Реактивный отек мягких тканей глазницы | 170 | 57,4 |
| Диффузное негнойное воспаление век | 32 | 12,2 |
| Абсцесс век | 28 | 9,5 |
| Периостит и субпериостальный абсцесс орбиты | 39 | 13,2 |
| Ретробульбарный абсцесс | 9 | 3 |
| Флегмона орбиты | 1 | 0,3 |
| Деформация глазницы (дефект верхней или нижней стенки) | 11 | 3,7 |
| Риногенный неврит зрительного нерва | 6 | 2,1 |
| ВСЕГО | 296 | 100 |
Основные пути проникновения инфекции в глазницу – это контактный и сосудистый, но описана и возможность тромбирования костных вен, соединяющих нос и ОНП с глазницей.
Известно, что все риногенные зрительные осложнения подразделяются на две группы (Киселев А.С., 2007):
1. Зрительные осложнения глазничной локализации.
2. Зрительные осложнения внутричерепной локализации.
К первым относятся реактивные отеки клетчатки глазницы и век, диффузное негнойное воспаление клетчатки глазницы и век, периостит, субпериостальный абсцесс, абсцесс век, свищи век и глазничной стенки, ретробульбарный абсцесс, флегмона орбиты, тромбоз вен глазничной клетчатки, пиомукоцеле, остеомы околоносовых пазух (рис.28.).
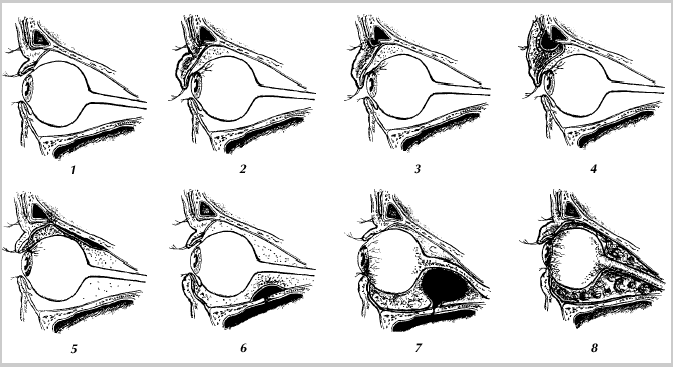
Рис.28. Схематическое изображение орбиты в норме (1), при реактивном отеке верхнего века (2), остеопериостите (3) и субпериостальном абсцессе (4) верхней стенки орбиты и передней стенки лобной пазухи (пресептальная локализация); при остеопериостите верхней (5) и субпериостальном абсцессе нижней (6) стенки (постсептальная локализация), при ретробульбарном абсцессе (7) и флегмоне орбиты (8).
Ко второй группе зрительных осложнений относятся такие, как оптохиазмальный арахноидит, поражение клиновидной пазухи, атрофия зрительного нерва, вызванная гиперпневматизацией клиновидной пазухи, поражение кавернозного синуса и др.
Эффективность оказания помощи больным с риносинусогенными орбитальными осложнениями находится в прямой зависимости от своевременного выбора правильной тактики их ведения.
Это возможно лишь при адекватной оценке тяжести патологического процесса, которая определяется наличием или отсутствием гнойного воспаления и пресептальной или постсептальной его локализацией.
Воспаление мягких тканей век различают негнойное и гнойное. Негнойное воспаление век относится к категории реактивных процессов. В большинстве случаев поражается верхнее веко, реже – нижнее. Подвижность глазного яблока сохранена. Часто отек мягких тканей века сопровождает другие риносинусогенные осложнения.
Гнойное воспаление век характеризуется возникновением абсцесса или флегмоны в их клетчатке вследствие распространения гноя из верхнечелюстной пазухи или решетчатого лабиринта.
Отек ретробульбарной клетчатки чаще наблюдается при поражении задней группы клеток решетчатого лабиринта. Клиническая картина у взрослых проявляется в основном в местной симптоматике: экзофтальм, припухание век с гиперемией кожи, снижение остроты зрения, паралич глазных мышц. У детей помимо местных проявлений присоединяются выраженные общие симптомы (повышенная температура тела, головная боль, рвота).
Периостит орбиты выделяют простой и гнойный. Простой носит местный характер и возникает преимущественно при острых эмпиемах лобной пазухи или решетчатого лабиринта.
При этом наблюдаются такие симптомы, как отек кожи в верхневнутреннем углу глазницы и в области лба, инъекция сосудов конъюнктивы и ее хемоз. В раннем периоде из-за преходящего пареза или паралича соответствующих мышц могут возникать диплопия и ограничение подвижности глазного яблока. Простые периоститы протекают на ограниченном участке орбиты как местный процесс.
Гнойный периостит возникает из простого в результате присоединения гнойной инфекции или первично при переходе нагноения из костной стенки пазухи. Характеризуется острым началом, повышением температуры тела, головной болью, общей слабостью. Микроскопически гнойный периостит отличается от простого тем, что серозно-клеточная инфильтрация приобретает чисто клеточный гнойный характер (Пискунов И.С. с соавт., 2004). Скапливающийся гнойный экссудат между надкостницей и костью постепенно отслаивает их друг от друга, образуя субпериостальный абсцесс, клинические проявления которого всегда выражены в зависимости от пораженной пазухи. Обычно субпериостальному абсцессу глазницы сопутствует отек ретробульбарной клетчатки, что вызывает экзофтальм, ограничение подвижности глазного яблока, смещение его в сторону, противоположную абсцессу. Субпериостальный абсцесс при задних синуситах протекает еще тяжелее (более резкий экзофтальм, снижение остроты зрения вплоть до слепоты, центральной скотомы). При такой локализации субпериостального абсцесса возникает опасность прорыва гноя в орбиту с развитием ретробульбарного абсцесса.
Ретробульбарный абсцесс – ограниченный гнойный очаг в глазничной клетчатке, который возникает вследствие прорыва в глазницу глубоко расположенного в ней субпериостального абсцесса или гематогенным путем из отдаленного очага гнойной инфекции. Независимо от причины возникновения ретробульбарные абсцессы протекают с резко выраженной общей реакцией, напоминающей сепсис (гектическая температура, озноб, ускоренная СОЭ и др.). Из локальных симптомов наблюдают экзофтальм, смещение глазного яблока в сторону, противоположную локализации абсцесса, и ограничение подвижности. Возникающий неврит зрительного нерва приводит к снижению остроты зрения.
Флегмона орбиты – это острое гнойное воспаление с инфильтрацией, некрозом и гнойным расплавлением орбитальной клетчатки. Вовлечение в процесс всей клетчатки является характерной особенностью флегмоны, отличающей ее от абсцесса, при котором имеется ограниченный гнойный очаг.
Осложнение чаще всего возникает при эмпиемах лобных и верхнечелюстных пазух, реже – при поражении других околоносовых пазух. Флегмона орбиты может возникать вследствие метастазирования гнойных эмболов из других очагов инфекции (гнойные процессы в челюстно-лицевой области, фурункулы носа, сепсис, пневмония и др.). Распространение инфекции может происходить контактно, однако чаще отмечается гематогенный путь. Инфицированный тромб попадает из вен носа или околоносовых пазух в одну из вен глазницы через широкую сеть анастомозов. Инфицированный тромб в ретробульбарной клетчатке подвергается распаду, клетчатка вокруг него некротизируется.
Клиника проявляется септическим состоянием больного: высокая температура тела, ознобы, головная боль, рвота, оглушенность сознания, выраженная потливость. Головная боль локализуется в лобной области, глазнице, усиливается при надавливании на глазное яблоко. Выраженный экзофтальм, глазная щель сомкнута, глаз неподвижен. Может наступать мгновенная слепота из-за тромбоза глазничной вены, тромбофлебита, эмболии артерии сетчатки. Флегмоны орбиты опасны внутричерепными осложнениями.
К зрительным осложнениям внутричерепной локализации относятся риногенный ретробульбарный неврит и оптохиазмальный арахноидит.
Риногенный ретробульбарный неврит обусловлен близостью канала зрительного нерва к задним ОНП. Риногенный ретробульбарный неврит может протекать остро и хронически. При остром течении характерно наличие в анамнезе острого насморка, быстрое падение остроты зрения и столь же быстрое его улучшение после обильного орошения слизистой оболочки соответствующей половины носа растворами кокаина с адреналином.
Болевой синдром неинтенсивный и возникает при давлении на глазное яблоко, движении глаза. Могут возникать светобоязнь, отек век, небольшой экзофтальм. Глазное дно без особенностей.
Оптико-хиазмальный арахноидит (ОХА) является внутричерепным осложнением какой-либо инфекции, проникающей к базальным мозговым оболочкам, облегающим зрительный перекрест. Наиболее частой причиной его возникновения является вяло текущий воспалительный процесс в клиновидной пазухе.
ОХА, по определению А. С. Киселева и соавт. (1994), представляет собой наиболее частую форму арахноидита основания головного мозга, в клинической картине которого преобладают нарушения зрения. Основным признаком заболевания является резкое нарушение зрения на оба глаза, обусловленное битемпоральной гемианопсией (Живков Е.С., 1967), характерной для поражения центральной части зрительного перекреста. Наряду с понижением остроты зрения и изменением его полей страдает и цветоощущение.
Риносинусогенные орбитальные осложнения независимо от степени выраженности клинической картины и распространенности процесса относятся к числу заболеваний, требующих оказания немедленной адекватной медикаментозной и хирургической помощи, объем которой определяется распространенностью воспалительного процесса.
Интракраниальные риногенные осложнения в значительной мере предопределяются тесной топографической близостью полости носа, околоносовых пазух и черепно-мозговых пространств, общностью кровеносной и лимфатической систем, тесноватыми периневральными связями с головным мозгом, тонкостью костных стенок, формирующих основание передней черепной ямки, с многочисленными отверстиями для кровеносных сосудов и нервов.
Инфекция проникает в полость черепа чаще всего контактным путем вследствие деструкции костных стен через фистулы, при переломах основания черепа, после операций в носовой полости через решетчатую пластинку. Реже наблюдаются гематогенный, лимфогенный, периневральный пути распространения инфекции.
Гематогенному распространению инфекции способствуют стаз и застойные явления, обусловленные воспалительным процессом в полости носа и околоносовых пазухах.
В отдельных случаях возможна композиция различных путей распространения инфекции.
Главную роль в развитии внутричерепных осложнений играет остеомиелитический процесс в костных стенках околоносовых пазух, прилегающих к твердой мозговой оболочке, особенно при остеомиелите клиновидной кости в области турецкого седла.
Вены околоносовых пазух анастомозируют друг с другом, с венами лица, глазницы, полости черепа и венозными сплетениями (крылонебным, глазничным), некоторые из них посредством глазничных вен соединены с пещеристым синусом и с венозными сплетениями твердой мозговой оболочки. Быстрому распространению инфекции способствуют отсутствие клапанов и достаточная ширина венозных сосудов. В одних случаях тромбоз вен становится первым звеном в развитии поражения кости, в других тромбофлебит возникает вторично при поражении кости.
Проблеме диагностики и лечения внутричерепных риносинусогенных осложнений посвящено большое количество работ в отечественной и зарубежной литературе, что связано с неуменьшающейся частотой заболевания, трудностью ранней диагностики и лечения, высокой степенью смертности при данной патологии (Воронкин В.Ф., Сергеев М.М., 2000; Дерюгина О.В., 2001; Демиденко А.Н. с соавт., 2009 и др.).
Частота риногенных внутричерепных осложнений колеблется в пределах 0,01–1,6% общего числа с риносинуситами, в то же время летальность при этой патологии может достигать 30% (Куранов Н.И., 2001).
Особенно тяжело внутричерепные риносинусогенные осложнения протекают у детей из-за быстроты развития и в большинстве случаев сопровождаются тяжелым септическим состоянием (Lance E., McClay J., 2004).
Появление внутричерепных осложнений в детском возрасте связывают с повышенной проницаемостью сосудов и оболочек мозга, а также с несовершенством барьерных функций. Менингит и абсцесс мозга чаще наблюдаются при воспалении лобных и решетчатых пазух, флебит кавернозного синуса – при сфеноидите и воспалении задних клеток решетчатого лабиринта.
Внутричерепные осложнения развиваются у детей чаще на фоне острого синусита после перенесенного респираторно-вирусного заболевания, у детей старшего возраста – хронического синусита в стадии обострения.
При воспалении решетчатых и верхнечелюстных пазух внутричерепные отягощения возникают обычно на фоне орбитального поражения, а при очагах инфекции в лобной или клиновидной пазухе могут развиваться непосредственно.
Интракраниальные осложнения являются чаще всего следствием воспалительного процесса в лобной пазухе, реже – этмоидита или сфеноидита (Lance Е., McClay J., 2004). В последние годы, с появлением КТ и магнитно-резонансной томографии (МРТ), значительно чаще стали выявляться внутричерепные осложнения, вызванные воспалением в клиновидной пазухе, расположенной в непосредственной близости от основания черепа, всех трех черепных ямок.
Различают следующие интракраниальные осложнения синуситов:
1. Менингит.
2. Энцефалит.
3. Эпидуральный абсцесс.
4. Субдуральный абсцесс.
5. Внутримозговой абсцесс.
6. Тромбоз кавернозного синуса и других венозных синусов.
7. Субпериостальный абсцесс (опухоль Потта).
1. Менингит характеризуется развитием общемозговой симптоматики в виде диффузной головной боли, обусловленной повышением продукции цереброспинальной жидкости, симптомов раздражения мозговых оболочек (ригидность затылочных мышц, симптом Кернига, верхний и нижний симптом Брудзинского на поздних стадиях). Для этого осложнения характерны высокая температура и прогрессирующее угнетение сознания. Достоверным признаком является изменение состава цереброспинальной жидкости (цитоз, увеличение количества белка). При люмбальной пункции ликвор вытекает частыми каплями или струей, что является признаком повышения внутричерепного давления.
При МРТ выявляется утолщение оболочек головного мозга, иногда сужение ликворных цистерн. Лечение менингита включает в себя внутривенное введение высоких доз антибиотиков, желательно с учетом результатов посева ликвора, дезинтоксикационную терапию и симптоматическое лечение. В случае выявления четкого причинного очага воспаления необходимо хирургическое лечение – санация ОНП, но только в стабильном состоянии пациента. Люмбальные пункции применяются как для диагностики (контроль ликворного давления и лечения), так и в лечебных целях для эндолюмбального введения лекарственных средств.
2. Энцефалит. Развивается при распространении процесса на паренхиму головного мозга и черепно-мозговые нервы. Обширное поражение ЦНС обусловливает развитие характерной очаговой симптоматики, которая развивается наряду с признаками менингита: парезы II–IV, VI–VII черепно-мозговых нервов, в некоторых случаях могут развиться гемипарез, генерализованная моторная слабость, афазия, снижение уровня сознания. Тактика ведения сходна с лечением менингита.
3. Эпидуральный абсцесс. Развивается при распространении инфекции через некротический участок кости или гематогенным путем. Располагается между костью и твердой мозговой оболочкой. Проявляется неспецифическими признаками воспаления, головной болью и высокой лихорадкой. Лечение заключается в санации воспалительного очага в ОНП, обычно наружным доступом, дренировании абсцесса и назначении антибиотиков широкого спектра действия. Прогноз, как правило, благоприятный.
4. Субдуральный абсцесс образуется в пространстве между твердой и мягкой мозговыми оболочками в случае гематогенного распространения инфекции.
Клинические признаки этого осложнения – головная боль, высокая лихорадка, менингеальные знаки, снижение уровня сознания. Прогноз при развитии субдурального абсцесса менее благоприятный, так как заболевание отличается длительностью, тяжестью течения и высокой смертностью. Диагностика базируется на клинической картине, данных КТ и МРТ. Лечение включает экстренную санацию очага в ОНП, широкое дренирование абсцесса, внутривенное введение антибиотиков широкого спектра действия, применение кортикостероидных препаратов.
Дифференциальный диагноз необходимо проводить с субдуральной гематомой, при которой отсутствуют симптомы воспаления, нет указаний на черепно-мозговую травму в анамнезе.
5. Внутримозговой абсцесс. Локализация очага абсцедирования в головном мозге зависит от локализации источника инфекции. Так, сфеноидит чаще осложняется абсцессом височной, а фронтит и этмоидит – лобной доли головного мозга (Коновалов А.Н. и соавт., 2005; Goldman A., 2003; Lance E., McClay J., 2004).
Различают 3 стадии течения внутримозгового абсцесса:
• 1-я стадия длится 1–2 недели и проявляется персистирующей головной болью, лихорадкой, изменениями психики и повышенной сонливостью;
• 2-я стадия – манифестация симптомов, когда формируется истинный абсцесс, но пока без экспансии в окружающую паренхиму головного мозга. Эта стадия может протекать бессимптомно, особенно при локализации процесса в лобной доле головного мозга (Бобров В.М. и cоавт., 2003; Lance E., McClay J., 2004);
• 3-я стадия. На этом этапе происходит вовлечение окружающей паренхимы головного мозга, что ведет к быстрому развитию отека головного мозга и сопровождается прогрессированием отоневрологической симптоматики. Появляются снижение двигательной активности, очаговые неврологические симптомы в виде парезов, параличей, нарушается функция черепно-мозговых нервов. Самыми точными диагностическими методами являются КТ и МРТ. На КТ в 95% случаев визуализируется округлый очаг низкой плотности, окруженный тонким, интенсивно накапливающим контраст кольцом, что является дифференциальным признаком, отличающим абсцесс от внутримозговой опухоли.
На МРТ в Т1-взвешенном изображении выявляется кольцевидное образование, центральная часть которого дает гипоинтенсивный, а его капсула – гиперинтенсивный или изоинтенсивный сигнал. В Т2-взвешенном изображении внутримозговой абсцесс выглядит как очаг, дающий гиперинтенсивный сигнал от своей центральной части и гипоинтенсивный сигнал – от периферической.
Дифференциальный диагноз абсцесса мозга необходимо проводить с внутримозговыми опухолями и эхинококкозом. В этом случае МРТ при абсцессе выявляет патогномоничный высокоинтенсивный сигнал, что нехарактерно для опухолей. Дифференциальный диагноз с паразитарными заболеваниями требует детального комплексного анализа в каждом конкретном случае.
Лечение риногенных абсцессов мозга всегда комплексное, длительное, включает медикаментозные и хирургические методы. Выбор тактики лечения определяется гистологической стадией процесса, расположением абсцесса и тяжестью состояния пациента. На ранних этапах формирования абсцесса мозга лечение включает только медикаментозную терапию. При сформировавшемся абсцессе с плотной капсулой и развитии симптомов сдавления головного мозга предпочтительнее хирургическое лечение – удаление абсцесса с последующей консервативной терапией. Нейрохирургическое лечение может включать в себя как прямой доступ к очагу, так и применение стереотаксических методов. При небольших глубинных абсцессах оправданно использование интраоперационных навигационных систем.
Эффективность медикаментозного лечения определяется динамикой клинических симптомов заболевания, данными серологических тестов, а также данными КТ, проводимой в динамике.
На фоне комплексной терапии КТ-признаки полного излечения появляются в среднем через 3 месяца, а МРТ-признаки – через 6–9 месяцев. Антибактериальную терапию назначают с учетом посева ликвора и содержимого абсцесса. Препаратами выбора являются парентеральные цефалоспориновые антибиотики III–IV поколения (цефтриаксон по 2–4 г/сут в течение 7–10 дней или цефотаксим в суточной дозе 6–8 г внутривенно), меропенем по 4–8 г/сут в течение 10 дней, а также ванкомицин по 2 мл/сут в течение 14 дней. При грибковых внутримозговых абсцессах одним из основных методов медикаментозного лечения является внутривенное введение амфотерицина B в дозе 1,5 мг/кг/сут. Другим препаратом, применяющимся для лечения и профилактики грибкового менингита, хорошо проникающим в цереброспинальную жидкость и практически не дающим побочных эффектов, является флуконазол, однако он действует только на грибы рода Candida. Лечение необходимо продолжать несколько месяцев до нормализации анализов ликвора.
Прогноз заболевания зависит от своевременного распознавания абсцесса и начала лечения (Пискунов Г.З. и соавт., 2004; Коновалов А.Н. и соавт., 2005; Goldman A., 2003; Lance Е., McClay J., 2004).
6. Тромбоз кавернозного синуса развивается в результате септической эмболии синусов головного мозга. Выявляются признаки раздражения мозговых оболочек, сепсиса, нарушение сознания. Клинически проявляется высокой флюктуирующей лихорадкой, менингеальными симптомами (ригидность затылочных мышц, положительные симптомы Кернига, Брудзинского), общемозговой симптоматикой, возникающей главным образом за счет повышения внутричерепного давления и проявляющейся головной болью.
Всегда присутствуют офтальмологические симптомы: расширение эписклеральных вен, застойные диски зрительных нервов при исследовании глазного дна, отек и гиперемия век, экзофтальм, хемоз, птоз, нарушение функции I–II ветвей тройничного нерва, нарушение функции глазодвигательного, блокового и отводящего нервов.
Отличительной особенностью синус-тромбоза от флегмоны глазницы, проявляющейся сходными симптомами, является отсутствие болезненности при давлении на глазное яблоко. При синус-тромбозе возможны также двусторонние изменения в тканях глазницы в результате распространения тромбоза на другую половину синуса. Нередко тромбоз пещеристого синуса осложняется гнойным менингитом, менингоэнцефалитом, абсцессом мозга, что ухудшает прогноз заболевания.
При несвоевременно начатом и неадекватном лечении развиваются офтальмоплегия и слепота.
Тромбоз кавернозного синуса характеризуется быстрым прогрессированием с переходом в коматозное состояние. В лечении наряду с хирургической санацией очага первичного воспаления (эндоназальный эндоскопический подход через боковые стенки клиновидной пазухи к кавернозному синусу), его вскрытием и последующим дренированием, парентеральным введением антибиотиков широкого спектра действия важное место занимают антикоагуляционная и фибринолитическая терапия. Для этих целей применяют гепарин по 5 тыс. ЕД внутривенно или подкожно в переднюю брюшную стенку через каждые 6 часов в течение 4 дней с последующим уменьшением суточной дозы на 5 тыс. ЕД до полной отмены. Также применяют свежезамороженную плазму (внутривенно струйно) и антикоагулянты в обычных терапевтических дозах (Фейгин Г.А., Изаева Т.А., 1996).
7. Опухоль Потта представляет собой субпериостальный абсцесс лобной кости. Является осложнением воспалительного процесса в лобной пазухе. Часто сочетается с развитием эпидурального абсцесса. Лечение хирургическое – санация лобной пазухи наружным, реже – внутриносовым доступом с удалением кариозно измененной кости в сочетании с антибиотикотерапией.
Внутричерепные осложнения могут быть следствием огнестрельных и неогнестрельных травм носа и околоносовых пазух, а также возможны при нагноительных процессах в области наружного носа (фурункул, карбункул) и полости носа (абсцесс носовой перегородки).
Прогноз риногенных внутричерепных осложнений всегда серьезен.
В настоящее время при применении современных средств, включающих своевременное адекватное хирургическое вмешательство, активную антибактериальную терапию, а также терапию, корригирующую гемодинамические, ликвородинамические и гомеостатические нарушения, смертность заметно снизилась (до 5–10%).
Литература:
1. Бернадский Ю.И., Заславский Н.И. Одонтогенные гаймориты. М.: Медицина. 1968. 385 с.
2. Волков А.Г. Лобные пазухи. Изд. «Феникс». Ростов-на-Дону. 2000. 260 с.
3. Волков А.Г., Гюсан А.О., Боджоков А.Р. и др. Анализ орбитальных и внутричерепных осложнений синуситов по некоторым стационарам Северного Кавказа // Рос. оториноларингология. 2008. №4. С. 57–61.
4. Гюсан А.О. Эпидемиология орбитальных осложнений воспалительных заболеваний околоносовых пазух и современный подход к их лечению / Мат. Межрегион. научно-практ. конф. оториноларингологов Сибири и Дальнего Востока с международным участием. Благовещенск. 2013. С. 198–202.
5. Киселев А.С. О классификации риногенных зрительных осложнений // Рос. ринология. 2007. №2. С. 41–42.
6. Пальчун В.Т., Крюков А.И. Риногенные орбитальные осложнения. В кн.: Оториноларингология. М.: Литера. 1997. С. 433–435.
7. Пальчун В.Т., Устьянов Ю.А., Дмитриев Е.С. Параназальные синуситы. М.: Медицина. 1982. 152 с.
8. Пискунов Г.З., Пискунов С.З. Клиническая ринология. Медицинское информационное агентство. М. 2006. 560 с.
9. Пискунов Г.З., Пискунов С.З., Козлов В.С., Лопатин А.С. Заболевания носа и околоносовых пазух. Эндомикрохирургия. М. 2003. 202 с.
10. Плужников М.С., Дискаленко В.В., Блоцкий А.А. Пособие к изучению оториноларингологии в медицинских вузах. СПб: Диалог. 2006.
11. Солдатов И.Б., Гофман В.Р. Оториноларингология. СПб. 2001.
12. Ундриц В.Ф. с соавт. Болезни уха, горла и носа. Л. Медгиз. 1960.
Контрольные вопросы:
1. Методы диагностики синуситов.
2. Пути проникновения инфекции в ОНП.
3. Классификация синуситов.
4. Основные принципы лечения синуситов.
5. Особенности клиники, диагностики и лечения одонтогенных верхнечелюстных синуситов.
6. Пути проникновения инфекции в полость орбиты и черепа.
7. Пресептальные и постсептальные орбитальные осложнения.
8. Классификация орбитальных осложнений.
9. Внутричерепные осложнения. Диагностика. Клиника.
10. При заболеваниях, каких околоносовых пазух чаще возникают внутричерепные осложнения?
11. Какой вид лечения является основным при развитии орбитальных и внутричерепных осложнений?
12. Что является главным в профилактике орбитальных и внутричерепных осложнений риносинусогенного характера?








