2. Возбудитель инфекционной болезни имеет входные ворота, характерные для каждой инфекции.
3. При инфекционной болезни наблюдается образование первичного аффекта (очага), который обычно появляется во входных воротах. Первичный аффект представляет собой очаг воспаления. При лимфогенном распространении инфекции возникает воспаление как отводящих лимфатических сосудов (лимфангит), так и регионарных лимфатических узлов (лимфаденит). Сочетание первичного аффекта, лимфангита и Лимфаденита при инфекционном заболевании позволяет говорить о первичном инфекционном комплексе. При одних инфекциях он выражен (туберкулез, сифилис, туляремия), при других — фактически не возникает, процесс сразу принимает генерализованный характер (сыпной и возвратный тифы, малярия).
4. Путь распространения инфекции из первичного очага или комплекса может быть лимфогенным, гематогенным, интраканаликулярным, периневраль- ным или контактным.
5. Каждая инфекционная болезнь характеризуется местными изменениями, которые развиваются в определенной ткани или органе (в толстой кишке при дизентерии, в клетках передних рогов спинного мозга при полиомиелите, в стенках мелких сосудов при сыпном тифе) и в той или иной степени типичны для данной болезни.
6. При инфекционных болезнях развивается ряд общих изменений: кожные высыпания, васкулиты, гиперпластические процессы в лимфатических узлах, селезенке, костном мозге, воспалительные процессы в межуточной ткани и дистрофические изменения в паренхиматозных органах.
Инфекционная болезнь чаще протекает циклически. В ее течении выделяют инкубационный, продромальный периоды и период основных проявлений болезни (фазы нарастания симптомов болезни, разгара и ее угасания). Инфекционное заболевание может закончиться выздоровлением, принять хроническое течение, быть причиной бациллоносительства. Очень часто она сопровождается различными осложнениями, которые могут стать причиной смерти.
Классификация. Инфекционные болезни разделяют по нескольким признакам.
По б и о л о г и ч е с к о м у признаку: 1) антропонозы — инфекционные болезни, встречающиеся только у человека; 2) антропозоонозы — инфекционные болезни, возникающие у человека и животных; 3) биоценозы — группа антропонозов и антропозоонозов, передающихся через укусы насекомых, являющихся местом размножения возбудителя.
По этиологическому признаку: 1) вирусные инфекции; 2) рик- кетсиозы; 3) бактериальные инфекции; 4) грибковые; 5) протозойные; 6) паразитарные. Инфекции могут быть экзогенными или эндогенными. В дальнейшем все инфекционные болезни будут описаны по этиологическому признаку.
По механизму передачи: 1) кишечные инфекции, возникающие при попадании инфекта в пищеварительный тракт через рот; 2) инфекции дыхательных путей, передающиеся воздушно-капельным путем; 3) «кровяные инфекции» (трансмиссивные), передающиеся через кровососущих членистоногих; 4) инфекции наружных покровов, клетчатки и мышц тела (заражение происходит через воздействие каких-либо инфицированных факторов внешней среды; травма инфицированным предметом); 5) инфекции с различными механизмами передачи.
По характеру клинико-анатомических проявлений различают инфекции с преимущественным поражением: 1) покровов (кожи и ее придатков, наружных слизистых оболочек), клетчатки и мышц тела; 2) дыхательных путей; 3) пищеварительного тракта; 4) нервной системы; 5 сердечнососудистой системы; 6) системы крови и других тканей внутренней среды организма; 7) мочеполовых путей.
По характеру течения различают инфекции: 1) острые; 2) хронические; 3) латентные (скрытые); 4) медленные.
ВИРУСНЫЕ БОЛЕЗНИ
Вирусные болезни разнообразны, что определяется прежде всего разнообразием вирусов, которые обладают высокой контагиозностью и способны вызывать эпидемии и пандемии. Разнообразно и течение вирусных инфекций. Они могут быть не только острыми и хроническими, но и латентными (скрытыми)
и медленными, которым уделяется особое внимание. Медленные вирусные инфекции имеют длительный (иногда многолетний) инкубационный период, характеризуются персистированием и накоплением возбудителя в организме, прогрессирующим длительным течением заболевания, заканчивающимся в большинстве случаев смертью. Разнообразие вирусных инфекций определяется также их способностью избирательно поражать клетки определенных органов и тканей (тропизм вирусов). Проникновение вируса в клетку обусловлено, с одной стороны, характером рецепторов оболочки клетки (гликопротеиды или липопротеиды), а с другой — особенностями «фермента проникновения» вируса. Так, вирусы гриппа и аденовирусы, содержащие специфические ферменты (нейра- минидаза, муциназа), реагируют с гликопротеидными (полисахаридными) рецепторами и легко проникают в цитоплазму и ядро эпителиальных клеток дыхательных путей. Вирус полиомиелита реагирует с липопротеидными рецепторами, имеющими сродство с богатой липидами мозговой тканью, и проникйют в цитоплазму нейрона. Ферменты клетки разрушают белки-капсомеры вируса, вследствие чего происходит высвобождение в цитоплазму вирусной нуклеиновой кислоты и включение ее в ультраструктуры клетки-хозяина.
Морфологические проявления взаимоотношений вируса с клеткой-мишенью разнообразны: 1) цитолитическое действие вируса (грипп, вирусный гепатит А); 2) интеграция вируса с геномом клетки без выраженной ее деструкции (вирусный гепатит В); 3) пролиферация клеток-мишеней (парагрипп, натуральная оспа); 4) гигантоклеточная трансформация (корь, респираторно-синцитиальная инфекция); 5) образование телец — включений (грипп, аденовирусная инфекция, бешенство). При этом следует помнить, что интеграция вируса с геномом клетки может быть основой онкогенного действия ряда вирусов.
ОСТРЫЕ РЕСПИРАТОРНЫЕ ВИРУСНЫЕ ИНФЕКЦИИ
Острые респираторные вирусные инфекции (ОРВИ) — группа клинически и морфологически сходных острых воспалительных заболеваний органов дыхания, вызываемых пневмотропными вирусами. Эти инфекции широко распространены и в развитых странах суммарно превышают заболеваемость другими инфекциями. ОРВИ чаще появляются в холодное время года и протекают в виде спорадических случаев, эпидемий и пандемий.
Среди ОРВИ наибольшее значение имеют грипп, парагрипп, аденовирусная и респираторно-синцитиальная инфекции.
Грипп
Грипп (от франц. grippe — схватывать) — ОРВИ, вызываемая вирусами гриппа. Кроме человека, им болеют многие млекопитающие (лошади, свиньи, собаки, рогатый скот) и птицы. Источником заболевания людей является только больной человек. Возможна гибридизация вирусов животных и человека, что ведет к изменчивости возбудителя и появлению пандемически опасных штаммов.
Этиология. Возбудители гриппа — пневмотропные РНК-содержащие вирусы трех антигенно обусловленных серологических вариантов: A (Ai, А2), В и С, относящихся к семейству Orthomyxoviridae. Частицы вируса гриппа (вирионы) округлой формы, диаметром 80—100 нм, состоят из молекулы РНК, окруженной липогликопротеидной оболочкой (капсидом). Благодаря наличию специфических рецепторов капсид обеспечивается адсорбция вируса на эпителиальных клетках. С помощью нейраминидазы вирус растворяет оболочку и проникает внутрь клетки хозяина. РНК-полимераза активирует репродукцию вируса.
Патогенез. Инфекция распространяется воздушно-капельным путем. Инкубационный период длится 2—4 дня. Первичная адсорбция, внедрение и размножение вируса происходят в клетках бронхиолярного и альвеолярного эпителия, в эндотелии капилляров, что ведет к первичной вирусемии. Репродукция вируса в эпителиальных клетках бронхиол и легких сопровождается их гибелью и высвобождением возбудителя, который заселяет эпителий бронхов и трахеи. Острый бронхит и трахеит являются первыми клиническими признаками начала заболевания. Вирус гриппа оказывает ццтопатическое (цитолитическое) влияние на эпителий бронхов и трахеи, вызывает его дистрофию, некроз, десквама- цию. Нарушение целостности эпителиального барьера бронхов и трахеи определяет возникновение вторичной вирусемии и возможность проявления ряда свойств вируса. Среди них наибольшее значение в патогенезе гриппа имеют вазопатическое (вазопаралитическое) действие (полнокровие, стазы, плазмо- и геморрагия) и угнетение защитных систем организма — нейтрофилов (подавление фагоцитоза), моноцитарных фагоцитов (подавление хемотаксиса и фагоцитоза), иммунной системы (развитие аллергии, появление токсических иммунных комплексов). Вазопатическое и иммунодепрессивное действие вируса гриппа определяют присоединение вторичной инфекции, характер местных (ринит, фарингит, трахеит, бронхит, пневмония) и общих (дисциркуляторные расстройства, дистрофия паренхиматозных элементов, воспаление) изменений.
Внедрение вируса не всегда ведет к развитию острого инфекционного процесса. Возможны латентные (бессимптомные) и хронические формы болезни, которые имеют большое значение, особенно в перинатальной патологии.
Патологическая анатомия. Изменения при гриппе различны и зависят от тяжести его течения, которая определяется типом возбудителя (грипп А2 всегда течет тяжелее), силы его воздействия, состояния макроорганизма и присоединения вторичной инфекции. Различают легкую (амбулаторную), средней тяжести и тяжелую формы гриппа.
Легкая форма гриппа характеризуется поражением слизистой оболочки верхних дыхательных путей, где развивается острый катаральный риноларинго- трахеобронхит. Слизистая оболочка становится набухшей, гиперемированной, с избыточным серозно-слизистым отделяемым. Микроскопически на фоне полнокровия, отека и лимфоидно-клеточной инфильтрации субэпителиального слоя отмечаются гидропическая дистрофия клеток мерцательного эпителия, потеря ими ресничек; усиливается секреторная активность бокаловидных клеток и серозно-слизистых желез, многие клетки эпителия десквамируются. Характерно наличие в цитоплазме эпителиальных клеток базофильных и оксифильных (фуксинофильных) включений. Мелкие базофильные включения представляют собой микроколонии вируса гриппа, что подтверждается методом флюоресцирующих антител (рис. 250). Оксифильные включения являются продуктом реакции клетки на внедрение вируса и появляются вследствие очаговой деструкции ее органелл. Цитоплазматические включения и антиген гриппа могут быть обнаружены в мазках-отпечатках со слизистой оболочки носа в самой ранней стадии гриппа, что имеет значение для его диагностики. Легкая форма гриппа течет благоприятно, заканчивается через 5—6 дней полным восстановлением слизистой оболочки верхних дыхательных путей и выздоровлением.
Грипп средней тяжести протекает с вовлечением в патологический процесс слизистой оболочки не только верхних дыхательных путей, но и мелких бронхов, бронхиол, а также легочной паренхимы. В трахее и бронхах развивается серозно-геморрагическое воспаление, иногда с очагами некроза слизистой оболочки (некротический трахеит, см. рис. 250). Эпителиальные клетки слущиваются на значительном протяжении в виде пластов, заполняя просвет бронхов, что ведет к развитию очагов ателектаза и острой эмфиземы легких. На фоне полнокровия, участков ателектаза и острой эмфиземы появляются очаги грип-
|
Рис. 250. Грипп. а — специфическая люминесценция вируса в ядрах (А) и перинуклеарной зоне (В); б — некротический трахеит. |
позной пневмонии (рис. 251): в альвеолах видны серозный экссудат, альвеолярные макрофаги, десквамированные клетки альвеолярного эпителия, эритроциты, единичные нейтрофилы; межальвеолярные перегородки утолщены за счет пролиферации септальных клеток и инфильтрации лимфоидными клетками, иногда обнаруживаются гиалиновые мембраны. В ряде случаев пневмония имеет характер геморрагической. В цитоплазме бронхиального и альвеолярного эпителия имеются включения вируса. Воспалительные, некробиотические и дескваматив- ные процессы в легких сочетаются с регенераторными.
Течение гриппа средней тяжести в целом благоприятное: выздоровление наступает через 3—4 нед. У ослабленных людей, стариков, детей, а также больных сердечно-сосудистыми заболеваниями пневмония может приобрести затяжное течение, явиться причиной сердечно-легочной недостаточности и смерти.
Тяжелая форма гриппа имеет две разновидности: первая обусловлена выраженной общей интоксикацией, вторая — легочными осложнениями в связи с присоединением вторичной инфекции.
При тяжелом гриппе с выраженной общей интоксикацией на первый план выступает цито- и вазопатическое действие вируса. В трахее и бронхах возникают серозно-геморрагическое воспаление и некроз. В легких на фоне расстройств кровообращения и массивных кровоизлияний имеется множество мелких (ацинозных, дольковых) очагов серозно-геморрагической пневмонии, чередующихся с фокусами острой эмфиземы и ателектаза. В случаях молниеносного течения гриппа возможен токсический геморрагический отек легких. Кровоизлияния появляются и за пределами легких: в головном мозге, внутренних органах, серозных и слизистых оболочках, коже. Нередко такие больные погибают на 4—5-й день заболевания от кровоизлияний в жизненно важные центры или дыхательной недостаточности.
Тяжелый грипп с легочными осложнениями обусловлен присоединением вторичной инфекции (стафилококк, стрептококк, пневмококк, синегнойная палочка), которая существенно меняет характер морфологических изменений в органах дыхания. Обычно степень воспалительных и деструктивных изменений нарастает от трахеи к легким, но в наиболее тяжелых случаях в гортани и трахее находят фибринозно-геморрагическое воспаление с обширными участками некроза в слизистой оболочке и образованием язв. Развивается деструктивный
панбронхит, что ведет к формированию острых бронхоэктазов, очагов ателектаза и острой эмфиземы.
Характерна бронхопневмония (ацинозная, дольковая, сливная дольковая) с наклонностью к абс- цедированию, некрозу, кровоизлияниям. В клетках эпителия определяются цитоплазматические включения и антиген вируса, в срезах легких — колонии микробов.
Легкие увеличены в объеме, на разрезе пестрого вида — «большое пестрое гриппозное легкое».
Нередко в процесс вовлекается плевра, появляется серозный или
фибринозный плеврит. Возможно развитие эмпиемы плевры, которая может осложниться гнойным перикардитом и гнойным медиастинитом.
При гриппе во внутренних органах наблюдается сочетание дистрофических и воспалительных изменений с циркуляторными расстройствами. В сердце, печени и почках, помимо полнокровия и петехиальных кровоизлияний, находят белковую и жировую дистрофию паренхиматозных элементов; воспалительные изменения возникают редко и в основном при наличии легочных осложнений (пневмонии). Дистрофические изменения клеток интрамуральных ганглиев сердца могут явиться причиной острой сердечной недостаточности.
В головном мозге при тяжелой форме гриппа циркуляторные расстройства ведут к острому набуханию его вещества, сопровождающемуся вклиниванием миндалин мозжечка в большое затылочное отверстие, и смерти больных. Иногда встречается серозный менингит, который может сочетаться с энцефалитом. Для гриппозного энцефалита характерны периваскулярные лимфоцитарные инфильтраты, нейроглиальные узелки, дистрофические изменения нервных клеток, множество мелких кровоизлияний. Дистрофические и воспалительные изменения наблюдаются также в узлах блуждающего и симпатического нервов, а также в стволах периферических нервов.
В венах конечностей, надпочечников, почек, мозговых синусах воспалительные изменения сочетаются с образованием тромбов — тромбофлебитов, а в артериях очаговый лизис внутренней эластической мембраны сочетается с утолщением интимы и пристеночными тромбами — тромбартериитом.
Особенности течения гриппа у детей. У детей раннего возраста заболевание протекает тяжелее, чем у взрослых; часто развиваются легочные и внеле- гочные осложнения. Отмечается преобладание общей интоксикации с поражением нервной системы, обилием петехий во внутренних органах, серозных и слизистых оболочках. Местные изменения иногда сопровождаются катаральным воспалением и отеком слизистой оболочки гортани, сужением ее просвета (ложный круп) и асфиксией.
Осложнения. Они наблюдаются главным образом в легких. Карнифика- ция экссудата, облитерирующий бронхит и бронхиолит, склероз стенки бронхов ведут к развитию бронхоэктазов, пневмофиброза, хронической обструктивной эмфиземы, хронической пневмонии, легочно-сердечной недостаточности. У детей бронхоэктатическая болезнь в 75% наблюдений связана с тяжелым гриппом в раннем возрасте. Осложнения, возникающие в нервной системе (энцефалит, арахноидит, неврит), способствуют инвалидизации больных.
Смерть при гриппе наступает от интоксикации, кровоизлияний в жизненно важные центры (головной мозг), от легочных осложнений (пневмония, эмпиема плевры), сердечной или сердечно-легочной недостаточности. Большую опасность грипп представляет для маленьких детей, стариков и больных сердечнососудистыми заболеваниями.
Парагрипп
Парагрипп (от греч. para — возле, около) — гриппоподобное острое инфекционное заболевание, вызываемое вирусами парагриппа; характеризуется преимущественным поражением дыхательных путей и умеренной интоксикацией. Распространен повсеместно, составляет около 20% от общего числа ОРВИ. В эпидемии гриппа нередко является сопутствующим заболеванием. Болеют люди разного возраста, но преимущественно дети.
Этиология и патогенез. Возбудители парагриппа — пневмотропные РНК- содержащие вирусы типов 1—4, относятся к семейству Paramyxoviridae. Вирусы имеют форму неправильных сфер диаметром 150—300 нм или длинных спиралей. Капсид вируса содержит фактор, вызывающий образование многоядерных клеточных симпластов. Вирусы парагриппа менее агрессивны по сравнению с вирусами гриппа. Патогенез парагриппа сходен с таковым при гриппе, однако интоксикация выражена меньше и течение заболевания более легкое. Пара- грипп, вызванный вирусами типов 1 и 2, протекает как легкая форма гриппа, однако при этом часто возникают острый ларингит и отек гортани, осложняющиеся ложным крупом и асфиксией. Вирус парагриппа типа 3 ведет к поражению нижних дыхательных путей, а вирус типа 4 вызывает интоксикацию. Показана возможность размножения вируса парагриппа в клетках эпендимы и сосудистых сплетений головного мозга.
Патологическая анатомия. Изменения органов дыхания при парагриппе сходны с описываемыми при гриппе, но выражены в меньшей степени. Характерным является пролиферация эпителия трахеи и бронхов с появлением полиморфных клеток, имеющих одно или несколько пузырьковидных пикнотичных ядер. Такие клетки образуют подушкообразные разрастания. Такие же многоядерные клетки встречаются при поражении легких в серозно-десквамативном экссудате. Интерстициальная клеточная реакция в легких выражена умеренно, а кровоизлияния редки. Возможно развитие менингоэнцефалита.
Осложнения парагриппа наблюдаются при присоединении вторичной инфекции. Наиболее часто развиваются бронхопневмония, ангина, синуситы, отит, евстахеит.
Смерть больных при неосложненном парагриппе может наступить от асфиксии, обусловленной ложным крупом, или вирусной пневмонии, при присоединении вторичной инфекции — от легочных осложнений. Парагрипп опасен для детей раннего возраста в связи с возможностью генерализации инфекции.
Респираторно-синцитиальная инфекция
Респираторно-синцитиальная инфекция (РС-инфекция) — острое респираторное инфекционное заболевание, вызываемое респираторно-синцитиальным вирусом (PC-вирусом); обладает высокой контагиозностью и нередко носит эпидемический характер. PC-инфекцией болеет не только человек, но и некоторые животные (шимпанзе).
Этиология и патогенез. PC-вирус относится к РНК-содержащим вирусам из семейства Paramyxoviridae и обладает способностью формировать в культуре гигантские клетки и синцитий, имеет диаметр 90—120 нм. Патогенез РС- инфекции сходен с патогенезом гриппа и парагриппа. Первоначально поражаются легкие, позже — верхние дыхательные пути, что чаще встречается у детей младшего возраста. У детей старшего возраста и у взрослых поражаются только верхние дыхательные пути, и заболевание протекает легко. Возможна генерализация инфекции, которая встречается в основном у детей первых месяцев жизни.
Патологическая анатомия. При PC-инфекции находят ларинготрахеоброн- хит, бронхиолит и бронхопневмонию. Морфологической особенностью является пролиферация эпителия трахеи, бронхов, бронхиол, альвеолярных ходов в виде сосочков или пластов из нескольких клеток. Эпителиальные пролифераты, как и экссудат, могут вести к обструкции бронхиального дерева и развитию очагов острой эмфиземы и ателектаза легких. Клеточная инфильтрация интерстициальной ткани легких резко выражена и нередко сочетается с деструктивными изменениями стенок альвеол. При бронхопневмонии в воспалительном экссудате обнаруживается большое число крупных клеток, образующих симпласты. В альвеолярных симпластах и сосочковых разрастаниях бронхов методом иммунолюминесценции определяется PC-антиген. В легких случаях PC-инфекции изменения ограничиваются катаральным воспалением верхних дыхательных путей.
При генерализации инфекции выявляют характерные изменения во внутренних органах: в кишечнике, печени, поджелудочной железе, почках клеточная воспалительная инфильтрация сочетается с сосочковыми разрастаниями эпителия, в центральной нервной системе — с очаговой пролиферацией эпендимы.
Осложнения. Преимущественно легочные в связи с присоединением вторичной инфекции.
Смерть в тяжелых случаях наступает от пневмонии, легочных осложнений, обусловленных вторичной инфекцией, а также генерализации инфекции.
Аденовирусная инфекция
Аденовирусная инфекция — острое респираторное заболевание, вызываемое аденовирусами; характеризуется поражением дыхательных путей, конъюнктивы, лимфоидной ткани зева и глотки, реже — кишечника и лимфатических узлов брюшной полости.
Этиология и патогенез. Аденовирусы — группа ДНК-содержащих вирусов, образующих в клетках внутриядерные включения. Диаметр вирионов составляет 70—90 нм, они содержат двунитчатую ДНК- В капсиде отсутствуют углеводы, липиды и ферменты. Инфекция передается преимущественно воздушнокапельным путем, источником заражения являются больной человек и носители. Адсорбированный вирус проникает в эпителиальную клетку путем пиноци- тоза, вирусная ДНК транспортируется в ядро, где происходит репродукция вируса. Цитопатическое действие вируса проявляется в формировании внутриядерных включений, состоящих из вирусных частиц, что определяет в итоге лизис клетки. Выход вируса из клеток при их гибели ведет к интоксикации, которая выражена в меньшей степени, чем при гриппе. Возможны генерализация процесса с поражением многих органов и тканей, а также присоединение вторичной инфекции.
Патологическая анатомия. Выраженность изменений при аденовирусной инфекции зависит от тяжести ее течения. При легкой форме возникают острое катаральное воспаление верхних дыхательных путей (острый риноларинготра- хеобронхит), глотки (острый фарингит), регионарный лимфаденит и острый конъюнктивит. Слизистая оболочка верхних дыхательных путей гиперемиро- вана, отечна, с петехиальными кровоизлияниями, лимфогистиоцитарной
Рис. 252. Аденовирусная инфекция. Вверху справа — аденовирусная клетка.
инфильтрацией и выраженной десквамацией эпителиальных клеток. В цитоплазме десквамированных клеток находят фуксинофильные включения, увеличенные в размерах ядра содержат включения аденовируса. Такие аденовирусные клетки (рис. 252) являются маркером аденовирусной инфекции. У детей до
1 года нередко возникает пневмония, связанная со специфическим действием аденовируса — аденовирусная пневмония (см. рис. 252). В экссудате, который состоит из белковых масс с незначительным числом макрофагов, лимфоидных клеток, нейтрофилов и альвеолярного эпителия, обнаруживаются аденовирусные клетки. В межальвеолярных перегородках среди пролиферирующих сеп- тальных клеток также встречаются аденовирусные клетки. Иногда в альвеолах образуются гиалиновые мембраны.
Тяжелая форма заболевания обусловлена генерализацией вируса или присоединением вторичной инфекции. При генерализации инфекции вирусы размножаются в эпителиальных элементах кишечника, печени, почек, поджелудочной железы, ганглиозных клетках головного мозга, при этом образуются аденовирусные клетки. В этих органах развиваются расстройства кровообращения и воспаление. Присоединение вторичной инфекции меняет характер морфологических изменений в органах, присоединяются нагноение и некроз.
Осложнения. Отит, синусит, ангина, пневмония, развитие которых связано с присоединением вторичной инфекции.
Смерть может наступить от аденовирусной пневмонии, легочных осложнений в связи с присоединением бактериальной инфекции или от распространенных поражений внутренних органов (особенно головного мозга) при генерализации инфекции.
СПИД[4]
СПИД (синдром приобретенного иммунодефицита) — заболевание, вызываемое вирусом иммунодефицита человека (ВИЧ). Свое название получило в связи с развивающимся в финале заболевания тотальным угнетением иммунной системы, сопровождающимся развитием оппортунистических инфекций и опухолей (саркома Капоши, злокачественные лимфомы). Оппортунистическими называют инфекции, вызываемые условно-патогенными (маловирулентными) возбудителями, заражение которыми у здорового человека не сопровождается патологическими изменениями. СПИД всегда заканчивается летально.
Эпидемиология. Первые случаи СПИДа появились в США в 1979 г., но официально заболевание зарегестрировано лишь два года спустя. В последующие годы распространение СПИДа получило характер пандемии. К марту 1988 г. было зарегистрировано 81 433 случая заболевания в 133 странах, однако, поскольку диагностируется лишь небольшой процент случаев СПИДа, по мнению ВОЗ, реальная цифра больных —250 ООО. Общее количество инфицированных 5—10 млн, из них к 1991 г. заболеет не менее 1 млн человек. Большая часть больных выявлена в США, странах Западной Европы, Африке. В Центральной Африке создалось катастрофическое положение, так как в отдельных ее регионах инфицировано 5—20% взрослого населения. Примерно через каждые 8—
10 мес число больных СПИД удваивается, из них половина умирает в течение 5 лет. Среди заболевших преобладают лица в возрасте 20—50 лет (пик заболевания приходится на 30—40 лет); нередко болеют дети.
Источником заражения является больной человек и вирусоноситель. Наибольшая концентрация вируса обнаруживается в крови, сперме, спинномозговой жидкости, в меньших количествах вирус выявляется в слезах, в слюне, цервикальном и вагинальном секретах больных. В настоящее время доказаны 3 пути передачи вируса: 1) половой (при гомосексуальных и гетеросексуальных контактах); 2) посредством парентерального введения вируса с препаратами крови или при использовании инфицированных инструментов; 3) от матери ребенку — транспланцентарный или с молоком. Другие пути передачи вируса (воздушно-капельный, контактно-бытовой, фекально-оральный, трансмиссивный — через укус кровососущих насекомых) убедительных доказательств не получили.
Среди населения США, Канады, а также европейских стран четко определяются контингенты населения, в которых заболеваемость СПИДом особенно высока, что позволило выделить группы риска. К ним отнесены: 1) гомосексуалисты; 2) наркоманы, пользующиеся внутривенным введением наркотиков; 3) больные гемофилией; 4) реципиенты крови; 5) гетеросексуальные партнеры больных СПИДом и вирусоносителей, а также лиц, входящих в группы риска; 6) дети, родители которых принадлежат к одной из групп риска.
Для пандемии СПИДа характерна неравномерность географического, расового и полового распределения случаев заболевания. В США и других промышленно развитых странах с большим числом заболевших основные пути распространения вируса — гомосексуализм и внутривенное применение наркотиков, причем среди больных примерно в 10—15 раз больше мужчин. В Центральной, Восточной и Южной Африке, а также некоторых странах Карибского бассейна СПИД распространяется преимущественно гетеросексуальным путем, при этом число заболевших мужчин и женщин примерно одинаково. В этих районах также высока роль перинатальной (от матери ребенку) передачи вируса, а также заражение с донорской кровью. В Восточной Европе, на Ближнем Востоке, в Азии зарегистрировано немного случаев СПИДа. В этих регионах зарегистрированы случаи заражения при половых контактах и внутривенных инъекциях, в некоторых случаях заболевание было вызвано импортированной донорской кровью и кровепродуктами. Современная эпидемиологическая ситуация по СПИДу не дает оптимистического прогноза на будущее.
Этиология. Вирус СПИДа впервые выделили в 1983 г. независимо друг от друга Л. Монтанье (Франция) и Р. Галло (США). Им оказался вирус из семейства Т-лимфотропных ретровирусов, который в 1986 г. был назван «ВИЧ». В последнее время этот вирус стали обозначать ВИЧ-1, так как был выявлен другой вирус — ВИЧ-2 (вирус «африканского СПИДа»), который чаще обнаруживается у аборигенов Западной Африки. Обнаружено много различных штаммов вируса благодаря его феноменальной склонности к мутациям. Диаметр зрелых вирусных частиц 100—140 мкм. Нуклеоид содержит две молекулы РНК (геном вируса) и обратную транскриптазу. Капсид содержит два гликопротеида —41 и 120, причем последний обеспечивает специфическое связывание вируса с клетками, несущими на своей поверхности антиген СД4. Такими клетками являются прежде всего Т4-лимфоциты (хелперы), в меньшей степени — моноциты и макрофаги, а также микроглия. ВИЧ нестоек во внешней среде и гибнет при температуре 56 °С в течение 30 мин, при 70—80° — в течение 10 мин, быстро инактивируется этиловым спиртом, ацетоном, эфиром, 1 % раствором глютаральдегида и др., но относительно устойчив к действию ионизирующей радиации и ультрафиолетовому облучению.
Происхождение вируса спорно. Наиболее доказательной считается «теория африканского происхождения», согласно которой ВИЧ в течение длительного времени существовал в Центральной Африке, где СПИД носил характер эндемического заболевания. В середине 70-х годов нашего столетия в связи с усиленной миграцией населения из Центральной Африки, обусловленной засухой и голодом, ВИЧ был завезен в США и Западную Европу, где он долго циркулировал среди гомосексуалистов, а затем стал распространяться среди других слоев населения.
Патогенез. При заражении ВИЧ попадает в кровь непосредственно (при инъекциях) либо через поврежденные слизистые оболочки половых путей (при половом контакте) и связывается с клетками, к которым обладает тропизмом. При взаимодействии вируса с клеткой-мишенью его оболочка сливается с клеточной мембраной, вирус оказывается внутри клетки. С РНК вируса с помощью обратной транскриптазы снимается ДНК-копия (провирус), которая встраивается в хромосомную ДНК клетки-мишени. Вирусный генетический материал остается в клетке пожизненно, при делении клетки он передается ее потомству. ВИЧ ведет себя различно в зависимости от типа зараженной клетки, уровня ее активности, а также от состояния иммунной системы. В Т4-лимфоцитах он может находится в латентном состоянии неопределенно долго, чем объясняется возможность длительного латентного вирусоносительства при СПИДе. Активация Т4-лимфоцитов (например, при инифицировании другим агентом) может спровоцировать бурную репликацию ВИЧ, что ведет к массовой гибели клеток. В моноцитах и макрофагах репликация происходит очень медленно, без выраженного цитопатического действия, но изменяя функциональное состояние клетки. Разнообразное поведение вируса в клетке-мишени определяется сложной организацией его генома, в состав которого входят не только структурные гены (с ними связан синтез вирусспецифичных белков), но и регуляторные гены, взаимодействие которых определяет начало репликации и ее интенсивность. Сложные механизмы регуляции репликации ВИЧ находятся в тесном взаимодействии с метаболизмом клетки-хозяина.
Ведущим звеном в развитии иммунодефицита считают поражение Т4-лимфоцитов (хелперов), которое подтверждается у больных СПИДом прогрессирующей лимфопенией. Не только уменьшается количество Т-хелперов, но и снижается отношение Т4/Т8 (хелперно-супрессорное отношение), которое при СПИДе всегда меньше 1. Снижение 7'4/7’8 является главной особенностью иммунологического дефекта при СПИДе и определяется при всех его клинических вариантах.
Механизм гибели Т4-лимфоцитов нельзя сводить только к цитопатическому действию вируса. Большое значение имеет образование нежизнеспособных многоядерных клеточных симпластов, связанных с зараженной клеткой, причем одна зараженная клетка может связывать до 500 нормальных. Экспрессируемые на поверхности инфицированных клеток вирусные антигены стимулируют иммунный ответ в виде продукции анти-ВИЧ-антител и цитотоксических лимфоцитов, которые обусловливают цитолиз как поврежденных, так и неповрежденных Т4-клеток. Гибель непораженных Т-лимфоцитов связана с их способностью связывать свободные молекулы вирусного гликопротеина, отделившегося от зараженных клеток и циркулирующих в крови. В последнее время установлено, что ВИЧ не только приводит к уменьшению количества Т-лимфоцитов, но и вызывает выделение оставшегося растворимого фактора супрессии, в результате чего Т4-клетки теряют способность осуществлять узнавание антигена.
Количественные и качественные изменения Т4-лимфоцитов, которые являются «дирижерами» иммунного процесса, а также повреждение вирусом макрофагов приводят к грубому полому в первую очередь клеточного, а также и гуморального иммунитета. Повреждение клеточного иммунитета у больных СПИДом проявляется резким снижением, а в финале заболевания и полной утратой реакций ГЗТ на различные антигены, как и снижение реакции бласт- трансформации in vitro. Повреждение гуморального иммунитета представлено неспецифической поликлональной активацией В-клеток, сопровождающейся повышением уровня сывороточных иммуноглобулинов. Однако способность формировать специфический гуморальный ответ снижается по мере прогрессирования заболевания. В финале развивается угнетение и гуморального звена иммунитета.
Особенности взаимодействия ВИЧ с клеткой, а также раннее и прогрессирующее повреждение иммунной системы приводят к тому, что организм оказывается неспособным элиминировать ВИЧ и противостоять вторичной инфекции. Он становится беззащитным в отношении воздействия многих вирусов, грибов, некоторых бактерий (в частности, микобактерий туберкулеза). Ведущими в клинике СПИДа становятся оппортунистические инфекции и опухоли.
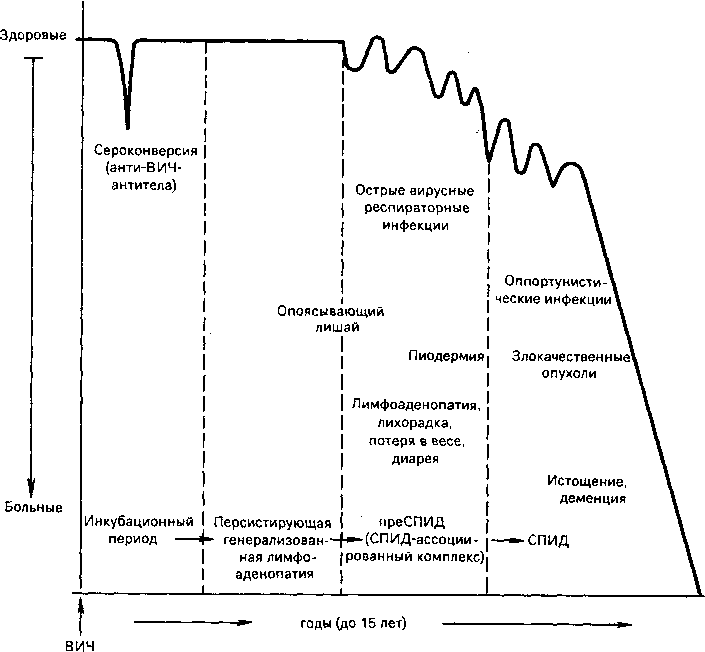
Периоды течения СПИДа и их морфология. Полагают, что все инфицированные ВИЧ рано или поздно заболевают СПИДом. Заболевание развивается длительное время (от 1 года до 15 лет), медленно прогрессирует, проходя несколько периодов (стадий), имеющих определенное клиническое и морфологическое выражение. Среди периодов СПИДа различают: 1) инкубационный; 2) персистирующей генерализованной лимфоаденопатии; 3) пре- СПИД, или СПИД-ассоциированный комплекс; 4) СПИД (схема XXIII).
Инкубационный период, его продолжительность зависит от путей и характера заражения, величины инфицирующей дозы, первоначального состояния иммунной системы; он может длиться от нескольких недель до 10—15 лет. В этот период можно установить сам факт инфицирования при определении в крови антигена или анти-ВИЧ-антител. Количество антигена вируса в крови в первое время резко увеличивается, затем, начиная с 6—8-й недели, когда появляются анти-ВИЧ-антитела, снижается, т. е. происходит сероконверсия. Некоторые исследователи выделяют сероконверсию в самостоятельный период СПИДа.
В большинстве случаев в инкубационный период симптомов заболевания нет, однако у некоторых отмечается синдром, похожий на мононуклеоз: лихорадка, увеличение различных групп лимфатических узлов, иногда острый энцефалит. Но проявления этого синдрома проходят обычо в течение нескольких недель.
Второй период — период персистирующей генерализованной лимфоаденопатии — характеризуется стойким, в течение нескольких месяцев, увеличением различных групп лимфатических узлов. В основе лимфоаденопатии лежит неспецифическая гиперреактивность В-клеток, проявляющаяся фолликулярной гиперплазией лимфатических узлов (увеличение лимфоидных фолликулов и их светлых центров). Длительность стадии —3—5 лет.
Третий период заболевания, возникающий на фоне умеренного иммунодефицита, называют преСПИД, или СПИД-ассоциированным комплексом. Для
|
|
него характерны лихорадка, лнмфоаденопатия, диарея, незначительная потеря массы тела. На этом фоне появляется наклонность к развитию вторичных инфекций — острых вирусных респираторных инфекций, опоясывающего лишая, пиодермии и др. Этот период длится несколько лет.
Четвертый период заболевания, который продолжается около двух лет,— это период синдрома приобретенного иммунодефицита (СПИЦ). Для него характерны оппортунистические инфекции и опухоли, истощение и деменция. В этот финальный период, как правило, снижается количество анти-ВИЧ-анти- тел (они могут вообще не определяться), а количество вирусных антигенов нарастает, что необходимо учитывать при диагностике СПИДа.
Патологическая анатомия. Происходят изменения лимфатических узлов, характерные поражения ЦНС и изменения, типичные для оппортунистических инфекций и опухолей. Фолликулярная гиперплазия лимфатических узлов сменяется полным истощением их лимфоидной ткани (рис. 253). Лимфатические узлы резко уменьшаются, определяются с трудом. Поражение ЦНС представлено ВИЧ-энцефаломиелитом, при этом основные изменения находят главным образом в белом веществе и подкорковых узлах мозга. При микроскопическом исследовании находят микроглиальные узелки, многоядерные сим- пласты, в которых удается обнаружить частицы ВИЧ. В боковых и задних столбах спинного мозга определяются очаги размягчения и вакуолизация белого
вещества. Благодаря демиелинизации белое вещество приобретает сероватый оттенок. Для оппортунистических инфекций при СПИДе характерно тяжелое рецидивирующее течение, часто с генерализацией процесса и устойчивостью к проводимой терапии. Оппортунистические инфекции могут вызываться простейшими (пневмоцисты, токсоплазмы, криптоспоридии), грибами (рода Candida, криптококки), вирусами (цитомегаловирусы, герпетические вирусы, некоторые вирусы медленных инфекций), бактериями (Mycobacterium avium intracellulare, легионелла, сальмонелла). Одна из самых частых и характерных инфекций при СПИДе вызывается пневмоцистами. Она приводит к развитию тяжелой пневмонии с образованием в альвеолах большого количества пенистых эозинофильных масс, в которых выявляются пневмоцисты. Довольно часто возникает и токсоплазменная инфекция, при которой находят энцефалит; для него характерны фокусы некроза и абсцедирования. При криптоспоридиозе поражается кишечник, развиваются энтериты и колиты, проявляющиеся длительной профузной диареей. Среди поражений грибами часто отмечается канди- доз с вовлечением пищевода, трахеи, бронхов, легких, а также криптококков, склонный к диссеминации процесса. Из вирусных инфекций наиболее типична цитомегаловирусная с развитием ринита, пневмонита, колита, энцефалита. Герпетической инфекции свойственно длительное поражение слизистых оболочек и кожи. Среди бактериальных инфекций наиболее характерна атипичная мико- бактериальная инфекция Mycobacteria avium intracellulare, которая приводит к развитию диссеминированного процесса с поражением лимфатических узлов и внутренних органов.
Злокачественные опухоли при СПИДе встречаются в 40% случаев. Наиболее характерными являются саркома Капоши (у 30% больных) и злокачественные лимфомы.
Саркома Капоши (множественная идиопатическая геморрагическая саркома) — редкое заболевание, возникающее обычно у мужчин старше 60 лет, характеризуется медленным довольно доброкачественным течением. Прояв
ляется багрово-красными пятнами, бляшками и узлами, расположенными обычно на коже дистальных отделов нижних конечностей. Характерны изъязвления. Возможна самопроизвольная инволюция с возникновением на месте опухоли рубцов и депигментированных пятен. Микроскопически опухоль состоит из множества новообразованных хаотично расположенных тонкостенных сосудов с хорошо определяемым эндотелием и пучков веретенообразных клеток (рис. 254). В рыхлой строме часто видны кровоизлияния и скопления гемосидерина. У больных СПИДом саркома Капоши имеет злокачественный характер и отличается от классического варианта генерализацией процесса с поражением лимфатических узлов, желудочно-кишечного тракта, легких и других внутренних органов.
Злокачественные лимфомы при СПИДе преимущественно В-клеточные. Часто встречается лимфома Беркитта (см. Лимфомы).
Многообразие оппортунистических инфекций, часто сочетающихся между собой, а также с опухолями, делает клиническую картину СПИДа чрезвычайно полиморфной. В связи с этим выделяют несколько наиболее типичных клинических вариантов СПИДа: легочный, синдром поражения центральной нервной системы, желудочно-кишечный синдром, лихорадку неясного генеза.
Легочный вариант — самый частый (у 80% больных). Он представлен сочетанием пневмоцистной пневмонии, цитомегаловирусной и атипичной микобакте- риальной инфекции и саркомы Капоши. Синдром поражения центральной нервной системы включает ВИЧ-энцефалит, поражения, связанные с токсоплазмо- зом, криптококкозом и цитомегаловирусной инфекцией, а также лимфому; приводит к развитию деменции. Желудочно-кишечный синдром — это сочетание кандидоза, цитомегаловирусной инфекции, криптоспоридиоза и атипичной мико- бактериальной инфекции; сопровождается диареей и развитием в финале кахексии. Лихорадка неясного генеза; в ряде случаев удается обнаружить атипичную микобактериальную инфекцию или злокачественную лимфому.
Причины смерти. Смерть наступает чаще от оппортунистических инфекций и генерализации опухолей. В развитых странах 50% больных умирают в течение 18 мес со дня постановки диагноза и 80% — в течение 36 мес. Летальность достигает 100%.
НАТУРАЛЬНАЯ ОСПА
Натуральная оспа (variola vera, лат. variolus — пестрый) — острое контагиозное вирусное заболевание из группы карантинных инфекций с поражением легких, кбжи и реже других органов. Оспа ликвидирована во всем мире, но это не исключает случаи заражения.
Этиология и патогенез. Возбудителем оспы является ДНК-содержащий вирус (Poxvirus variola). Колонии вируса видны под световым микроскопом в виде элементарных телец. Тельца Пашена представляют собой мелкие кокковидные образования, тельца Гуарниери — более крупные образования. Источник инфекции — больной человек. Заражение происходит воздушно-капельным и контактным путем. Входными воротами чаще являются органы дыхания, где появляется первичное поражение. Из места первичного поражения вирус в короткие сроки распространяется в организме, как следствие вирусемии возникают множественные вторичные поражения, которые особенно выражены в коже.
Патологическая анатомия. При натуральной оспе поражаются кожа и дыхательные пути, наиболее типично поражение кожи. Различают три основные формы натуральной оспы: папулопустулезную, геморрагическую и вариолоид.
Папулопустулезная форма характеризуется появлением на коже папулопустулезной сыпи, особенно обильной на лице, волосистой части головы, шее, груди, спине. Самые ранние изменения возникают в дерме в виде полнокровия, отека, незначительной периваскулярной клеточной инфильтрации. Вслед за этим наступает пролиферация, набухание, гидропическая дистрофия клеток росткового (мальпигиева) слоя эпидермиса, которая сменяется его баллонной дистрофией, или «баллонирующей дегенерацией» эпидермиса (рис. 255). Баллонообразные клетки сливаются и образуют пузырьки, разделенные на камеры тяжами эпителиальных клеток; клетки, входящие в эти тяжи, сдавливаются, подвергаются дистрофии, ядра их сморщиваются (ретикулярная дегенерация). Макроскопически эти образования вначале имеют вид папул, затем превращаются в везикулы и гнойнички — пустулы (рис. 256). На 3-й неделе пустулы заживают, оставляя рубчики разных размеров в зависимости от глубины деструктивного процесса.
Геморрагическая форма характеризуется присоединением к папулам и пустулам кровоизлияний, сопровождается отеком кожи, полнокровием. На коже появляются сливные и крупнопятнистые кровоизлияния, множество пузырей, которые лопаются, что ведет к образованию кровоточащих дефектов кожи («черная оспа»). Для этой формы характерно очень тяжелое течение, исходом которого становится смерть больных. Важное клинико-эпидемиологическое значение имеет так называемая оспенная пурпура — форма натуральной оспы, протекающая как острый сепсис и всегда быстро заканчивающаяся гибелью больных.
Вариолоид — легкая форма натуральной оспы, которая может протекать как с сыпью, так и без нее. Она наблюдается у ревакцинированных лиц, нередко в период инкубации. Заболевание заканчивается благоприятно, но может провоцировать скрыто протекающие болезни крови, сердца, легких и др.
Характерные для оспы изменения Встречаются в слизистой оболочке дыхательных путей и легких. В слизистой оболочке трахеи и бронхов на фоне катаральных изменений образуются везикулы и пустулы. В л е г к и х могут воз-
Рис. 255. Натуральная оспа. Баллонная дистрофия эпидермиса: цитоплазма заполнена огромными вакуолями (В), в которых находятся частицы вируса (Вр); ультраструктуры клетки разрушены. X 1 000 000 (по Девису и др.).
Рис. 256. Изменения кожи при оспе.
пикать очажки некроза. В слизистой оболочке полости рта, пищевода, кишечника, влагалища также могут развиваться оспенные пустулы с изъязвлением. В яичках нередко появляются очаги некроза («некротический» орхит). Иногда очаги некроза встречаются и в костном мозге эпифизов трубчатых костей (оспенный остеомиелит) .Селезенка резко увеличена, полнокровна; микроскопически в ней обнаруживаются миелоз, кровоизлияния, очаги некроза. Лимфатические узлы увеличены, в них отмечают гиперплазию фолликулов и фокусы некроза.
Осложнения. Очень опасны осложнения, связанные с развитием оспенных гнойников в конъюнктиве глаза, что может привести к разрушению роговицы и слепоте. Поражение слизистой оболочки среднего уха приводит к глухоте. Оспенные пустулы могут быть источником флегмоны кожи. В легких развиваются абсцессы, гангрена.
Смерть больных оспой наступает от оспенного токсикоза, сепсиса или от осложнений в связи с присоединившейся бактериальной инфекцией.
БЕШЕНСТВО
Бешенство (rabies, от лат. rabere — бесноватый), водобоязнь, гидрофобия (от греч. hydor — вода, phobos — боязнь)—острое инфекционное заболевание, которым болеют люди и животные (антропозооноз), характеризуется поражением центральной нервной системы.
Этиология и патогенез. Возбудителем болезни является вирус бешенства из семейства рабдовирусов, патогенный для человека и большинства теплокровных
животных. Заражение человека происходит при укусе больным животным. Кожная рана считается входными воротами инфекции. Из раны вирус, обладающий нейротропностыо, распространяется по периневральным пространствам, достигает нервных клеток головного и спинного мозга, внедряется в них и репродуцируется. Инкубационный период длится 30—40 дней. Продолжительность болезни —5—7 дней. В течение заболевания различают стадию предвестников, возбуждения и паралитическую. В момент начала заболевания в области укуса, который к этому времени заживает рубцом, нередко вспыхивает экссудативное воспаление, а в периферических нервах той же области обнаруживаются воспалительные инфильтраты и распад миелиновых оболочек.
Патологическая анатомия. Характерные для бешенства изменения выявляются главным образом в головном мозге, который становится отечным, полнокровным, иногда с мелкими кровоизлияниями в области продолговатого мозга. Характерные изменения, которые находят лишь при микроскопическом исследовании, касаются нервных клеток стволовой части головного мозга, стенок III желудочка мозга и гиппокампа. В результате репродукции вируса бешенства в нервных клетках развиваются хроматолиз, гидропия, завершающиеся некрозом. Вокруг погибших нервных клеток, мелких сосудов обнаруживаются скопления микроглиальных и лимфоидных клеток, образующих узелки бешенства. Их особенно много в продолговатом мозге, области водопровода большого мозга (сильвиев водопровод), но они встречаются и в других отделах нервной системы. Иногда появляются мелкие кровоизлияния. Описанные изменения в головном мозге соответствуют картине энцефалита. Аналогичные изменения встречаются и в спинном мозге, особенно шейном утолщении. В узлах вегетативной нервной системы также происходит гибель нервных клеток, вокруг них отмечается усиленная пролиферация сателлитов, клеток лимфоидного типа — образуются узелки бешенства. Особенно резко эти изменения выражены в тройничном (так называемом гассеровом) и верхних шейных симпатических узлах.
Большое диагностическое значение имеет обнаружение в нервных клетках гиппокампа, реже в других отделах головного мозга так называемых телец Бабеша — Негри, представленных эозинофильными округлыми образованиями (включениями) в цитоплазме.
В слюнных железах при бешенстве встречаются круглоклеточные инфильтраты вокруг сосудов, в нервных узлах желез — узелки бешенства. В других органах наблюдаются дистрофические изменения.
Смерть при нелеченом бешенстве и без применения антирабической сыворотки наблюдается в 100% случаев. Больные, прошедшие курс антирабических прививок, остаются здоровыми. Однако возможно развитие прививочных осложнений: менингоэнцефалита, восходящего паралича Ландри, параличей отдельных нервов, психических расстройств.
РИККЕТСИОЗЫ
Риккетсиозы — группа болезней, вызываемых микроорганизмами рода рик- кетсий, которых в настоящее время причисляют к бактериям. Однако некоторые особенности риккетсий (паразитирование в клетках эндотелия и мезотелия), как и эпидемиологические и клинико-морфологические особенности вызываемых ими заболеваний, позволяют говорить об особой группе болезней — риккетсиозах. В естественных условиях риккетсиозы наблюдаются у кровососущих членистоногих (вши, блохи, клещи), у некоторых диких и домашних животных и, наконец, у людей. Резервуар риккетсиозной инфекции в природе образуют клещи, дикие и домашние животные. Больной человек является источником инфекции только при таких риккетсиозах, как эпидемический сыпной тиф и
Рис. 257. Стаз в сосудах микроциркуляторного русла с агрегацией эритроцитов при экспериментальном сыпном тифе (препарат А. П. Авцына).
волынская лихорадка. Все остальные риккетсиозы являются эндемическими инфекциями и наблюдаются исключительно в районах соответствующих энзоотий (природные очаги инфекции).
Классификация. П. Ф. Здро- довский и Е. А. Голиневич (1972) предложили единую номенклатуру риккетсиозов, в которую включено
11 групп: 1) вшивый, или эпидемический, сыпной тиф и спорадический сыпной тиф, или болезнь Брилла — Цинссера; 2) эндемический, или крысиный, сыпной тиф; 3) пятнистая лихорадка Скалистых гор; 4) марсельская лихорадка; 5) клещевой сыпной тиф; 6) североавстралийский тиф; 7) везикулярный, или осповидный,'риккетсиоз; 8) лихорадка цуцугамуши; 9) Ку-лихо- радка; 10) волынская лихорадка; 11) клещевой пароксизмальный риккетсиоз.
В патологии человека особенно большое значение имеют эпидемический сыпной тиф, спорадический сыпной тиф и Ку-лихорадка.
ЭПИДЕМИЧЕСКИЙ СЫПНОЙ ТИФ
Эпидемический сыпной тиф (typhus exanthematicus) — острое лихорадочное риккетсиозное заболевание, характеризующееся поражением мелких сосудов, головного мозга, токсикозом, распространенной розеолезно-петехиальной сыпью. Заболевание чаще наблюдается в возрасте от 20 до 40 лет, реже — в пожилом возрасте и совсем редко — у детей. Несколько чаще болеют мужчины.
Этиология и патогенез. Вызывают сыпной тиф риккетсии Провацека-да Роха-Лима. Источником заболевания и резервуаром риккетсий является больной человек, а переносчиком их от больного к здоровому — платяная (иногда головная) вошь. Она заражается от больного тифом человека, а затем, при укусе здоровых, через свои фекалии распространяет риккетсии при расчесе кожи. После инкубационного периода, продолжающегося 10—12 дней, начинается лихорадочный период заболевания, сопровождающийся генерализованным токсико-паралитическим поражением микроциркуляторного русла, особенно выраженным в продолговатом мозге (рис. 257), что ведет к падению артериального давления. Эти явления усиливаются, когда в результате внедрения в эндотелий мелких сосудов и размножения в нем риккетсий развивается генерализованный васкулит с преимущественным поражением центральной нервной системы, особенно продолговатого мозга и кожи. На высоте лихорадочного периода (на 2—3-й недели болезни) в связи с поражением продолговатого мозга могут развиваться нарушения глотания и дыхания (бульбарные явления). Распространенные васкулиты в сочетании с расстройствами нервной трофики понижают устойчивость тканей, у больных легко возникают некрозы тканей, пролежни. Поражения симпатической нервной системы и надпочечников усиливают гипотонию, сопровождаются нарушением сердечной деятельности, которая может привести к летальному исходу.
Патологическая анатомия. Основные изменения при сыпном тифе выявляются только с помощью микроскопа. При вскрытии трупов умерших от сып-
Рис. 258. Узелок Попова в продолговатом мозге при сыпном тифе (препарат А. П. Авцы- на).
а — малое увеличение; б — большое увеличение.
ного тифа диагноз можно поставить только предположительно. На коже обнаруживаются следы сыпи в виде пятен и точек коричневого и красного цвета. Особенно характерно наличие конъюнктивальной сыпи, которая постоянно отмечается на 2—4-й неделе болезни. Вещество мозга полнокровное, мягкие оболочки тусклые (серозный менингит), селезенка увеличена (масса ее 300—500 г), мягкая, полнокровная, ткань ее дает небольшой соскоб пульпы на разрезе. В других органах отмечаются дистрофические изменения.
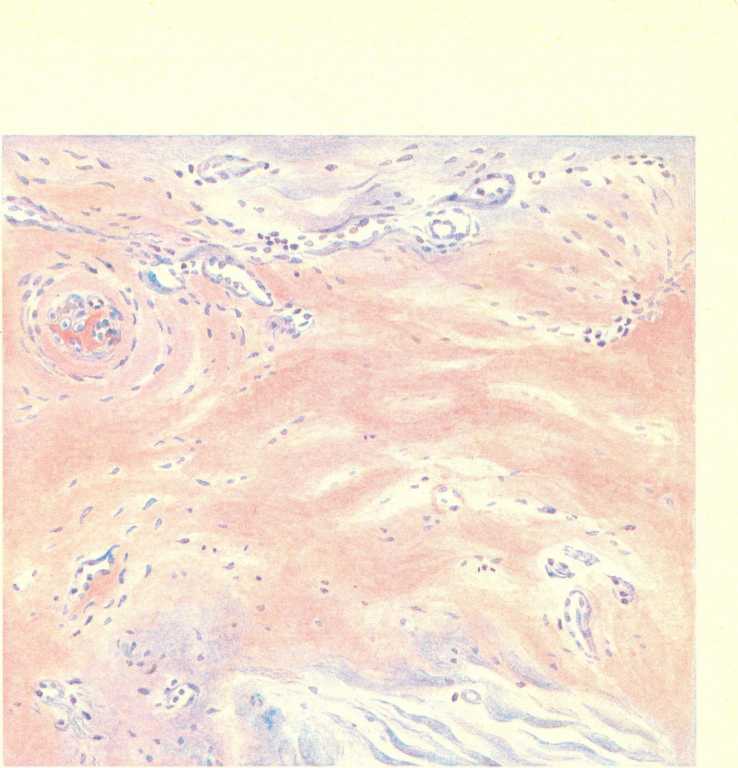
При микроскопическом исследовании органов, особенно ЦНС и кожи, обнаруживаются изменения каппиляров и артериол, характерные для сыпнотифозного васкулита. Вначале наблюдают набухание, деструкцию, слу- щивание эндотелия и формирование тромбов (пристеночных или обтурирую- щих). Затем нарастает пролиферация эндотелия, адвентициальных и периад- вентициальных клеток, вокруг сосудов появляются лимфоциты и единичные нейтрофилы; в стенке сосудов развивается очаговый некроз. Изменения в сосудах могут варьировать как по интенсивности, так и по степени участия пролиферативных, некробиотических или тромботических процессов. Исходя из этого, выделяют несколько видов сыпнотифозного васкулита: бородавчатый эндо- васкулит, пролиферативный заскулит, некротический васкулщ. Часто можно говорить о сыпнотифозном деструктивно-пролиферативном эндотромбоваску- лите. Следует отметить, что очаги эндо- и периваскулярной инфильтрации имеют вид узелков, которые были впервые обнаружены при сыпном тифе в ЦНС JI. В. Поповым (1875). В последующем узелки признаны наиболее характерными. для сыпного тифа образованиями и названы сыпнотифозными гранулемами Попова (рис. 258).
Сыпнотифозные гранулемы обнаруживаются во всех системах и органах, за исключением печени, селезенки, лимфатических узлов и костного мозга, но строение гранулем и характер васкулитов различны в разных органах. В
головном мозге гранулемы окружаются широкой зоной пролиферирующих клеток микроглии (глиогранулематоз сосуда). В коже в образовании гранулемы принимают участие эндо- и перителий капилляров и адвентициальные клетки артериол и венул, а также окружающие сосуд лимфоидные клетки, единичные нейтрофильь Просвет сосуда в центре сформированной гранулемы, как в мозге, так и в коже, распознается с трудом или совсем теряется в массе пролиферирующих клеток. В симпатической нервной системе сыпнотифозные гранулемы образуются так же, как и в головном мозге.
Сыпнотифозная сыпь (экзантема) появляется в коже на 3—5-й день лихорадочного периода болезни. Морфологически она характеризуется описанными выше изменениями сосудов микроциркуляторного русла и мелких артерий с образованием гранулем. При преобладании некротических васкулитов в коже могут появляться геморрагии (петехии), что обычно наблюдается при тяжелом течении сыпного тифа. В головном мозге сыпнотифозные узелки образуются обычно на 2-й неделе и исчезают в начале 6-й недели заболевания. Они обнаруживаются в мосту и ножках мозга, подкорковых ганглиях, продолговатом мозге (особенно часто на уровне нижних олив), задней доли гипофиза. В белом веществе полушарий большого мозга узелки отсутствуют. Кроме того, в ткани головного мозга наблюдаются гиперемия, стазы, периваскулярные (главным образом перивенозные) муфты из плазматических клеток, очаговая пролиферация микроглии. Альтеративные изменения нервных,клеток не достигают большой степени. На основании этих изменений можно говорить о развитии при сыпном тифе энцефалита, который сочетается с серозным менингитом.
В симпатической нервной системе развиваются воспалительные изменения с образованием узелков и инфильтратов из лимфоидных клеток, гиперемия, нервные клетки подвергаются значительным изменениям — сыпнотифозный ганглионит. Воспалительные явления обнаруживаются и в периферической нервной системе — неврит.
Сердце при сыпном тифе поражается постоянно, что выражается развитием дистрофических изменений миокарда или интерстициального миокардита, который проявляется в очаговой, реже диффузной, инфильтрации стромы плазматическими клетками, лимфоцитами, образованием гранулем. Выраженность миокардита может быть различной. Артерии крупного, среднего и мелкого калибров при сыпном тифе часто вовлекаются в процесс: наблюдаются некроз эндотелия, иногда сегментарные некрозы мышечной оболочки, что ведет к пристеночному или обтурирующему тромбозу и развитию локальных гемодинами- ческих нарушений: гангрены конечностей, очагов некроза в головном мозге, сетчатке глаза.
Вэндокринных железах отмечаются различные изменения. В щитовидной железе развивается межуточное воспаление, в надпочечниках — эндо- и периваскулиты, тромбоэндоваскулиты, типичные для сыпного тифа. Кроме того, в ткани надпочечников наблюдаются очаги некроза, кровоизлияния в мозговом слое. В остальных органах могут встречаться межуточные гистиолимфоцитар- ные и плазмоклеточные инфильтраты, кровоизлияния.
Осложнения сыпного тифа многообразны и связаны с изменениями сосудов и нервной системы. Часто развиваются трофические нарушения. В коже от небольшого давления возникают очаги некроза на выступающих участках кожи, пролежни. При подавлении секреции слюнных желез в связи с поражением шейных симпатических ганглиев создаются условия для развития вторичной инфекции: развиваются гнойные паротит и отит, заканчивающиеся сепсисом. При подкожных инъекциях лекарств появляются очаги некроза -Подкожного жира — олеогранулемы (некроз жира может происходить и спонтанно). В результате нарушений кровообращения (васкулиты) и в связи с ослаблением деятельности сердца (миокардит) развиваются бронхит, пневмония.
Смерть при сыпном тифе наступает вследствие сердечной недостаточности или от осложнений. Наибольшая летальность отмечается у людей старше 40 лет. Сыпной тиф у детей протекает легко и дает небольшую летальность.
СПОРАДИЧЕСКИЙ СЫПНОЙ ТИФ
Спорадический сыпной тиф (болезнь Брилла — Цинссера) — разновидность сыпного тифа, этиологически тождественная эпидемическому сыпному тифу. Он встречается среди населения, в прошлом болевшего эпидемическим сыпным тифом, и рассматривается как его повторный рецидив. Спорадический сыпной тиф отличается появлением одиночных случаев заболевания, преимущественно у людей старше 45 лет, доброкачественным течением, отсутствием вшивости и высоким титром антител к специфическим антигенам риккетсий Провацека. Клинические проявления и характер морфологических изменений аналогичны таковым при эпидемическом сыпном тифе, но выражены слабее. Летальность небольшая.
Появление случаев спорадического тифа свидетельствует о существовании у людей, перенесших эпидемический сыпной тиф, резервуара риккетсий Провацека и возможности рецидивирования у них заболевания через много лет [Здро- довский П. Ф., 1972]. При наличии завшивленности в окружении больного спорадическим сыпным тифом возможна вспышка эпидемического сыпного тифа.
КУ-ЛИХОРАДКА
Ку-лихорадка — пневмориккетсиоз. Отличается высокой контагиозностью, острым лихорадочным течением и развитием пневмонии. Встречается во многих странах, в том числе и на территории СССР.
Этиология и патогенез. Ку-лихорадка вызывается риккетсией Бернета. Передается воздушно-капельным, алиментарным или контактным путем.
Морфологическая картина. В острых случаях развивается интерстициальная пневмония, которая иногда может принять затяжное течение и привести к летальному исходу. На вскрытии умерших в таких случаях находят, помимо интерстициальной, фокусы очаговой пневмонии с явлениями карнификации, васкулиты, гиперплазию лимфатических узлов с образованием в них многочисленных эпителиоидно- и плазмоклеточных узелков.
БОЛЕЗНИ, ВЫЗЫВАЕМЫЕ БАКТЕРИЯМИ
Болезни, вызываемые бактериями, чрезвычайно разнообразны, что определяется особенностью возбудителя, способом заражения, аффинностью клеток и тканей в отношении инфекта, характером реакции макроорганизма на инфект и т. д. Описываемые ниже заболевания являются иллюстрацией разнообразия бактериальных инфекций.
БРЮШНОЙ ТИФ
Брюшной тиф — острое инфекционное заболевание из группы кишечных; типичный антропоноз. Возможны эпидемии, но в настоящее время заболевание имеет обычно спорадический характер и довольно легкое течение.
Этиология и патогенез. Вызывается брюшнотифозной палочкой (Salmonella typhi). Источником заражения является больной человек или бациллоноситель, в выделениях которого (кал, моча, пот) содержатся микробы. Заражение происходит парентерально. Инкубационный период 10—14 дней. В нижнем
17
| 481 |
Струков.А. И., Серов В. В.
отделе тонкой кишки бактерии размножаются, выделяют эндотоксины. Из кишки по лимфатическим путям они поступают в групповые лимфатические фолликулы (так называемые пейеровы бляшки) и солитарные фолликулы, а затем в регионарные лимфатические узлы. Преодолев лимфатический барьер, возбудитель поступает в кровь. Развивается бактериемия, особенно отчетливо выраженная в течение 1-й недели болезни, когда брюшнотифозную палочку можно выделить из крови (гемокультура). С бактериемией связаны генерализация инфекта и становление иммунитета. Начиная со 2-й недели с помощью реакции агглютинации (реакция Видаля) в крови определяются антитела к возбудителю. С бактериемией связана и элиминация возбудителя, который со 2-й недели болезни выделяется с потом, молоком (у лактирующих женщин), мочой, калом, желчью. В этот период больной особенно заразен. В желчных путях (желчи) бактерии брюшного тифа находят наиболее благоприятные условия существования и усиленно размножаются (бактериохолия). Выделяясь с желчью в просвет тонкой кишки, бактерии вызывают гиперергическую реакцию в сенсибилизированных при первой встрече (заражение) и генерализации инфекта (бактериемия) групповых лимфатических и солитарных фолликулах, которая завершается некрозом лимфатического аппарата кишки. Доказаны цитолити- ческий эффект сальмонелл в отношении микроворсинок кишечного эпителия и интерцеллюлярный путь их миграции в слизистой оболочке.
Патологическая анатомия. Изменения при брюшном тифе делят на местные и общие.
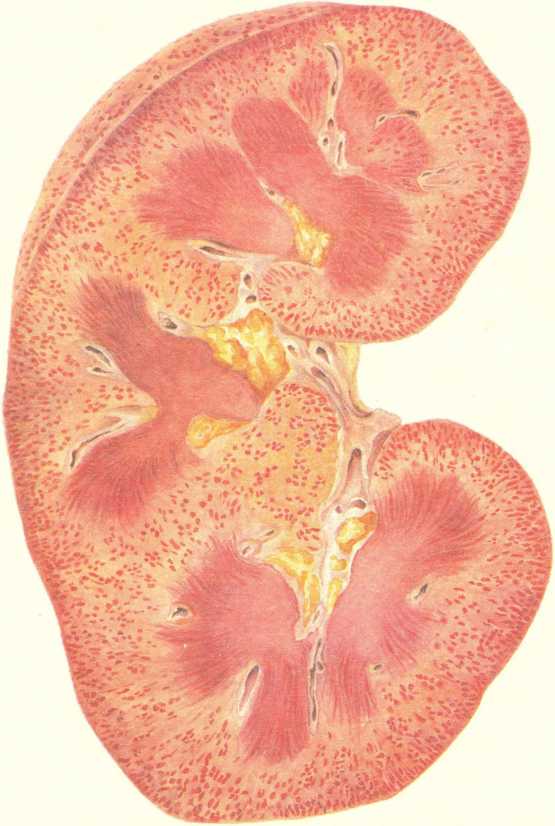
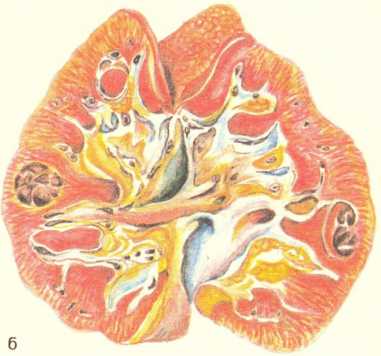
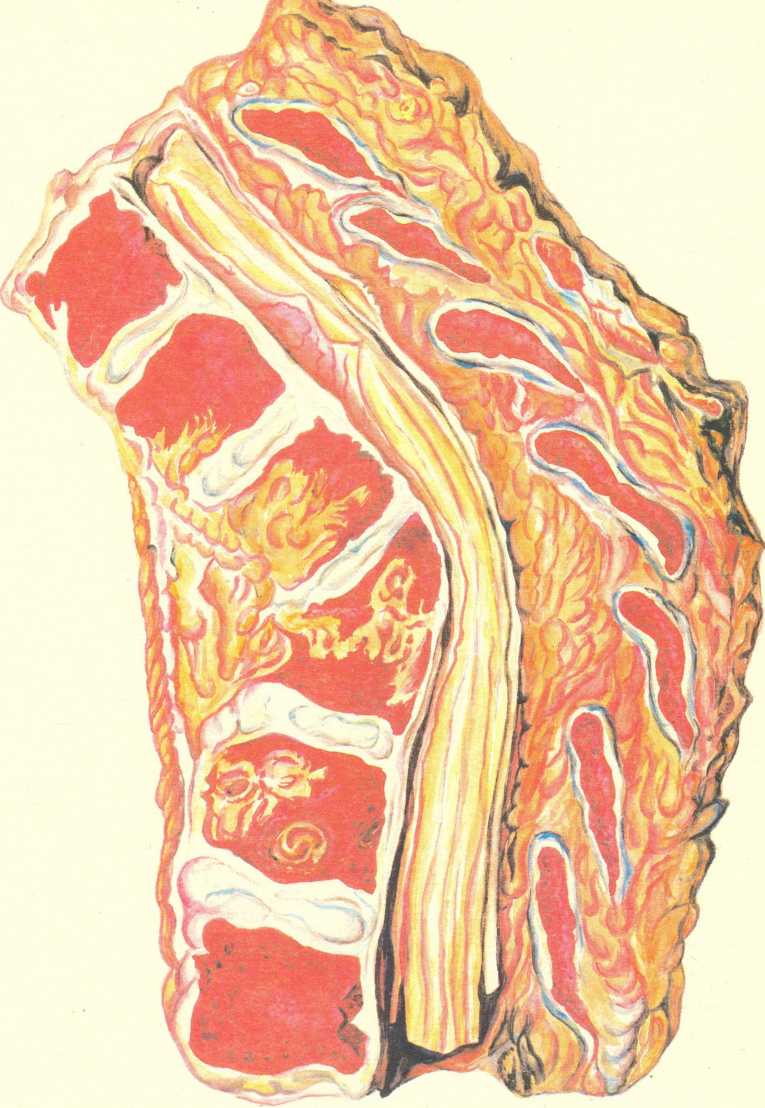
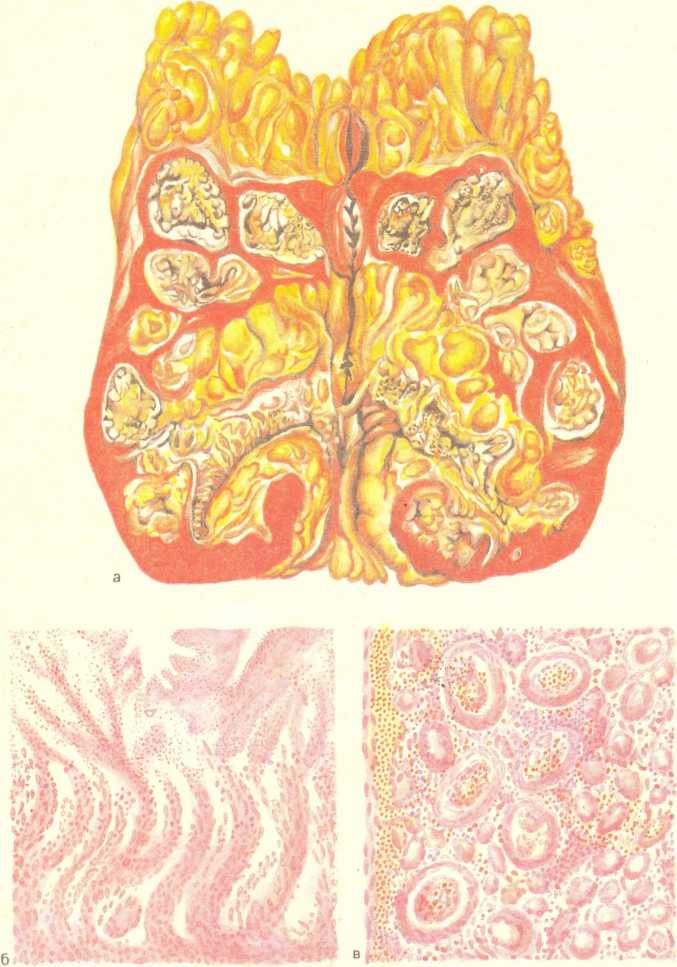
Местные изменения. Они возникают в слизистой оболочке и лимфатическом аппарате — групповых лимфатических и солитарных фолликулах кишечника. В тех случаях, когда они преобладают в тонкой кишке, говорят об илеотифе, в толстой кишке — о колотифе, в тонкой и толстой кишках — об илео- колотифе. Однако наиболее характерные изменения развиваются в пейеровых бляшках подвздошной кишки (илеотиф). Эти изменения проходят 5 стадий (периодов): мозговидного набухания, некроза, образования язв, чистых язв и заживления. Каждая стадия занимает примерно неделю болезни.
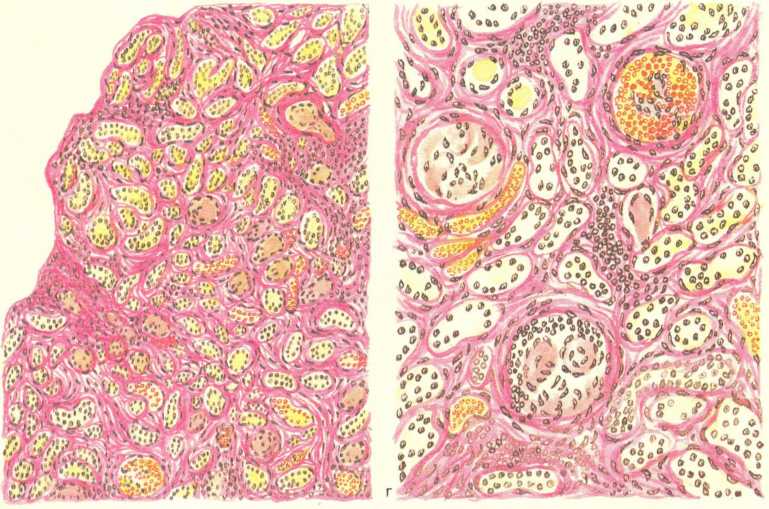
В стадии мозговидного набухания групповые фолликулы увеличиваются, выступают над поверхностью слизистой оболочки, на их поверхности образуются борозды и извилины, что напоминает поверхность мозга (рис. 259). На разрезе они серо-красные, сочные. В основе мозговидного набухания лежит пролиферация моноцитов, гистиоцитов и ретикулярных клеток, которые вытесняют лимфоциты. Эти клетки выходят за пределы групповых фолликулов и слизистой оболочки, проникают в мышечный слой и достигают иногда серозного покрова. Многие из пролиферирующих клеток, особенно моноциты, превращаются в макрофаги (большие клетки со светлой цитоплазмой), фагоцитирующие брюшнотифозные палочки. Такие макрофаги называют брюшнотифозными клетками, которые образуют скопления, или брюшнотифозные гранулемы (рис. 260). Аналогичные изменения развиваются в солитарных фолликулах. Мозговидное набухание групповых и солитарных фолликулов сочетается с катаральным энтеритом.
В основе стадии некроза групповых фолликулов лежит некроз брюшнотифозных гранулем. Некроз начинается в поверхностных слоях групповых фолликулов и постепенно углубляется, достигая иногда мышечного слоя и даже брюшины (см. рис. 259). Вокруг некротических масс возникает демаркационное воспаление. Омертвевшая ткань имбибируется желчью и приобретает зеленоватую окраску. Такие же изменения наблюдаются и в солитарных фолликулах. В интрамуральных нервных ганглиях отмечаются дистрофические изменения нервных клеток и волокон. Переход в стадию образования язв связан с секвестрацией и отторжением некротических масс. Раньше всего язвы, которые называют «грязными», появляются в нижнем отрезке подвздошной
|
Рис. 259. Брюшной тиф. |
а — мозговидное набухание групповых фолликулов (так называемых пейеровых бляшек) ; б — некроз групповых фолликулов; в — чистые язвы.
Рис. 260. Брюшной тиф. Гранулема из крупных макрофагальных (брюшнотифозных) клеток при мозговидном набухании групповых фолликулов.
кишки, затем — в вышележащих отделах. В этой стадии появляется опасность внутрикишечных кровотечений, реже — перфорации стенки кишки.
В стадии чистых язв последние меняют свой вид: они расположены по длиннику кишки, края ровные, слегка закругленные, дно чистое, образовано мышечным слоем, реже серозной оболочкой (см. рис. 259). В этой стадии велика опасность перфорации стенки кишки.
Стадия заживления язв завершается образованием на их месте нежных рубчиков; лимфоидная ткань кишки частично или полностью восстанавливается, становится лишь слегка пигментированной.
В лимфатических узлах брыжейки, особенно илеоцекального угла, отмечаются изменения, развивающиеся в той же последовательности, что и в лимфатическом аппарате кишки. Сначала они увеличиваются за счет1 полнокровия, пролиферации моноцитарных фагоцитов и ретикулярных клеток, вытесняющих лимфоциты. Затем появляются брюшнотифозные гранулемы, происходят их некроз, организация и петрификация некротических масс.
Разграничение местных изменений при брюшном тифе на стадии условно, так как нередко можно видеть одновременно сочетание изменений, характерных для двух-трех стадий. Чем проксимальнее расположены изменения, тем они «моложе», чем дистальнее, ближе к илеоцекальному углу, тем «старее». Судить на основании патологоанатомических данных о стадии брюшного тифа следует по наиболее «старым» изменениям, наблюдаемым в нижнем отделе подвздошной кишки.
Общие изменения. При брюшном тифе имеются как типичные только для него изменения, так и характерные для любого инфекционного заболевания. К первым относятся сыпь, образование брюшнотифозных гранулем в разных органах, ко вторым — гиперпластические процессы в органах лимфатической системы и дистрофические изменения в паренхиматозных органах.
Брюшнотифозная сыпь появляется на 7—11-й день болезни на коже туловища, прежде всего на животе. Она имеет розеолезно-папулезный характер, слегка возвышается над поверхностью кожи и исчезает при давлении. Гистологически главным образом в сосочковом слое кожи находят гиперемию сосудов, лимфоидные воспалительные инфильтраты; эпидермис разрыхлен, с явлениями гиперкератоза (в экзантеме можно обнаружить брюшнотифозные палочки). Образование брюшнотифозных гранулем выражено в селезенке, лимфатических узлах, костном мозге, легких, желчном пузыре, почках.
Иногда характерные кишечные изменения при брюшном тифе уступают внекишечным гранулематозным изменениям, причем из внекишечных очагов поражения высеваются брюшнотифозные палочки. Если эти специфические для брюшного тифа изменения доминируют в легких и развивается своеобразная брюшнотифозная пневмония, говорят о пневмотифе [Ю. М. Лозовский, 1948], если они обнаруживаются вжелчных путя х при относительно интактном кишечнике — о холан- готифе [Абрикосов А. И., 1927].
Селезенка при брюшном тифе, как правило, увеличена в 3,-4 раза, капсула напряжена, ткань темно-красного цвета, дает обильный соскоб пульпы. Отмечаются гиперплазия красной пульпы, пролиферация моноцитарных элементов и ретикулярных клеток с образованием брюшнотифозных гранулем. В миокарде, печени, почках находят дистрофические изменения. В ряде случаев развивается холецистит.
Осложнения. Среди кишечных осложнений наиболее часты и опасны внутрикишечные кровотечения и прободение язвы. Кровотечение возникает обычно на 3-й неделе и может быть смертельным. Прободение язвы обнаруживается чаще на 4-й неделе болезни. В таких случаях находят проникновение брюшнотифозных гранулем в глубокие отделы мышечного слоя кишки и некроз достигает брюшины. Прободение язвы ведет к перитониту. Причиной его могут быть также некротические изменения брыжеечных лимфатических узлов и надрыв капсулы селезенки (при расположении некротизирующихся брюшнотифозных гранулем под капсулой).
Среди внекишечных осложнений наибольшее значение имеют пневмония, гнойный перихондрит гортани, восковидные некрозы прямых мышц живота, остеомиелит, внутримышечные абсцессы.
Пневмония обычно вызывается пневмококком, стафилококком (брюшнотифозная пневмония наблюдается редко). Это очаговая пневмония с поражением нижних долей. Гнойный перихондрит гортани с развитием пролежней у входа в пищевод возникает у ослабленных больных. Восковидный некроз прямых мышц живота — довольно частая находка. Гнойный остеомиелит и внутримышечные абсцессы — поздние осложнения брюшного тифа. Брюшнотифозный сепсис встречается редко, при этом местные (кишечные) изменения могут отсутствовать (typhus sine typho).
Смерть больных брюшным тифом наступает обычно от осложнений (внутри- кишечное кровотечение, перитонит, пневмония, сепсис).
САЛЬМОНЕЛЛЕЗЫ
Сальмонеллезы — кишечные инфекции, вызываемые сальмонеллами; относятся к антропозоонозам и встречаются как у человека, так и у многих животных.
Этиология и патогенез. Среди сальмонелл наибольшее значение в патологии человека имеют Salmonella typhimurium, Salmonella enteritidis (Gartneri), Salmonella cholerae suis. Инфекция передается пищевым путем. Источник заражения — больные люди, носители, мясо скота и птицы при несоблюдении правил забоя и хранения, куриные яйца. Патогенез в значительной мере определяется особенностями возбудителя, количеством эндотоксина, освобождающегося при распаде сальмонелл в кишечнике и характеризующегося пироген- ным, цитотоксическим и вазопаралитическим действием. В одних случаях развиваются острый гастроэнтерит, резкие сосудистые расстройства, коллапс; в других случаях сальмонеллез подобен брюшному тифу. Сальмонеллез может присоединяться к другим инфекциям (дизентерия, возвратный тиф) и утяжелять их течение.
Патологическая анатомия. Различают 3 формы сальмонеллеза: интестинальную (токсическую), септическую и брюшнотифозную.
Интестинальная форма развивается обычно при пищевом отравлении. Для нее характерна картина острейшего гастроэнтерита, приводящего к резкому обезвоживанию организма. Заболевание сходно с холерой, поэтому его называют домашней холерой (cholera nostras).
Септическая форма отличается от интестинальной тем, что при незначительно выраженных изменениях в тонкой кишке (гиперемия, отек, гиперплазия лимфатического аппарата) имеется гематогенная генерализация возбудителя с образованием во многих органах (легких, головном мозге) метастатических гнойников. Брюшнотифозная форма (паратифы А и В по старой терминологии) напоминает брюшной тиф и вызывается Salmonella paratyphi А и Salmonella Schottmulleri. В кишечнике, лимфатических узлах, селезенке появляются изменения, сходные с наблюдающимися при брюшном тифе, но более слабо выраженные. Поэтому кишечные осложнения (кровотечение, прободение язвы) встречаются редко.
Осложнения. При сальмонеллезах возможны токсико-инфекционный шок, гнойные осложнения, дисбактериоз при неадекватном лечении.
ДИЗЕНТЕРИЯ
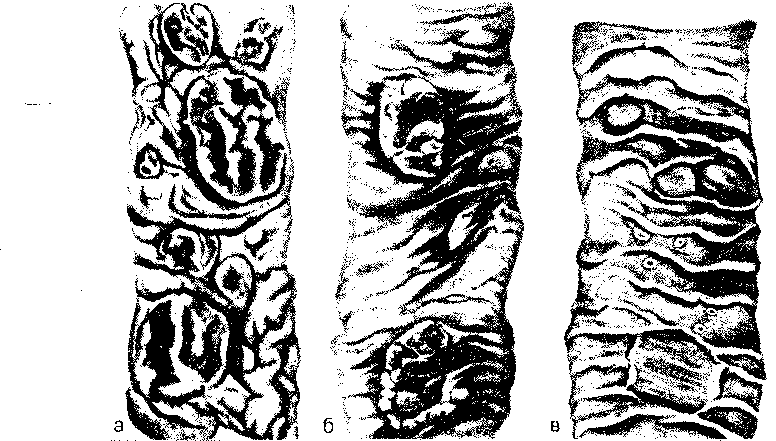
Дизентерия (от греч. dys — расстройство и enteron — кишечник) — острое кишечное инфекционное заболевание с преимущественным поражением толстой кишки и явлениями интоксикации.
Этиология и патогенез. Вызывается группой родственных бактерий — шигелл с нередкой сменой их видов. Путь заражения фекально-оральный. Инкубационный период до 3 сут. Бактерии находят наиболее благоприятные условия для своего развития в толстой кишке. Доказано, что местом жизнедеятельности и размножения шигелл является эпителий слизистой оболочки толстой кишки (рис. 261), где они недоступны для лейкоцитов, антител, антибиотиков. Цитопатическим действием шигелл на клетки эпителия объясняются деструкция и десквамация последних, развитие десквамативного катара толстой кишки в начальной стадии болезни. С высвобождением энтеротоксина при гибели эпителия осуществляется вазонейропаралитическое его действие
Рис. 261. Дизентерия. Шигелла (Бак) в эпителиальной клетке кишки; клетка в состоянии глубокой дистрофии; расширение и вакуолизация канальцев эндоплазматической сети (ЭС), деструкция митохондрий (М) и микроворсинок (Мв). X 8000 (по Такеуши и др.).
 (паралич кровеносных сосудов, повреждение интрамуральных нервных ганглиев кишки). Деструкция эпителия слизистой оболочки и паралич кровеносных сосудов кишки, с которым связано усиление экссудации, определяют смену катара фибринозным воспалением и развитием язв при отторжении фибринозных пленок и некротических масс слизистой оболочки. Таким образом, характер морфологических изменений толстой кишки при дизентерии в значительной мере объясняется как внутриэпителиальным обитанием ши- гелл, так и вазонейропаралитическим действием их токсина. Определенное значение имеет и возраст больного.
(паралич кровеносных сосудов, повреждение интрамуральных нервных ганглиев кишки). Деструкция эпителия слизистой оболочки и паралич кровеносных сосудов кишки, с которым связано усиление экссудации, определяют смену катара фибринозным воспалением и развитием язв при отторжении фибринозных пленок и некротических масс слизистой оболочки. Таким образом, характер морфологических изменений толстой кишки при дизентерии в значительной мере объясняется как внутриэпителиальным обитанием ши- гелл, так и вазонейропаралитическим действием их токсина. Определенное значение имеет и возраст больного.
Патологическая анатомия. При дизентерии наблюдаются изменения местного и общего характера.
Местные изменения. Изменения местного характера развиваются в слизистой толстой кишки, главным образом в прямой и сигмовидной. Степень этих изменений по направлению к слепой кишке убывает. Возникает колит, в развитии которого различают 4 стадии: катарального колита, фибринозного колита, образования язв (язвенного колита) и заживления язв.
Стадия катарального колита (продолжительность 2—3 дня) характеризуется гиперемией и набуханием слизистой оболочки кишки, в которой встречаются поверхностные участки некроза и кровоизлияния. Просвет кишки в связи со спазмом мышечного слоя сужен. Микроскопически обнаруживаются слущи- вание эпителия, в цитоплазме которого находят шигеллы (рис. 262), гиперемию, отек, кровоизлияния и очаги некроза слизистой оболочки, лейкоцитарные инфильтраты в строме.
В стадии фибринозного, чаще дифтеритического, колита (продолжительность 5—10 дней), которая сменяет катар слизистой оболочки, на вершине ее складок и между складками появляется фибринозная пленка коричнево-зеленого цвета (рис. 263). Стенка кишки утолщена, просвет резко сужен.
При гистологическом исследовании виден проникающий на различную глубину некроз слизистой оболочки, некротические массы пронизаны нитями фибрина.
Слизистая оболочка по периферии некротических очагов, как и подслизистый слой, отечна, инфильтрирована лейкоцитами, с фокусами геморрагий. В нервных приборах кишки — подслизистом (так называемом мейсснеровском) и меж- мышечном (так называемом ауэрбаховом) сплетениях — обнаруживаются дистрофические и некротические изменения (вакуолизация, кариолиз нервных клеток, распад нервных волокон с размножением леммоцитов).
При дифтеритическом воспалении некротические изменения могут прогрессировать; при присоединении анаэробной инфекции в таких случаях дизентерии развивается гангрена стенки кишки (гангренозный колит при дизентерии).
Рис. 262. Дизентерия. Катаральный колит (по М. В. Войно-Ясенецкому).
 а — десквамация покровного эпителия слизистой оболочки, клеточная инфильтрация стромы; б — возбудители дизентерии в эпителии слизистой оболочки; в — люминесценция возбудителей дизентерии после обработки срезов специфической сывороткой.
а — десквамация покровного эпителия слизистой оболочки, клеточная инфильтрация стромы; б — возбудители дизентерии в эпителии слизистой оболочки; в — люминесценция возбудителей дизентерии после обработки срезов специфической сывороткой.
Стадия образования язв, т. е. язвенного колита (см. рис. 263), появляется на 10—12-й день болезни. Язвы возникают прежде всего в прямой и сигмовидной кишках в связи с отторжением фибринозных пленок и некротических масс, имеют неправильные очертания и разную глубину. С образованием язв связана возможность кровотечения и перфорации стенки кишки.
Стадия заживления язв характеризуется процессами регенерации и продолжается в течение 3—4-й недели болезни. Дефекты слизистой оболочки заполняются грануляционной тканью, которая созревает. При незначительных дефектах регенерация может быть полной; при глубокой и распространенной
Рис. 263. Дифтеритиче- ский (а) и язвенный (б) колит при дизентерии.
деструкции слизистой оболочки образуются рубцы, приводящие к сужению просвета кишки. Возможно вялое заживление язв, при этом появляются псевдополипы слизистой оболочки. В таких случаях говорят о хронической дизентерии, хотя ряд исследователей понятие хронической дизентерии отвергает, считая такой колит постдизентерийным. Однако у таких больных из краев язв удается высеять дизентерийные бактерии и обнаружить положительную реакцию агглютинации с дизентерийным антигеном.
Классическая схема стадийных изменений слизистой оболочки толстой кишки в ряде случаев нарушается, иногда изменения могут ограничиваться только стадией катарального колита — катаральная дизентерия (абортивная форма) .У детей на фоне катарального воспаления слизистой оболочки могут возникать резкие изменения лимфатического аппарата кишки. Происходит гиперплазия клеток солитарных фолликулов, они увеличиваются в размерах и выступают над поверхностью слизистой оболочки (фолликулярный колит). Центральные участки фолликулов могут подвергнуться некрозу и гнойному расплавлению, на поверхности фолликулов появляются язвочки (фолликулярно-язвенный колит).
В регионарных лимфатических узлах при дизентерии возникает воспаление — лимфаденит с явлениями миелоидной метаплазии.
Общие изменения. Каких-либо характерных черт общие изменения не имеют. В селезенке происходит гиперплазия лимфоидных клеток, она увеличивается, но незначительно. В сердце и печени часто наблюдается жировая дистрофия, в печени, кроме того, возможны мелкоочаговые некрозы. В почках нередко наблюдается некроз эпителия канальцев. Часто возникают нарушения минерального обмена, что ведет к появлению известковых метастазов, образованию микро- и макролитов.
Осложнения связаны прежде всего с язвенными изменениями толстой кишки. Это — перфорация (микроперфорация) язвы с развитием парапроктита или перитонита, флегмона кишки, реже — внутрикишечное кровотечение, рубцовые стенозы кишки. Среди внекишечных осложнений встречаются бронхопневмония, пиелит и пиелонефрит, серозные (токсические) артриты, пилефлебитические абсцессы печени, амилоидоз, интоксикация, истощение.
Смерть больных дизентерией наступает от кишечных или внекишечных осложнений.
ИЕРСИНИОЗ
Иерсиниоз — острое инфекционное заболевание, характеризующееся поражением желудка и кишечника с наклонностью к генерализации процесса и поражением различных органов.
Иерсиниоз относится к зоонозам. В природе существует естественный резервуар заболевания (грызуны, кошки, собаки, свиньи, крупный и мелкий рогатый скот). Источником заражения могут быть больные иерсиниозом и носители. Чаще болеют дети.
Этиология и патогенез. Возбудитель заболевания — Yersinia enterocolitica. Путь заражения Обычно алиментарный через зараженные овощи, фрукты, мясо, молоко. В развитии заболевания выделяют несколько фаз. После заражения инфект преодолевает желудочный барьер, проникает в слизистую оболочку тонкой кишки, вызывает энтерит. Затем иерсинии лимфогенно проникают в мезентериальные лимфатические узлы, где размножаются и накапливаются,— развивается мезентериальный лимфаденит. Далее происходит прорыв бактерий из лимфатической системы в кровь, что ведет к диссеминации инфекции, поражению внутренних органов, интоксикации. Адекватная иммунная реакция на возбудитель обычно ведет к выздоровлению.
Патологическая анатомия. Выделяют 3 клинико-морфологические его формы: абдоминальную (гастроэнтероколит), аппендикулярную и септическую.
Абдоминальная форма может быть представлена гастроэнтероколитом, энтероколитом или энтеритом, реже острым гастритом. Доминирует терминальный катаральный или катарально-язвенный энтерит. Слизистая оболочка терминального отдела подвздошной кишки отечна, просвет ее сужен, в области гиперплазированных групповых лимфоидных фолликулов определяются округлые язвы. Иногда в процесс вовлекается слепая кишка, где обнаруживают изменения типа псевдомембранозного колита. Характерна инфильтрация всех слоев стенки кишки нейтрофилами, мононуклеарными клетками, эозинофилами, плазматическими клетками. В дне язв находят иерсинии и полиморфно-ядерные лейкоциты.
Мезентериальные лимфатические узлы увеличены в размерах, спаяны в пакеты, ткань их инфильтрирована полиморфно-ядерными лейкоцитами, эозинофилами, гистиоцитами; иногда определяются микроабсцессы.
Печень увеличена, гепатоциты подвергаются дистрофическим изменениям, изредка развивается острый гепатит. Селезенка гиперплазирована (масса увеличена в 11 /2—2 раза), с большими зародышевыми центрами в лимфоидных фолликулах и редукцией лимфоидной ткани. Очень часты иммунокомп- лексные поражения сосудов — васкулиты, тромбоваскулиты, фибриноидный некроз. Следствием системных васкулитов является сыпь, которая отмечается у больных иерсиниозом в 95% случаев, иногда гломерулонефрит.
При аппендикулярной форме, которая некоторыми авторами рассматривается как вариант абдоминальной, обнаруживают любые формы острого аппендицита, сочетающегося с терминальным илеитом и брыжеечным мезаденитом. В стенке червеобразного отростка находят обильную инфильтрацию полиморфно-ядерными лейкоцитами, эозинофилами, гистиоцитами, иногда иерсиниозные гранулемы из макрофагов, эпителиоидных клеток и единичных гигантских клеток типа Пирогова — Лангханса; для гранулем характерны кариорексис и гнойное расплавление.
Септическая форма заболевания протекает по типу септицемии; в 50 % случаев она заканчивается летально.
Осложнения. Они имеют инфекционно-аллергический характер. В раннем периоде болезни возможны перфорация язв кишечника с развитием перитонита, желтуха, пневмония. В позднем периоде чаще находят полиартрит, узелковую эритему, синдром Рейтера, миокардит. Осложнения пролонгируют течение заболевания, которое может занимать несколько месяцев.
Исход обычно благоприятный, но заболевание может рецидивировать, принимать хронический характер. Смертельный исход отмечается в основном при септической форме.
ХОЛЕРА
Холера (от.древнеевр. choul ran — дурная болезнь или греч. chole — желчь и rheo — течь) —острейшее инфекционное заболевание с преимущественным поражением желудка и тонкой кишки. Холера относится к группе карантинных, или конвенционных, инфекций и чрезвычайно контагиозна. Это — строгий антропоноз.
Этиология. Возбудителем является вибрион, выделенный Р. Кохом в 1884 г. Наибольшее значение имеет вибрион азиатской холеры Коха и вибрион Эль-Тор (Эль-Тор — карантинный пункт в Египте, где в 1906 г. был выделен новый тип вибриона, считавшийся ранее условно-патогенным). Вибрион Эль-Тор по сравнению с вибрионом Коха вызывает более легкие формы заболевания, дает меньшую летальность.
Эпидемиология и патогенез. Распространение холеры имеет характер эпидемий и пандемий. За последние 150 лет было 7 пандемий холеры. Седьмая пандемия началась в 1961 г. в Индонезии (Сулавеси), распространившись впоследствии на страны Азии, Европы и Африки. Она связана с вибрионом Эль-Тор, который по сравнению с вибрионом азиатской холеры более устойчив, обитает как в пресной, так и в морской воде и дольше переживает во внешней среде.
Источником заражения является больной холерой или вибриононоситель, резервуаром возбудителя — вода. Заражение энтеральное и происходит обычно при питье инфицированной воды. Инкубационный период длится 3—5 сут. «Щелочелюбивые» вибрионы, преодолев кислотный барьер желудка (у добровольцев холеру удавалось вызвать лишь после нейтрализации желудочного сока), находят оптимальную среду обитания в тонкой кишке. Здесь они размножаются и выделяют экзотоксин (холероген). Под действием экзотоксина эпителий слизистой оболочки секретирует большое количество изотонической жидкости. Обильная секреция жидкости происходит в результате взаимодействия холерогена с ферментными системами клетки; при этом имеет значение блокада «натриевого насоса» клетки, что нарушает обратное всасывание жидкости из просвета кишки. С обильной секрецией жидкости и нарушением обратного ее всасывания связана профузная диарея. В развитии диареи имеет значение повреждение клеточных и сосудистых мембран, что ведет к повышению ткане- во-сосудистой проницаемости, причем повреждение мембран связано с наличием у вибриона муциназы (мембранно-фильтрационная теория патогенеза). Профузная диарея приводит к быстрой потере воды и электролитов (натрия, калия, бикарбонатов), а обезвоживание — к гиповолемическому шоку и обменному ацидозу, сгущению крови и гипоксии, нарастающей олигурии и падению температуры тела [алгидный (от лат. algor — холод) период холеры] . Прогрессирующий эксикоз и нарушение электролитного баланса играют ведущую роль в возникновении холерной комы.
Патологическая анатомия. В развитии холеры различают 3 стадии (периоды) : холерный энтерит, холерный гастроэнтерит и алгидный период.
Холерный энтерит имеет серозный или серозно-геморрагический характер. Слизистая оболочка становится набухшей, отечной и полнокровной; отмечается гиперсекреция бокаловидных клеток, цитоплазматические мембраны которых разрываются и секрет выбрасывается в просвет кишки. На этом фоне появляются единичные или множественные кровоизлияния. Энтерит (особенно вызванный вибрионом Эль-Тор) при своевременном лечении нередко заканчивается выздоровлением, однако он может смениться вторым периодом болезни — холерным гастроэнтеритом.
При холерном гастроэнтерите явления энтерита нарастают, эпителиальные клетки вакуолизируются и теряют микроворсинки; некоторые из них погибают и десквамируются. К энтериту присоединяются серозный или серозно-геморра- гический гастрит. Прогрессирующее обезвоживание в этот период связано не только с диареей, но и рвотой.
В алгидный период морфологические изменения выражены наиболее отчетливо (рис. 264). В тонкой кишке отмечаются резкое полнокровие, отек, некроз и слущивание эпителиальных клеток ворсин, инфильтрация слизистой оболочки лимфоцитами, плазматическими клетками, нейтрофилами, очаги кровоизлияний. Петли кишки растянуты, в просвете их содержится большое количество (3—4 л) бесцветной жидкости без запаха, которая имеет вид рисового отвара. В этой жидкости удается обнаружить вибрионы. Серозная оболочка кишки сухая, с точечными кровоизлияниями, матовая, окрашена в розово-желтый цвет. Между петлями тонкой кишки обнаруживается прозрачная, липкая, тянущаяся в виде нитей слизь.
Рис. 264. Холера. Энтерит (энтеробиопсия).
а — полнокровие, отек, слущивание эпителиальных клеток ворсин, клеточная инфильтрация стромы (препарат А. К- Агеева); б — гомогенизация цитоплазмы клеток кишечного эпителия (Эп), множественные вакуоли (В); разрушение и слущивание микроворсинок (Мв); Бк — гиперсекретирующая бокаловидная клетка. Пр — просвет кишки. X 10 000 (по А. А. Авакяну и др.).
Проявления эксикоза ярко выражены и обнаруживаются как при осмотре, так и при внутреннем исследовании трупа. Трупное окоченение наступает быстро и сохраняется в течение нескольких дней. В результате этого мышцы резко контурированы («поза гладиатора»). Кожа, как правило, сухая, морщинистая, особенно на пальцах рук («руки прачки»). Вследствие быстро наступающего трупного окоченения она иногда напоминает гусиную. Слизистые оболочки, подкожная клетчатка, мышцы сухие, причем мышцы становятся темно-красными. Кровь в венах густая и темная. Серозные оболочки также сухие, покрыты липкой, прозрачной слизью, которая тянется в виде нитей. С обезвоживанием связаны изменения многих внутренних органов — селезенки, печени, желчного пузыря, почек, миокарда, головного мозга. Селезенка уменьшается, капсула ее морщиниста, фолликулы атрофичны, отмечается гемосидероз пульпы. В печени развиваются дистрофия гепатоцитов и очаговые некрозы паренхимы; желчеобразование нарушается. Желчный пузырь растянут прозрачной светлой желчью («белая желчь»). В почках отмечают некроз эпителия канальцев главных отделов нефрона, т. е. изменения, наблюдаемые при олигу- рии или острой почечной недостаточности. В миокарде, головном мозге имеются дистрофические и некробиотические изменения.
Осложнения. Выделяют специфические и неспецифические осложнения холеры. К специфическим осложнениям относятся холерный тифоид и постхолерная уремия. Холерный тифоид развивается как гиперергиче- ская реакция на повторное поступление вибрионов. Не исключено значение и патогенной флоры кишечника. Клинико-морфологические проявления алгидного периода при тифоиде исчезают. Основные изменения наблюдаются в толстой кишке и представлены дифтеритическим колитом, похожим на дизентерийный. Селезенка увеличивается, помимо гиперплазии пульпы в ней находят инфаркты. В печени появляются множественные различной величины очаги некроза в связи с тромбозом междольковых сосудов. Изменения почек характеризуются подострым экстракапиллярным гломерулонефритом или некрозом эпителия почечных канальцев. Эти изменения обусловливают развитие уремии при холерном тифоиде.
Постхолерная уремия — своеобразное осложнение посталгидной холеры, при котором в корковом веществе почек появляются множественные инфарктоподобные некрозы.
К неспецифическим осложнениям холеры относятся пневмония, абсцессы, флегмона, рожа, сепсис.
Смерть больных холерой обычно наступает в алгидный период от обезвоживания, комы, уремии, интоксикации. В настоящее время в связи с ранним и адекватным лечением (введение воды и электролитов, прием антибиотиков) летальность при холерном алгиде значительно снижена.
Возможна смерть и от осложнений холеры, среди которых наиболее частым является уремия.
ЧУМА
Чума (pestis) — острейшее инфекционное заболевание из группы карантинных (конвенционных) болезней.
Этиология. Вызывается палочкой чумы (Yersinia pestis), которая является аэробом и факультативным анаэробом, выделяет фибринолизин и гиалуронида- зу и персистирует в полиморфно-ядерных лейкоцитах и макрофагах. Антигены ее близки антигенам тканей человека.
Эпидемиология и патогенез. Для чумы характерны эпидемии и пандемии с огромной летальностью. Однако встречаются спорадические случаи и доброкачественные формы. Чума — типичный антропозооноз. Источником заражения и резервуаром возбудителя чумы являются дикие животные, главным образом грызуны (суслики, тарбаганы, тушканчики, белки, крысы и др.), из домашних животных — кошки, верблюды. Среди грызунов нередки эпидемии (энзоотии) чумы, которые имеют характер геморрагической септицемии. Возможны два пути заражения человека: чаще от больных грызунов при укусе блох (бубонная или кожно-бубонная чума), реже — воздушно-капельным путем от больного человека с чумной пневмонией (первично-легочная чума). Инкубационный период длится от нескольких часов до 6 сут.
От места заражения при укусе блохи возбудитель распространяется лимфогенно, в регионарном лимфатическом узле развивается воспаление — лимфаденит (первичный чумной бубон первого порядка). При дальнейшем лимфогенном распространении появляются первичные бубоны второго, третьего порядка и т. д. Однако независимо от формы чумы для нее наиболее характерна гематогенная генерализация возбудителя. Заболевание течет, как сепсис (геморрагическая септицемия), что объясняют недостаточностью при чуме фагоцитарной реакции (эндоцитобиоз) и гуморального иммунитета (антитела вырабатываются крайне медленно и не достигают высоких титров). Возможно, это связано с тем, что палочка чумы обладает антигенной близостью к клеткам человеческого тела.
С особенностями иммунитета (подавление фагоцитоза) и возбудителя (наличие в палочке чумы гиалуронидазы и фибринолизина) связаны также характер и динамика тканевых изменений — серозно-геморрагическое воспаление, сменяемое геморрагически-некротическим и гнойным, как реакция на некроз.
Патологическая анатомия.
Различают бубонную, кожно-бу- бонную (кожную), первично-легочную и первично-септическую формы чумы.
Бубонная чума характеризуется увеличением регионарных по отношению к воротам инфекции лимфатических узлов (чаще — паховые, реже — подмышечные, шейные). Такие лимфатические узлы имеют название первичных чумных бубонов первого порядка.
Они . могут быть единичными (рис. 265) или множественными.
Бубоны достигают 5—8 см в диаметре; лимфатические узлы, спаяны, тесто- ватой консистенции, неподвижны, на разрезе темно-красного цвета, с очагами некроза. Ткань, окружающая бубоны, отечна. При микроскопическом исследовании определяется картина острейшего серозно-геморрагического лимфаденита: ткань лимфатического узла пропитана кровью и серозной жидкостью, в которой содержится масса микробов, отмечается пролиферация ретикулярных клеток. На этом фоне появляются очаги некроза, лимфаденит становится гемор- рагически-некротическим. Как реакция на некроз развиваются гнойное воспаление и расплавление ткани лимфатического узла, появляются язвы. При благоприятном исходе язвы рубцуются. Однако чаще первичные бубоны первого порядка становятся источником лимфогенного и гематогенного распространения инфекции.
При лимфогенном распространении появляются новые бубоны (первичные бубоны второго, третьего порядка и т. д.), где отмечаются те же морфологические изменения, что и в регионарном лимфатическом узле. Гематогенное распространение ведет к быстрому развитию чумной бактериемии и септицемии, которые проявляются сыпью, множественными геморрагиями, гематогенным поражением лимфатических узлов, селезенки, вторичной чумной пневмонией, дистрофией и некрозом паренхиматозных органов.
Сыпь может быть представлена пустулами, папулами, эритемой, но с обязательными геморрагическим и некротическим компонентами, нередко с образованием язв. Множественные геморрагии отмечаются как в серозных, так и слизистых оболочках. При гематогенном поражении лимфатических узлов появляются вторичные бубоны (серозно-геморрагический, геморрагически-некро- тический лимфаденит) .Селезенка септическая, резко увеличена (в 2—4 раза), дряблая, дает обильный соскоб пульпы, с очагами некроза и лейкоцитарной реакцией на некроз. Вторичная чумная пневмония, развивающаяся в результате гематогенного (эмболического) заноса инфекции, имеет очаговый характер. В легких в связи с серозно-геморрагическим воспалением появляются множественные темно-красные очаги с участками некроза, где обнаруживается огромное количество возбудителя. Больные вторичной чумной пневмонией могут быть источником воздушно-капельной инфекции, т. е. возникновения первично-легоч- ной чумы. Дистрофические и некротические изменения касаются многих паренхиматозных органов — сердца, печени, почек и т. д.
Кожно-бубонная (кожная) форма чумы отличается от бубонной тем, что при ней, помимо бубона, развиваются изменения в месте заражения, т. е. развивается первичный аффект. Он представлен «чумной фликтеной» (пузы-
рек с серозно-геморрагическим содержимым) либо чумным геморрагическим карбункулом. Между первичным аффектом и бубоном появляется лимфангит. На месте карбункула отмечаются отек, уплотнение кожи, которая становится темно-красной; на разрезе видно кровянистое пропитывание всех слоев кожи, очаги некроза, окруженные скоплениями лейкоцитов. В дальнейшем карбункул изъязвляется. Развивается септицемия с теми же изменениями в органах, что и при бубонной чуме.
Первично-легочная чума чрезвычайно контагиозна. Продолжительность заболевания 2—3 дня. Возникает долевая пневмония, как правило, поражена плевра — плевропневмония. На разрезе ткань легкого серо-желтая, плеврит серозно-геморрагический. В начале заболевания отмечается полнокровие ткани, в просвете альвеол содержится серозно-геморрагический экссудат; в дальнейшем присоединяются стазы, кровоизлияния, очаги некроза и вторичного нагноения. Выражены явления тяжелой интоксикации. Во внутренних органах, слизистых оболочках, коже обнаруживаются множественные кровоизлияния.
Первично-септическая чума характеризуется картиной сепсиса без видимых входных ворот инфекции. Течение болезни крайне тяжелое.
Для установления диагноза чумы у секционного стола обязательны бактериоскопическое и последующее бактериологическое исследование с высевом культуры палочки чумы, а также проверка диагноза с помощью биологического опыта — введение материала, взятого на вскрытии, животным (в случае чумы смерть животных наступает на 3—6-й день опыта от геморрагической септицемии). При вскрытии трупов соблюдаются особые меры предосторожности.
Осложнения. При чуме они обычно смертельны. При бубонной, кожнобубонной и первично-септической формах чумы больные умирают от септицемии или кахексии — чумного маразма, при первично-легочной чуме — от интоксикации или легочных осложнений.
ТУЛЯРЕМИЯ
Туляремия — инфекционное природно-очаговое заболевание из группы бактериальных антропозоонозов, протекающее остро или хронически.
Этиология. Заболевание вызывается Francisella tularense, открытой Г. Мак-Коем и Ч. Чепином (1912) на берегах озера Туларе в Калифорнии, откуда и произошло его название.
Эпидемиология и патогенез. Резервуаром возбудителя являются грызуны (главным образом водяные крысы, зайцы, дикие кролики, белки, полевые мыши) , среди которых периодически появляются чумоподобные эпидемии. Передается туляремия от животных контактным, воздушно-капельным, водным и пищевым путем, а также через кровососущих насекомых (клещи). Заражение от больных людей практически не встречается. Болезнь имеет обычно профессиональный характер и встречается в виде промысловых эпидемий у охотников. Возможны спорадические случаи. Инкубационный период 3—8 сут. Патогенез туляремии имеет много общего с чумой («доброкачественная чума»). В месте внедрения возбудителя может возникать первичный аффект (пустула, изъязвление). Однако обычно первичный аффект не возникает, бактерии лимфогенно достигают регионарных лимфатических узлов (чаще подмышечных или паховых), где развивается воспаление, образуются первичные туляремий- ные бубоны. Распространяется инфекция лимфогенно и гематогенно, но генерализация инфекции при туляремии происходит на фоне иммунных реакций, о чем свидетельствует раннее формирование туляремийных гранулем.
Патологическая анатомия. Различают бубонную, легочную и тифоидную формы туляремии.
При бубонной форме могут быть выражены все компоненты первичного ту- ляремийного комплекса, но особенно они характерны для язвенно-бубонного варианта этой формы. На месте внедрения инфекта (обычно на пальцах правой руки) появляется пустула, а затем язва. При гистологическом исследовании, помимо некроза эпидермиса, в дерме обнаруживаются туляремийные гранулемы. Они состоят из эпителиоидных, лимфоидных, гигантских клеток, полиморфно-ядерных лейкоцитов; в центре гранулем определяется некроз. Туляремийные гранулемы напоминают туберкулезные и отличаются от них лишь наклонностью к нагноению. В туляремийных бубонах, которые представляют собой увеличенные и спаянные лимфатические узлы, образуются гранулемы описанного выше строения, очаги некроза и нагноения. Если нагноение выражено резко, появляются свищи, длительно не заживающие язвы, на месте которых образуются рубцы. Заболевание принимает в таких случаях хроническое течение. При генерализации процесса гранулемы и очаги нагноения появляются в разных органах: селезенке, печени, костном мозге, легких, эндокринных органах. Селезенка при этом увеличивается и напоминает септическую. При хроническом течении заболевания в тканях находят туляремийные гранулемы и склероз.
Легочная форма туляремии (при воздушно-капельном заражении) характеризуется первичной туляремийной пневмонией и лимфаденитом регионарных лимфатических узлов. Очаги уплотнения в легком напоминают очаги творожистого некроза при туберкулезе. В этих очагах обнаруживают скопления серозно-фибринозного или серозно-геморрагического экссудата с участками некроза, а также гранулематоз. В лимфатических узлах также определяются гранулемы, очаги некроза и нагноения.
Тифоидная форма характеризуется септицемией с множественными геморрагиями в органах без местных кожных изменений и изменений лимфатических узлов. В таких случаях лишь бактериологическое исследование и биологический опыт (заражение животных материалом от трупа) позволяют поставить диагноз.
Смерть при туляремии чаще наступает при тифоидной (сепсис) и легочной (пневмония) формах.
БРУЦЕЛЛЕЗ
Бруцеллез — инфекционное заболевание из группы бактериальных антропозоонозов, имеющее острое, подострое и хроническое течение.
Этиология. В человеческой патологии бруцеллез равнозначен мальтийской лихорадке, или болезни Банга. Заболевание и возбудитель — Brucella — названы по имени Д. Брюса, нашедшего в 1866 г. в козьем молоке возбудитель мальтийской лихорадки (Brucella melitensis), или козье-овечий тип бруцеллы. В ветеринарии бруцеллез отождествляют с инфекционным абортом крупного рогатого скота и свиней. Возбудитель аборта крупного рогатого скота (Brucella abortus), или коровий тип бруцеллы, открыт в 1897 г. Б. Бангом, а возбудитель аборта свиней (Brucella suis), или свиной тип бруцеллы,— в 1914 г. Дж. Трау- мом. Все три вида возбудителя, которые объединены в настоящее время в одну группу бруцелл, патогенны для человека.
Эпидемиология и патогенез. При заражении человека бруцеллой коровьего или свиного типа чаще наблюдается спорадический бруцеллез, а бруцеллой козье-овечьего типа — эпидемический. Заражение происходит через кожу, слизистые оболочки дыхательных путей или алиментарным путем при употреблении молока и молочных продуктов. Заболевание имеет чаще всего профессиональный характер (болеют работники животноводства). Инкубационный период длится 1—3 нед. В месте входных ворот инфекции изменения не развиваются. Возбудитель накапливается в регионарных лимфатических узлах, после чего происходит гематогенная его генерализация. Заболевание протекает на фоне сенсибилизации организма бруцеллами, причем иммунологический ответ в разные периоды болезни выражен различно.
Патологическая анатомия. Изменения при бруцеллезе в острой, подострой и хронической стадиях различны.
Острая стадия характеризуется острым началом и септическим течением (1—2 мес). Для нее характерна гиперергическая реакция в ответ на генерализацию инфекции. Эта реакция проявляется увеличением селезенки, печени, лимфатических узлов в связи с гиперплазией лимфоидных и эндотелиальных элементов, пролиферативными васкулитами с тромбозом и явлениями повышенной сосудистой проницаемости. Развивается геморрагический диатез. В паренхиматозных органах появляются дистрофические изменения и серозное воспаление.
В подострой стадии (3—4-е месяцы болезни) преобладают реакции гиперчувствительности замедленного типа, в различных органах появляются бруцеллезные гранулемы. Они состоят из эпителиоидных и гигантских клеток типа Пирогова — Лангханса с примесью плазматических клеток и эозинофилов: В бруцеллезной гранулеме в отличие от туберкулезной, которую она напоминает, много сосудов, эпителиоидные клетки располагаются беспорядочно, а центральный некроз развивается редко. Помимо гранулематоза для этой стадии характерно развитие аллергического продуктивно-деструктивного васкули- та, который имеет системный характер. При преобладании сосудистых изменений в том или ином органе наблюдаются локальные проявления бруцеллеза. Наиболее часто поражаются печень (гепатит), сердце (полипозно- язвенный эндокардит, продуктивный миокардит), головной мозг и его оболочки (энцефаломиелит, экссудативно-продуктивный менингит), п о ч к и (гломерулонефрит). В селезенке, как правило, отмечаются гиперплазия пульпы, образование гранулем, что ведет к ее увеличению.
Хроническая стадия наблюдается в случаях длительного (более года) течения болезни. Для нее характерны выраженная продуктивная реакция с образованием гранулем, васкулиты, дистрофия, атрофия и склероз паренхиматозных органов. При снижении резистентности организма хронический бруцеллез протекает как затяжной сепсис и сопровождается развитием кахексии.
В этой стадии отчетливо выражены локальные (органные) поражения, поэтому различают несколько клинико-морфологических форм хронического бруцеллеза: сердечно-сосудистую, нервную (нейробруцеллез), гепатолиенальную, урогенитальную и костно-суставную.
При сердечно-сосудистой форме развивается полипозно-язвенный эндокардит аортальных клапанов, напоминающий изменения при бактериальном (затяжном септическом) эндокардите. С клапанных наложений высевают бру- целлы. Эндокардит сочетается с продуктивным миокардитом. В строме миокарда появляются гранулемы, а в разветвлениях венечных артерий — продуктивное воспаление, тромбоз (тромбоваскулит). При длительном течении развиваются аортальный порок сердца, кардиосклероз.
Нервная форма (нейробруцеллез) характеризуется менингоэнцефалитом, в основе которого лежит продуктивно-деструктивный васкулит с глиальной реакцией. В тех случаях, когда присоединяется тромбоз сосудов, появляются очаги размягчения мозга, кровоизлияния, кисты.
При гепатолиенальной форме преобладают изменения печени и селезенки с исходом в цирроз печени и спленомегалию, сопровождающиеся желтухой и геморрагическим диатезом.
Для урогенитальной формы характерно развитие специфического орхита и эпидидимита с исходом в атрофию яичек и их придатков (бруцеллезные оофориты наблюдаются редко).
При костно-суставной форме гранулематозный процесс преобладает в мышцах, сухожилиях, апоневрозах, в капсуле и синовиальной оболочке суставов, в костном мозге. Развиваются остеомиелит трубчатых и плоских костей, периоститы и артриты с деструкцией костей и суставов. Возможна и смешанная форма хронического бруцеллеза.
Смерть в острой стадии бруцеллеза может наступить от сепсиса. В подост- рой и хронической стадиях она обусловлена локальными поражениями.
СИБИРСКАЯ ЯЗВА
Сибирская язва — острое инфекционное заболевание из группы бактериальных антропозоонозов.
Этиология. Заболевание вызывается спороносной и устойчивой во внешней среде сибиреязвенной палочкой (Вас. anthracis), которая впервые выделена в чистой культуре Р. Кохом (1876).
Эпидемиология и патогенез. Помимо человека, болеют преимущественно домашние животные (лошадь, крупный и мелкий рогатый скот). Заражение человека от больных животных происходит различными путями. Если заражение осуществляется через кожу, возникает кожная форма, алиментарным путем — кишечная форма, а при вдыхании воздуха, содержащего споры возбудителя сибирской язвы,— первично-легочная форма заболевания. Инкубационный период составляет 2—3 сут. Болезнь имеет выраженный профессиональный характер. После проникновения в организм сибиреязвенная бактерия образует капсулу, что препятствует фагоцитозу и становлению иммунитета. В месте внедрения возбудитель вызывает отрицательный лейкотаксис и развитие серозногеморрагического воспаления. Распространение инфекции сначала лимфогенное с накоплением инфекта в регионарных лимфатических узлах, затем гематогенное, что ведет к бактериемии и сепсису.
Патологическая анатомия. Различают кожную, кишечную, первично-легоч- ную и первично-септическую формы сибирской язвы.
Кожная форма встречается наиболее часто. На месте внедрения возбудителя (лицо, шея, конечности, реже туловище) появляется небольшое красное пятно, в центре которого образуется пузырек с серозно-геморрагической жидкостью. Вскоре центральная часть его некротизируется, становится черной, похожей на уголь,— образуется сибиреязвенный карбункул. В его основе лежит острейшее серозно-геморрагическое воспаление. В отечных тканях, окружающих карбункул, определяется огромное число бактерий, причем явления фагоцитоза отсутствуют, лейкоцитов в экссудате крайне мало. Почти одновременно с карбункулом развивается регионарный серозно-геморрагический лимфаденит. Лимфатические узлы резко увеличены, на разрезе темно-красного цвета. Отмечаются резкое полнокровие, отек и геморрагическое пропитывание их ткани, в которой находят огромные скопления микробов. Рыхлая клетчатка вокруг лимфатических узлов также отечна, с участками геморрагий. В большинстве случаев кожная форма заканчивается выздоровлением. Однако в четверти случаев развивается сибиреязвенный сепсис.
Конъюнктивальная форма как разновидность кожной возникает при попадании спор в конъюнктиву и сопровождается серозно-геморрагическим воспалением тканей глаза (офтальмит), отеком окружающей его клетчатки.
При кишечной форме болезни в нижнем отделе подвздошной кишки появляются обширные участки геморрагической инфильтрации и язвы, развивается серозно-геморрагическое воспаление кишки. В лимфатических узлах брыжейки также находят картину серозно-геморрагического воспаления, которое рас-
|
|
| Рис. 266. Сибирская язва. Геморрагический менинго- энцефалит. Мягкая мозговая оболочка пропитана кровью. |
| I |
пространяется на окружающую их клетчатку. Лимфатические узлы, как и брыжейки, отечны, пропитаны кровью. В брюшной полости накапливается серозно-геморрагический выпот. Как правило, кишечная форма осложняется сепсисом.
Первично-легочная форма характеризуется геморрагическим трахеитом, бронхитом и серозно-геморрагической очаговой или сливной пневмонией. Лимфатические узлы корней легких увеличены, отечны, с очагами кровоизлияний, что связано с серозно-геморрагическим воспалением. Первично-легочная форма, как правило, осложняется сепсисом.
Для первично-септической формы характерны общие проявления инфекции при отсутствии местных изменений. Эти общие проявления однозначны как при первичном сибиреязвенном сепсисе, так и при вторичном, осложняющем кожную, кишечную или первично-легочную форму заболевания. При вскрытии умерших от сибиреязвенного сепсиса находят увеличенную селезенку, она дряблая, на разрезе темно-вишневого цвета, почти черная, дает обильный соскоб пульпы. В мазках с поверхности разреза селезенки обнаруживают огромное число сибиреязвенных палочек. Особенно характерно развитие геморрагического менингоэнцефалита (рис. 266). Мягкие мозговые оболочки на своде и основании мозга отечны, пропитаны кровью, имеют темно-красный цвет («красный чепец»). Картина напоминает травматическое повреждение мозга.
При гистологическом исследовании обнаруживают серозногеморрагическое воспаление оболочек и ткани мозга с разрушением стенок мелких сосудов, разрывом их, скоплением в просвете сосудов огромного числа сибиреязвенных микробов. «Заселение» сосудов (капилляров, артериол) сибиреязвенными бактериями наблюдается повсеместно, а не только в головном мозге и его оболочках.
Смерть больных сибирской язвой наступает от сепсиса. На вскрытии диагноз сибирской язвы должен быть подтвержден результатами бактериоскопиче- ского исследования.
ВОЗВРАТНЫЙ ТИФ
Возвратный тиф (typhus recurrens) — острое инфекционное заболевание, характеризуется острым началом, регулярными приступами лихорадки, интоксикацией, головными и мышечными болями, гепатолиенальным синдромом.
Этиология и патогенез. Вызывается спирохетой возвратного тифа (ВогеШа reeurrentis), которую в 1873 г. обнаружил О. Обермейер в крови больных. Возбудитель размножается в клетках системы моноцитарных фагоцитов, его эндотоксин обладает нейротропным (ЦНС) и вазопаралитическим действием. Возвратный тиф передается от человека человеку через укусы насекомых, чаще вшей, у которых спирохета размножается в полостях тела и гемолимфе и не выделяется в окружающую среду. Внедрение спирохет происходит при расчесах, сопровождающихся раздавливанием вши. Инкубационный период от 3 до 30 дней. В конце его возбудитель попадает в кровь, где высвобождается эндотоксин. Во время приступов лихорадки спирохеты свободно циркулируют в крови, а затем исчезают, причем те из них, которые обнаруживаются в крови при очередном приступе, отличаются по своим антигенным свойствам. Основное значение в возврате приступов лихорадки имеет персистенция возбудителя в макрофагах. Иммунитет после перенесенного возвратного тифа стойкий и длительный.
Патологическая анатомия. Изменения при возвратном тифе изучены главным образом отечественными исследователями [Никифоров М. Н., 1887; Войно-Ясенецкий М. В., 1964]. Наиболее характерные изменения возникают в селезенке. Она увеличивается, масса ее достигает 400—600 г, консистенция плотная, капсула напряжена, иногда покрыта фибринозным налетом; в редких случаях наблюдаются разрывы селезенки с массивным кровотечением. В пульпе появляются мелкие серо-белые или желтые очажки, которые хорошо видны на разрезе. Под капсулой обнаруживаются инфарктоподобные очаги некроза, обусловленные поражением сосудов (некроз стенки, тромбоз).
При микроскопическом исследовании отмечается гиперплазия фолликулов селезенки с распадом лимфоцитов и замещением их нейтрофилами. Особенно отчетливо эти изменения выражены в конце приступа, когда происходит фагоцитоз спирохет. Очаги некроза фолликулов селезенки называют милиарными некрозами (см. рис. 44). В дальнейшем в участках некроза фолликулов происходит полная регенерация лимфоидной ткани или развиваются рубчики.
В печени и почках наблюдаются дистрофические изменения, иногда кровоизлияния. В миокарде находят дистрофию мышечных волокон и пролиферацию клеток стромы. В стенках мелких сосудов разных органов встречаются деструктивные изменения.
Осложнения. Осложнением возвратного тифа, ведущим часто к гибели больных, является разрыв селезенки. У истощенных больных наблюдаются пневмония, перихондриты ребер. При присоединении сальмонеллеза болезнь приобретает характер сепсиса с появлением множества гнойничков в почках, развитием желтухи и т. д.
ТУБЕРКУЛЕЗ
Туберкулез — хроническое инфекционное заболевание, при котором могут поражаться все органы человека, но чаще легкие.
Туберкулез продолжает оставаться достаточно распространенным заболеванием. Во всем мире ежегодно заболевают туберкулезом 2—3 млн, а умирает 3—5 млн человек; общее количество больных достигает 15—20 млн, причем половина из них старше 45 лет. 75% всех больных и умерших от туберкулеза приходятся на развивающиеся страны Азии, Африки и Южной Америки, где туберкулез должен быть отнесен к эпидемическим заболеваниям без тенденции к уменьшению. Борьбу с туберкулезом осуществляет ВОЗ в порядке международного сотрудничества.
Туберкулез имеет ряд особенностей, отличающих его от других инфекций.
Они представлены: 1) убиквитарностью (от лат. ubique — повсюду) инфекции в эпидемиологическом, клиническом и морфологическом отношении; 2) двули- костью туберкулеза, который в зависимости от соотношения иммунитета и аллергии может быть проявлением как инфицированности, так и болезни; 3) полиморфизмом клинико-морфологических проявлений; 4) хроническим волнообразным течением — чередованием вспышек и ремиссий заболевания.
Этиология и патогенез. Вызывает туберкулез микобактерия туберкулеза, открытая Кохом в 1882 г. Различают 4 типа микобактерий: человеческий, бычий, птичий и холоднокровных. Для человека патогенны два первых типа. Для микобактерии туберкулеза характерны: оптимальный рост в условиях большого насыщения тканей кислородом и вместе с тем возможность роста при его отсутствии (факультативный анаэроб); крайне выраженная изменчивость — ветвистые, коккообразные, L-формы, которые под влиянием химиопрепаратов могут терять клеточную стенку и длительно персистировать в организме.
Патогенез туберкулеза сводится к проникновению микобактерий в организм и взаимодействию с ним, его тканями и органами. Возникновение, течение и исход туберкулеза в значительной степени обусловлены иммунным состоянием организма, его реактивностью. Реактивность определяет необычное разнообразие клинико-морфологических проявлений туберкулеза, что составляет одну из ярких его особенностей как болезни и создает большие трудности в клинической диагностике.
Патологическая анатомия. Различают три основных вида клинико-морфо- логических проявлений туберкулеза: первичный, гематогенный и вторичный туберкулез.
Первичный туберкулез
Первичный туберкулез характеризуется: 1) развитием заболевания в период инфицирования, т. е. при первой встрече организма с инфектом; 2) сенсибилизацией и аллергией, реакциями гиперчувствительности немедленного типа; 3) преобладанием экссудативно-некротических изменений; 4) наклонностью к гематогенной и лимфогенной (лимфожелезистой) генерализации; 5) параспецифическими реакциями в виде васкулитов, артритов, серозитов и т. д.
Как правило, путь заражения аэрогенный, возможен и алиментарный путь. Болеют преимущественно дети, но в настоящее время в связи с успешной профилактикой туберкулеза у детей первичный туберкулез наблюдается у подростков и взрослых.
Патологическая анатомия. Морфологическим выражением первичного туберкулеза является первичный туберкулезный комплекс (схема XXIV). Он состоит из трех компонентов (рис. 267): очага поражения в органе — первичного очага или аффекта, туберкулезного воспаления отводящих лимфатических сосудов — лимфангита и туберкулезного воспаления регионарных, лимфатических узлов — лимфаденита.
При аэрогенном заражении в легких первичный туберкулезный очаг (аффект) возникает субплеврально в наиболее хорошо аэрируемых сегментах, чаще правого легкого — III, VIII, IX, X (особенно часто в III). Он представлен фокусом экссудативного воспаления, причем экссудат быстро подвергается некрозу. Образуется очаг казеозной пневмонии, окруженный зоной перифокального воспаления. Размеры аффекта различны: иногда это альвеолит, едва различимый микроскопически, но чаще воспаление охватывает ацинус или дольку, реже — сегмент и в очень редких случаях — всю долю. В казеозных массах первичного аффекта длительное время сохраняются эластические и аргирофильные волокна каркаса легкого. Постоянно наблюдается вовлечение
Первичный туберкулезный комплекс
| Лимфангит I Склероз |
| Назеозный лимфаденит Инкапсуляция п * Петрификация Прогрессирование |
| Первичный аффект t Инкапсуляция Петрификация Прогрессирование |
| Г ематогенная генерализация |
| Г ематогенная генерализация |
| Рост аффекта |
| IV |
Назеозная
пневмония
| Милиарный туберкулез |
Первичная каверна ♦
Первичная легочная чахотка
i
Хронически текущий первичный туберкулез
■а^Очаги отсева в легкие < -Очаги отсева в другие органы-
Лимфожелезистая
генерализация
Милиарный
туберкулез
Хронически текущий первичный туберкулез
в воспалительный процесс плевры с развитием фибринозного или серознофибринозного плеврита.
Очень быстро специфический воспалительный процесс распространяется на прилежащие к первичному очагу лимфатические сосуды — развивается туберкулезный лимфангит. Он представлен лимфостазом и формированием по ходу лимфатических сосудов в периваскулярной отечной ткани туберкулезных бугорков. Образуется как бы дорожка от первичного очага к прикорневым лимфатическим узлам.
Рис. 267. Первичный ту- буркулезный комплекс. Первичный аффект в нижней доле правого легкого, туберкулезный лимфангит и казеозный лимфаденит.
В дальнейшем воспалительный процесс довольно быстро переходит на регионарные бронхопульмональные, бронхиальные и бифуркационные лимфатические узлы, в которых развивается специфический воспалительный процесс с быстро наступающим казеозным некрозом. Возникает тотальный казеозный туберкулезный лимфаденит. Лимфатические узлы увеличиваются в несколько раз и на разрезе представлены казеозными массами. Изменения в регионарных лимфатических узлах всегда более значительны по сравнению с первичным аффектом.
В клетчатке средостения, прилежащей к казеозно-измененным лимфатическим узлам, развивается выраженное в той или иной степени перифокальное воспаление, в наиболее тяжелых случаях встречаются даже очаги творожистого некроза.
При ал иментарном заражении первичный туберкулезный комплекс развивается в кишечнике и также состоит из трех компонентов. В лимфоидной ткани нижнего отдела тощей или слепой кишки формируются туберкулезные бугорки с некрозом и последующим образованием в слизистой оболочке язвы, которая и рассматривается как первичный аффект. Далее возникают туберкулезный лимфангит с появлением бугорков по ходу лимфатических сосудов и казеозный лимфаденит регионарных к первичному аффекту лимфатических узлов. Аналогичным образом проявляется первичный туберкулезный комплекс в миндалине (первичный аффект в миндалине, лимфангит и казеозный некроз лимфатических узлов шеи), коже (язва в коже, лимфангит, регионарный казеозный лимфаденит).
Возможны 3 варианта течения первичного туберкулеза: 1) затухание первичного туберкулеза и заживление очагов первичного комплекса; 2) прогрессирование первичного туберкулеза с генерализацией процесса; 3) хроническое течение (хронически текущий первичный туберкулез, см. схему XXIV).
Затухание первичного туберкулеза и заживление очагов первичного комплекса. Эти процессы начинаются в первичном легочном очаге. Первоначально рассасывается перифокальное воспаление, экссудативная тканевая реакция сменяется продуктивной: вокруг очага казеозной пневмонии образуется вал из эпителиоидных и лимфоидных клеток, как бы отграничивающий очаг от окружающей легочной ткани. Кнаружи от этого вала появляются фиброзирующиеся туберкулезные гранулемы. Вокруг первичного аффекта формируется капсула, наружные слои которой состоят из рыхлой соединительной ткани с наличием мелких сосудов, окруженных клетками лимфоидного типа. Внутренний слой капсулы, прилежащий непосредственно к казеозным массам, постепенно обогащается волокнистыми структурами и сливается с наружным. Со стороны наружного слоя капсулы первичного аффекта врастают сосуды, которые могут достигать внутренних слоев капсулы и вступать в непосредственный контакт с казеозными массами. Последние постепенно обезвоживаются, становятся плотными, обызвествляются (петрификация). С течением времени во внутреннем слое, соприкасающемся с обызвествленными казеозными массами, появляются многоядерные клетки, рассасывающие обызвествленные казеозные массы. На их месте путем метаплазии образуются костные балки с клетками костного мозга в межбалочных пространствах. Так, петрифицированный первичный очаг превращается в оссифицированный. Такой заживший первичный очаг называют по имени описавшего его чешского патолога очагом Гона.
На месте туберкулезного лимфангита в результате фиброзирования туберкулезных гранулем образуется фиброзный тяж. Заживление в лимфатических узлах происходит так же, как и в легочном очаге. Однако в связи с большими размерами поражения в лимфатических узлах оно протекает медленнее, чем в легочном очаге. Очаг казеоза в лимфатическом узле постепенно обезвоживается, обызвествляется и окостеневает.
Обызвествленные очаги в легких обнаруживаются у многих практически здоровых людей. В возрасте до 10 лет они встречаются в 6% вскрытий, от 10 до 15 лет — в 25%, от 20 до 30 лет — в 45%, а после 40 лет — почти у всех людей. Таким образом, попадание туберкулезных микобактерий в организм человека ведет не только к заболеванию, но и к инфицированию, которое может оказать благоприятное влияние на становление иммунитета и предупреждение нового заражения. Доказано, что противотуберкулезный иммунитет является инфекционным, нестерильным, т. е. он осуществляется в организме при наличии слабовирулентных микобактерий. Их удается выделить даже из обызвествленных очагов первичного туберкулезного комплекса. Практически уже давно проводится вакцинация новорожденных и детей младшего возраста вакциной БЦЖ, приготовленной из ослабленных туберкулезных микобактерий. Обязательное введение противотуберкулезной вакцинации привело к тому, что в последние годы резко снизилась инфицированность в детском возрасте, оно отодвинуло сроки заражения людей более старших возрастных групп, защитные силы которых выражены в гораздо большей степени. Однако следует учитывать, что в казеозных обызвествленных и даже частично оссифицированных массах скапливаются маловирулентные микобактерии или их L-формы, которые могут проявлять свою жизнедеятельность при ослаблении защитных сил организма.
В кишечнике на месте первичной язвы при заживлении образуется рубчик, а в лимфатических узлах — петрификаты. Оссификация их протекает очень медленно.
Прогрессирование первичного туберкулеза с генерализацией процесса.
Оно проявляется в 4 формах: гематогенной, лимфогенной (лимфожелезистой), росте первичного аффекта и смешанной.
Гематогенная форма прогрессирования (генерализация) при первичном туберкулезе развивается в связи с ранним попаданием микобактерий в кровь (диссеминация) из первичного аффекта или из казеозно-измененных лимфатических узлов. Микобактерии оседают в различных органах и вызывают образование в них бугорков размером от милиарных (просовидных) —'милиарный туберкулез (см. рис. 71) до крупных очагов величиной с горошину и более. В связи с этим различают милиарную и крупноочаговую формы гематогенной генерализации (рис. 268). Особенно опасно высыпание милиарных туберкулезных бугорков в мягких мозговых оболочках с развитием туберкулезного лептоменингита. Иногда при гематогенной генерализации появляются единичные разной величины отсевы в различные органы, в том числе в верхушки легких (очаги Симона), которые спустя много лет после затихания первичной инфекции дают начало туберкулезному поражению в месте локализации этого очага отсева.
Лимфогенная (лимфожелезистая) [5] форма прогрессирования (генерализации) при первичном туберкулезе проявляется вовлечением в процесс специфического воспаления бронхиальных, бифуркационных, околотрахеальных, над- и подключичных, шейных и других лимфатических узлов. Особенно большое значение в клинике приобретает туберкулезный бронхоаденит. В тех случаях, когда пакеты лимфатических узлов напоминают опухоль, говорят об опухолевидном бронхоадените. При этом казеозно-измененные увеличенные лимфатические узлы сдавливают просветы бронхов, что ведет к развитию очагов ателектаза легких и пневмонии.
При первичном кишечном туберкулезе лимфогенная (лимфожелезистая) генерализация ведет к увеличению всех групп мезентериальных лимфатических узлов. Развивается туберкулезный мезаденит, который может доминировать в клинической картине заболевания.
Рост первичного аффекта — наиболее тяжелая форма прогрессирования первичного туберкулеза. При ней наступает казеозный некроз зоны перифокаль- ного воспаления, вокруг первичного аффекта образуются свежие участки экссудативного воспаления, подвергающиеся омертвению и сливающиеся между собой. Первичный очаг из ацинозного превращается в лобулярный, затем в слив-
|
Рис. 268. Крупноочаговая форма генерализации первичного туберкулеза в легком. Рис. 269. Распад первичного аффекта и начало образования каверны. |
ной лобулярный, сегментарный, лобарный — возникает лобарная казеозная пневмония. Это самая тяжелая форма первичного туберкулеза, быстро заканчивающаяся гибелью больного («скоротечная чахотка»). В других случаях первичный очаг лобулярной или сегментарной казеозной пневмонии расплавляется и на его месте образуется первичная легочная каверна (рис. 269). Процесс принимает хроническое течение, развивается первичная легочная чахотка, напоминающая вторичный фиброзно-кавернозный туберкулез, но отличающаяся от него наличием казеозного бронхоаденита.
Первичный кишечный аффект растет за счет увеличения туберкулезной язвы, обычно в области слепой кишки. Появляются ограниченный туберкулезный перитонит, спайки, пакеты казеозно-измененных илеоцекальных лимфатических узлов. Образуется плотный конгломерат тканей, который клинически иногда принимается за опухоль (опухолевидный первичный кишечный туберкулез). Процесс имеет обычно хроническое течение.
Смешанная форма прогрессирования при первичном туберкулезе наблюдается при ослаблении организма после перенесенных острых инфекций, например кори, при авитаминозах, голодании и т. д. В таких случаях обнаруживаются крупный первичный аффект, казеозный бронхоаденит, нередко осложненный расплавлением некротических масс и образованием свищей. В обоих легких и во всех органах видны многочисленные туберкулезные высыпания.
Обострение туберкулеза со стороны заживших петрифицированных лимфатических узлов наблюдается при длительном применении стероидных гормонов и иммунодепрессантов, снижающих сопротивляемость организма. Развивается массивный туберкулезный бронхоаденит с лимфогенной и гематогенной генерализацией, очень слабовыраженными общими явлениями и незначительной клеточной реакцией. Этот так называемый лекарственный (стероидный) туберкулез рассматривается как выражение эндогенной инфекции.
Исходы прогрессирующего первичного туберкулеза различны. В неблагоприятных случаях смерть больного наступает от общей генерализации процесса и туберкулезного менингита. При благоприятном течении заболевания и применении эффективных лекарственных препаратов прогрессирование первичного туберкулеза может быть приостановлено, удается перевести экссудативную реакцию в продуктивную, вызвать инкапсуляцию и обызвествление очагов первичного комплекса и рубцевание его отсевов.
Хроническое течение (хронически текущий первичный туберкулез). Оно возникает прежде всего в тех случаях, когда при зажившем первичном аффекте воспалительный специфический процесс в лимфожелезистом компоненте первичного комплекса принимает медленно прогрессирующее течение с чередованием вспышек и затиханий. При этом наступает сенсибилизация организма — повышается его чувствительность ко всякого рода неспецифическим воздействиям. Повышенная реактивность организма клинически выявляется кожными туберкулиновыми пробами и появлением в тканях и органах параспецифических изменений [Струков А. И., 1948], под которыми понимают различные мезенхимальные клеточные реакции в виде диффузной или узелковой пролиферации лимфоцитов и макрофагов, гиперпластических процессов в кроветворной ткани, фибриноидных изменений соединительной ткани и стенок артериол в органах, дис- протеиноз, иногда даже развитие амилоидоза.
Параспецифические реакции, протекающие по типу гиперчувствительности немедленного или замедленного типа, в суставах придают хроническому первичному туберкулезу большое сходство с ревматизмом и описаны под названием ревматизма Понсе.
О хронически текущем первичном туберкулезе говорят также тогда, когда образуется первичная легочная каверна и развивается первичная легочная чахотка (см. схему XXIV).
Гематогенный туберкулез
Гематогенный туберкулез объединяет ряд проявлений заболевания, возникающего и развивающегося в организме человека через значительный срок после перенесенной первичной инфекции, и представляет собой послепервичный туберкулез. В этих случаях речь идет о людях, клинически выздоровевших от первичного туберкулеза, но сохранивших повышенную чувствительность к туберкулину и выработавших значительный иммунитет к туберкулезной микобактерии. Гематогенный туберкулез возникает у тех больных, у которых первичная инфекция оставила изменения в виде очагов отсевов в различные органы или не вполне заживших фокусов в лимфатических узлах. Эти очаги долгое время могут оставаться латентными, их обострение происходит под влиянием каких-либо неблагоприятных факторов при наличии повышенной реактивности (повышенная чувствительность к туберкулину на фоне выработанного иммунитета к микобактерии). Поэтому при гематогенном туберкулезе преобладает продуктивная тканевая реакция (гранулема), выражена наклонность к гематогенной генерализации, которая ведет к поражению различных органов и тканей.
Выделяют три разновидности гематогенного туберкулеза (схема XXV): 1) генерализованный гематогенный туберкулез; 2) гематогенный туберкулез с преимущественным поражением легких; 3) гематогенный туберкулез с преимущественными внелегочными поражениями.
| Г енерализованный |
| С преимущественными внелегочными поражениями |
| С преимущественным поражением легких |
| Ности и суставы |
| Острый общий крупноочаговый |
Мочеполовая Ножа си
|
| Другие органы |
г
Острейший
туберкулезный
сепсис
Острый
общий
милиарный
f—
Острый
милиарный
Хронический крупноочаговый, или гематогеннодиссеминированный
Очаговый острый и хронический
Деструктивный острый и хронический
Генерализованный гематогенный туберкулез. Встречается в настоящее время крайне редко, представляет собой наиболее тяжелую форму заболевания с равномерным высыпанием во многих органах туберкулезных бугорков и очагов. В одних случаях во всех органах формируются некротические очажки без пролиферативной или со слабовыраженной экссудативной реакцией (так называемый некротический вид генерализованного туберкулеза). Это острейший туберкулезный сепсис. В других случаях во всех органах появляются мелкие милиарные продуктивные бугорки. Эту форму обозначают как острый общий милиарный туберкулез. Она часто заканчивается менингитом. Наконец, в некоторых случаях наблюдается острый общий крупноочамвый туберкулез, который встречается обычно у ослабленных больных и характеризуется образованием в разных органах крупных (диаметром до 1 см) туберкулезных очагов (рис. 270).
В каждом случае генерализованного гематогенного туберкулеза необходимо найти очаг, являющийся источником обсеменения; обычно им оказывается не вполне заживший очаг периода первичной инфекции в лимфатическом узле, половых органах, костной системе и т. д.
Гематогенный туберкулез с преимущественным поражением легких. Характеризуется преобладанием в легких высыпаний, в то время как в других органах
Рис. 270. Изменения селезенки при крупноочаговой генерализации гематогенного туберкулеза.
Рис. 271. Милиарный туберкулез легких.
1, 2 — элементы зажившего первичного комплекса.
Рис. 272. Хронический крупноочаговый (гематогенно-диссеминированный) туберкулез легких.
они отсутствуют или единичны. При наличии в легких множества мелких ми- лиарных бугорков говорят о милиарном туберкулезе легких (рис. 271), который по течению может быть как острым, так и хроническим.
При остром милиарном туберкулезе, который встречается редко, легкие бывают вздутыми, пушистыми; в них, как песчинки, прощупываются мелкие бугорки, которые всегда более густо рассеяны в верхних их сегментах, чем в нижних. Нередко эта форма туберкулеза заканчивается менингитом. При хроническом милиарном туберкулезе возможны рубцевание бугорков и развитие стойкой эмфиземы легких, в связи с чем усиливается нагрузка на сердце и наблюдается гипертрофия правого желудочка — легочное сердце. Выделяют,' кроме того, хронический крупноочаговый, или гематогенно-диссеминированный, туберкулез легких, который встречается у взрослых людей. Для него характерны преимущественно кортико-плевральная локализация очагов в обоих легких и продуктивная тканевая реакция (рис. 272), развитие сетчатого пневмосклероза, эмфиземы, легочного сердца и наличие внелегочного туберкулезного очага.
Гематогенный туберкулез с преимущественными внелегочными поражениями. Развивается из очагов-отсевов, занесенных в тот или иной орган гематогенным путем в периоде первичной инфекции. Поражаются преимущественно кости скелета (костно-суставной туберкулез) и мочеполовая система (туберкулез почек, половых органов), кожа и другие органы. Различают очаговую и деструктивную формы, которые могут иметь острое и хроническое течение (см. схему XXV), т. е. формы туберкулеза становятся фазами его развития.
Туберкулез костей и суставов встречается чаще у детей, реже у взрослых. Развивается из очагов отсевов в костном мозге (туберкулезный остеомиелит). Излюбленной локализацией являются тела позвонков (туберкулезный спонди-
лит, рис. 273, см. на цветн. вкл.), эпифизы костей, образующих тазобедренный (туберкулезный коксит) и коленный (туберкулезный гонит) суставы. Диафизы поражаются редко. Синовиальные оболочки вовлекаются в процесс вторично при переходе его с эпифиза кости на ткани сустава. Наиболее опасными при туберкулезе костей и суставов являются образование секвестров, т. е. участков омертвения кости, ее разрушение, образование горба и деформация суставов. С кости специфический процесс распространяется на прилежащие к суставам мягкие ткани, что ведет к появлению натечных абсцессов и свищей.
Туберкулез почек бывает обычно односторонним, чаще проявляется у молодых людей в период полового созревания, а также в пожилом возрасте. Ранние очаги возникают в корковом слое, при прогрессировании процесса они появляются в сосочках пирамид; здесь начинается деструктивный процесс с образованием полостей (см. рис. 274 на цветн. вкл.). Вне каверн интерстиций почечной ткани инфильтрирован лимфоцитами, гистиоцитами с примесью эпителиоидных клеток (хронический интерстициальный нефрит — см. рис. 274 на цветн. вкл.). Закрытие просвета мочеточника казеозными массами приводит к развитию пионефроза. Постепенно специфический воспалительный процесс переходит на мочевыводящие пути, мочевой пузырь, предстательную железу, придаток яичка. У женщин поражаются слизистая оболочка матки, трубы, редко яичники.
При гематогенном туберкулезе поражаются также эндокринные железы, ЦНС, печень, серозные оболочки (в последних туберкулез может возникать и в результате перехода специфического процесса с пораженных лимфатических узлов.
Вторичный туберкулез
Вторичный, ре инфекционный, туберкулез развивается в организме взрослого человека, перенесшего ранее первичную инфекцию, которая обеспечила ему относительный иммунитет, но не оградила от возможности повторного заболевания — послепервичного туберкулеза. Для него характерны: 1) избирательно легочная локализация процесса; 2) контактное и интраканаликулярное (бронхиальное дерево, желудочно-кишечный тракт) распространение; 3) смена кли- нико-морфологических форм, которые являются фазами туберкулезного процесса в легких.
В отношении происхождения вторичного туберкулеза существуют две теории: экзогенного происхождения, т. е. нового заражения, и эндогенно- г о происхождения. Тот факт, что анатомические находки позволяют проследить длинную цепь событий, начиная от очагов первичной инфекции до образования свежих очагов реинфектов, позволяет большинству исследователей присоединиться к теории их эндогенного происхождения.
Патологическая анатомия. Различают 8 форм вторичного туберкулеза, каждая из которых представляет собой дальнейшее развитие предшествующей ей формы (схема XXVI). В связи с этим формы вторичного туберкулеза являются одновременно и фазами его развития (формы-фазы). Среди форм-фаз вторичного туберкулеза различают: 1) острый очаговый; 2) фиброзно-очаго- вый; 3) инфильтративный; 4) туберкулему; 5) казеозную пневмонию; 6) острый кавернозный; 7) фиброзно-кавернозный; 8) цирротический.
Острый очаговый туберкулез встречается у людей в возрасте 20—25 лет и старше. Морфологически он характеризуется наличием в I и II сегментах правого (реже левого) легкого одного или двух очагов. Они получили название очагов реинфекта Абрикосова. А. И. Абрикосов в 1904 г. впервые показал, что эти начальные проявления вторичного туберкулеза состоят из специфического эндобронхита, мезобронхита и панбронхита внутридолькового бронха. Специфический процесс по бронхиолам переходит на легочную паренхиму, вследствие чего
|
|
развивается ацинозная или лобулярная творожистая бронхопневмония, вокруг которой быстро формируется вал эпителиоидных клеток с примесью лимфоидных и гигантских клеток Пирогова — Лангханса. В лимфатических узлах корня легкого развивается реактивный неспецифический процесс. При своевременном лечении, а в большом числе случаев спонтанно, процесс затихает, экссудативная тканевая реакция сменяется продуктивной, очаги казеозного некроза инкапсулируются и петрифицируются, появляются ашофф-пулевские очаги реинфекта и процесс на этом может закончиться.
Фиброзно-очаговый туберкулез представляет собой ту фазу течения острого очагового туберкулеза, когда после периода затихания болезни (заживления очагов Абрикосова) процесс снова вспыхивает. При заживлении очагов Абрикосова появляются довольно крупные инкапсулированные и частично петрифици- рованные очаги, описанные немецкими учеными Л. Ашоффом и X. Пулем (ашофф-пулевские очаги). Им придается значение в обострении процесса, которое характеризуется возникновением ацинозных, лобулярных очагов казеозной пневмонии, которые снова инкапсулируются, частично петрифицируются и превращаются в ашофф-пулевские. Однако склонность к обострению сохраняется. Процесс остается односторонним, не выходит за пределы I и II сегментов. Следует помнить, что в I и II сегментах среди осумкованных и обызвествленных очагов туберкулеза есть не только ашофф-пулевские (зажившие очаги Абрикосова), но и те, которые представляют собой исход гематогенных отсевов в период первичной инфекции. Они описаны Г. Симоном и носят его имя. Симоновские очаги мельче ашофф-пулевских и в верхушках легких располагаются симметрично.
Инфильтративный туберкулез развивается при прогрессировании острого очагового или обострении фиброзно-очагового туберкулеза, причем экссудативные изменения вокруг казеозных очагов выходят за пределы дольки и даже сегмента. Перифокальное воспаление преобладает над казеозными изменениями, которые могут быть незначительными. Такой очаг называют очагом- инфильтратом Ассманна — Редекера (по имени ученых, впервые описавших его рентгенологическую картину). Неспецифическое перифокальное воспаление может рассасываться, и тогда в период заживления остаются только один или два нерассосавшихся небольших казеозных фокуса, которые в дальнейшем инкапсулируются, и заболевание снова приобретает характер фиброзно-очагового туберкулеза. В тех случаях, когда перифокальное воспаление охватывает всю долю, говорят о лобите как об острой форме инфильтративного туберкулеза.
|
Рис. 275. Туберкулема легкого. |
Рис. 276. Острый кавернозный туберкулез легких.
Туберкулема — форма- вторичного туберкулеза, возникающая как своеобразная фаза эволюции инфильтративного туберкулеза, когда перифокальное воспаление рассасывается и остается очаг творожистого некроза, окруженный капсулой (рис. 275). Туберкулема достигает 2—5 см в диаметре, расположена в I или II сегменте, чаще справа. Нередко при рентгенологическом обследовании вследствие довольно хорошо очерченных границ ее ошибочно принимают за периферический рак легкого.
Казеозная пневмония обычно наблюдается при прогрессировании инфильтративного туберкулеза, в результате чего казеозные изменения начинают преобладать над перифокальными. Образуются ацинозные, лобулярные, сегментарные казеозно-пневмонические очаги, которые при слиянии могут занимать более крупные участки легких и даже всю долю. Лобарный характер имеет казеозная пневмония, развившаяся на фоне лобита. Казеозная пневмония наблюдается обычно у ослабленных больных и всегда на фоне более старых изменений (фиброзно-очагового, инфильтративно-пневмонического туберкулеза или туберкулемы). Она нередко возникает в терминальном периоде любой формы туберкулеза, чему способствует ослабление защитных сил организма. Легкое при казеозной пневмонии увеличено, плотное, на разрезе желтой окраски, на плевре фибринозные наложения. В настоящее время казеозная пневмония встречается редко.
Острый кавернозный туберкулез — форма вторичного туберкулеза, для которой характерно быстрое образование полости распада, а затем каверны на месте очага-инфильтрата или туберкулемы (рис. 276). Полость распада возникает в результате гнойного расплавления и разжижения казеозных масс, которые с микобактериями выделяются вместе с мокротой. Это создает боль-
I
Рис. 277. Фиброзно-кавернозный туберкулез
легких. ' -»•
шую опасность бронхогенного обсеменения легких, а также выделения микобактерий в окружающую среду. Образующаяся при этом каверна локализуется обычно в I или II сегменте (на месте очагов, из которых она развилась), имеет овальную или округлую форму, диаметром 2—5 см, сообщается с просветом сегментарного бронха. Стенка каверны неоднородна: внутренний слой ее состоит из казеозных масс, наружный — из уплотненной в результате воспаления легочной ткани (см. рис. 276).
Фиброзно-кавернозный туберкулез (рис. 277), или хроническая легочная чахотка, возникает из острого кавернозного туберкулеза в тех случаях, когда процесс принимает хроническое течение. Стенка каверны плотная и имеет три слоя: внутренний — пиогенный (некротический), богатый распадающимися лейкоцитами; средний — слой туберкулезной грануляционной ткани; наружный — соединительнотканный, причем среди прослоек соединительной ткани видны участки ателектазов легкого. Внутренняя поверхность неровная, с пересекающими полость каверны балками; каждая балка представляет собой обли- терированный бронх или тромбированный сосуд. Изменения более выражены в одном, чаще в правом, легком. В I и II сегментах изменения более старые, плевра утолщена. Каверна занимает один или оба сегмента. Вокруг нее определяются разнообразные очаги (в зависимости от типа тканевой реакции), бронхоэктазы. Процесс постепенно распространяется в апико-каудальном направлении, спускается с верхних сегментов на нижние как контактным путем, так и по бронхам, занимая все новые участки легкого. Поэтому наиболее старые изменения при фиброзно-кавернозном туберкулезе наблюдаются в верхних отделах легких, а наиболее свежие — в нижних. С течением времени процесс переходит по бронхам на противоположное легкое. Раньше всего бронхогенные метастатические очаги в нем возникают в III сегменте, где появляются ацинозные и лобулярные туберкулезные очаги. При их распаде возможны образование каверн и дальнейшее бронхогенное распространение процесса.
Цирротический туберкулез рассматривается как вариант развития фиброзно-кавернозного туберкулеза, когда в пораженных легкйх вокруг каверн происходит мощное развитие соединительной ткани, на месте зажившей каверны образуется линейный рубец, появляются плевральные сращения, легкие деформируются, становятся плотными и малоподвижными, появляются многочисленные бронхоэктазы.
Рис. 278. Патоморфоз туберкулеза. Очищенная каверна, превратившаяся в кисту (препарат И. П. Соловьевой).
При вторичном легочном туберкулезе в силу того, что инфекция распространяется, как правило, интраканаликулярным (бронхиальное дерево, желудочно-кишеч- ный тракт) или контактным путем, может развиваться специфическое поражение бронхов, трахеи, гортани, полости рта, кишечника. Гематогенное распространение отмечается редко, оно возможно в терминальном периоде болезни при снижении защитных сил организма. В этих случаях находят туберкулезный менингит, органные внелегочные и другие поражения.
Осложнения туберкулеза многообразны и упоминались при описании отдельных его форм. При первичном туберкулезе могут развиться туберкулезный менингит, плеврит, перикардит, перитонит. При костном туберкулезе наблюдаются секвестры, деформации, поражение мягких тканей, абсцессы и свищи. При вторичном туберкулезе наибольшее число осложнений связано с каверной: кровотечения, прорыв содержимого каверны в плевральную полость, что приводит к пневмотораксу и гнойному плевриту (эмпиема плевры). В связи с длительным течением заболевания любая форма туберкулеза может осложниться амилоидозом (особенно часто он наблюдается при фиброзно-кавернозном.туберкулезе).
Причина смерти больных легочным туберкулезом в настоящее время заключается в легочно-сердечной недостаточности, кровотечениях, амилоидозе и осложнениях послеоперационного периода у больных с тяжелым кавернозным процессом.
Патоморфоз туберкулеза
За последние годы клиническая и морфологическая картина туберкулеза в экономически развитых странах значительно изменилась. Изменения обусловлены главным образом социальным прогрессом, достижениями лекарственной и антибактериальной терапии и рассматриваются как естественный и индуцированный патоморфоз. Наблюдается резкое снижение и практически исчезновение прогрессирующих форм заболевания: первичного туберкулеза, гематогенного туберкулеза, казеозной пневмонии. К числу общих для всех клиникоанатомических форм признаков современного туберкулеза относят уменьшение специфических экссудативных изменений (рис. 278) и генерализации процесса, усиление неспецифического компонента туберкулезного воспаления и фибропластической реакции.
Сифилис (syphilis, по имени пастуха Сифилиуса, героя поэмы врача Дж. Фракасторо; вероятно, от греч. sys — свинья + philos — друг), или люэс — хроническое инфекционное венерическое заболевание, характеризующееся поражением кожи, слизистых оболочек, внутренних органов, костей, нервной системы с последовательной сменой стадий (периодов) болезни.
Этиология и патогенез. Возбудитель заболевания — бледная трепонема (Treponema pallidum), открыта в 1905 г. Ф. Шаудином и Э. Гоффманом. Трепонема — анаэроб, занимает среднее положение между бактериями и простейшими; существуют и L-формы, с которыми связывают серорезистентность у ряда больных. Проникновение возбудителя в организм происходит через поврежденный эпидермис или эпителий слизистой оболочки. Заражение осуществляется половым, реже — внеполовым путем (бытовой или профессиональный сифилис). Это так называемый приобретенный сифилис. Кроме того, выделяют врожденный сифилис, возникающий при внутриутробном заражении плода. Развитию морфологических и клинических проявлений приобретенного сифилиса предшествует инкубационный период, продолжающийся в среднем 3 нед. Трепонема быстро внедряется в лимфатические сосуды, регионарные (паховые при половом заражении) лимфатические узлы, а затем попадает в ток крови и распространяется по организму. Все тканевые изменения, развивающиеся при сифилисе, по существу определяются измененной реактивностью организма. Они отражают 3 периода сифилиса — первичный, вторичный и третичный (гуммозный). Первичный период сифилиса возникает на фоне нарастающей сенсибилизации, вторичный период соответствует проявлениям гиперергии (реакции гиперчувствительности немедленного типа) и протекает с явлениями генерализации инфекции, третичный период развивается на фоне становления иммунитета и проявлений гиперчувствительности замедленного типа; поражения при нем носят локальный характер.
Патологическая анатомия. Изменения при сифилисе отличаются большим разнообразием и зависят от периода болезни.
Первичный период сифилиса характеризуется образованием во входных воротах инфекции затвердения, на месте которого вскоре появляется безболезненная округлая язва с гладким лакированным дном и ровными, хрящевидной консистенции, краями. Так образуется первичный сифилитический аффект — твердый шанкр, или твердая язва (ulcus durum). Локализация первичного аффекта при половом заражении — половые органы (головка полового члена, малые и большие срамные губы), при внеполовом — слизистая оболочка полости рта, пальцы рук (у акушеров, патологоанатомов). Очень быстро в процесс вовлекаются отводящие лимфатические сосуды и регионарные лимфатические узлы, которые увеличиваются, становятся плотными и в сочетании с первичным аффектом образуют первичный сифилитический комплекс. В твердом шанкре воспалительный инфильтрат по краям язвы и в области дна состоит из лимфоидных и плазматических клеток с примесью небольшого числа нейтрофилов и эпителиоидных клеток. Между клетками обнаруживается большое число трепонем. Инфильтрат располагается главным образом вокруг мелких сосудов, в которых наблюдается пролиферация эндотелия, вплоть до полного закрытия просвета. Среди клеток появляются прослойки зрелой соединительной ткани, происходит рубцевание и через 2—3 мес на месте первичного аффекта образуется небольшой, лишенный пигмента рубчик. В регионарных лимфатических узлах находят гиперплазию фолликулов, десквамацию и пролиферацию эндотелия синусов и сосудов; происходит склероз лимфатического узла.
Вторичный период сифилиса (период гиперергии и генерализации) наступает приблизительно через 6—10 нед после заражения и характеризуется
18 Струков А. И., Серов В. В.
появлением сифилидов — множественных воспалительных очагов на коже и слизистых оболочках. В зависимости от интенсивности воспаления и преобладания экссудативных или некробиотических процессов различают несколько разновидностей сифилидов: розеолы, папулы и пустулы. Общими для всех сифилидов являются очаговый отек кожи и слизистых оболочек, разрыхление эпителиального покрова, гиперемия сосудов, воспалительная инфильтрация вокруг них, некроз стенок. Сифилиды богаты трепонемами, которые при изъязвлении папул или пустул могут попадать во внешнюю среду, поэтому вторичный период очень заразен. В увеличенных лимфатических узлах отмечаются отек, гиперплазия, очаги некроза, скопления трепонем. После заживления сифилидов (через 3—6 нед от начала высыпаний) остаются небольшие беспигментные рубчики, иногда исчезающие.
Третичный период наступает через 3—6 лет после заражения, проявляется в виде хронического диффузного интерстициального воспаления и образования гумм.
Хроническое диффузное интерстициальное воспаление отмечается в печени, легких, стенке аорты, ткани яичек. По ходу сосудов наблюдаются клеточные инфильтраты, состоящие главным образом из лимфоидных и плазматических клеток, наблюдаются продуктивный эндартериит и лимфангит. В дальнейшем в пораженных органах развивается сифилитический цирроз, который особенно ярко выражен в печени, которая становится дольчатой, бугристой.
Гумма — очаг сифилитического продуктивно-некротического воспаления (см. Воспаление), сифилитическая гранулема (см. рис. 73). Гуммы могут быть одиночными (солитарные) и множественными. Чаще всего они встречаются в печени, коже, мягких тканях. С течением времени некротические массы гуммы подвергаются рубцеванию, иногда обызвествляются.
Висцеральный сифилис
При висцеральном сифилисе поражаются внутренние органы, чаще в третичный период заболевания. Могут вовлекаться в процесс многие органы (сердце и сосуды, органы пищеварения, дыхания, молочные железы, нервная система и др.), но наибольшее значение в клинике висцерального сифилиса имеет поражение сердечно-сосудистой системы; велико также значение сифилиса центральной нервной системы (нейросифилис).
Поражение сердца при висцеральном сифилисе может проявляться в виде гуммозного и хронического межуточного миокардита и заканчивается развитием массивного кардиосклероза. Поражаются артерии разного калибра, возникает продуктивный артериит, заканчивающийся артериосклерозом. Чаще других артерий вовлекается аорта. Развивается сифилитический мезаортит (нередко через 15—20 лет после заражения), обычно у мужчин в возрасте 40—60 лет. Процесс локализуется в восходящей части и дуге аорты, чаще непосредственно над клапанами. На интиме аорты появляются белесоватые бугристости с рубцовыми втяжениями, придающими аорте вид шагреневой кожи (рис. 279). Если присоединяется атеросклероз, то картина специфических изменений затушевывается. В типичных случаях изменения резко обрываются в дуге или в нисходящей части аорты. Брюшная аорта поражается очень редко.
При сифилитическом мезаортите в стенке аорты обнаруживается воспалительный процесс, распространяющийся со стороны vasa vasorum и адвентиции на среднюю оболочку. Здесь имеются скопления лимфоидных, плазматических клеток, гигантских клеток типа Пирогова — Лангханса, фибробластов, иногда мелкие очажки некроза (см. рис. 279). Воспалительный инфильтрат’разрушает эластические волокна средней оболочки, в ней появляются поля соединительной ткани с обрывками эластических волокон. Прочность стенки аорты уменьшается,
|
Рис. 279. Сифилитический мезаортит. а — внешний вид аорты; б — микроскопическая картина. |
просвет ее расширяется — образуется сифилитическая аневризма аорты. Аневризма восходящей части и дуги аорты, увеличиваясь в вентральном направлении, может вызывать узуру грудины и прилежащих частей ребер, выпячиваться через кожу и перфорировать ее.
Со стенки аорты воспаление может перейти на аортальный клапан и его заслонки. Они становятся белесоватыми, деформируются вследствие грубого рубцевания, характерного для сифилиса, срастаются между собой, что приводит к сифилитическому аортальному пороку. Он нередко комбинируется с аневризмой восходящей части аорты. Возможны и другие осложнения сифилитического мезаортита. Нередко гуммозный инфильтрат переходит, на венечные артерии сердца. Вокруг их устьев возникает специфическое воспаление, происходит рубцевание, что приводит к сужению устьев венечных артерий и к коронарной недостаточности.
Нейросифилис представляет собой сифилитический процесс в нервной системе. Он может наблюдаться в любом периоде заболевания, но чаще в третичном. Различают гуммозную и простую формы сифилиса нервной системы, сосудистые поражения, прогрессивный паралич и спинную сухотку. Гуммы в головном мозге имеют характерное для них строение, размеры их различны — от про- совидного узелка до голубиного яйца. Иногда находят диффузные гуммозные разрастания с поражением ткани мозга и его оболочек. Простая форма сифилитического поражения выражается воспалительными лимфоцитарными инфильтратами как в ткани мозга, так и в его оболочках. Сосудистые поражения при нейросифилисе могут проявляться сифилитическим облите- рирующим эндартериитом и эндофлебитом. Вследствие циркуляторных нарушений в ткани головного и спинного мозга образуются очаги размягчения.
Прогрессивный паралич представляет собой позднее проявление сифилиса и характеризуется уменьшением массы головного мозга, истончением извилин, атрофией подкорковых узлов и мозжечка. Эпендима желудочков приобретает зернистый вид. При микроскопическом исследовании в ткани мозга обнаруживают воспалительные и дистрофические изменения, гибель нервных клеток, участки демиелинизации, нарушение архитектоники мозговой ткани. Отмечается пролиферация глии, причем клетки микроглии представлены палочковидными формами. В мягкой оболочке головного и спинного мозга также находят воспалительные изменения. В спинном мозге поражаются задние, реже — боковые столбы.
Спинная сухотка (tabes dorsalis) — позднее проявление сифилиса, при котором поражается спинной мозг. На поперечных срезах его задние столбы выглядят истонченными и имеют серую окраску. Обычно дистрофический процесс начинается в верхнепоясничном отделе спинного мозга и касается вначале клиновидных пучков (пучки Бурдаха), а в дальнейшем распространяется на задние столбы; задние корешки спинного мозга истончаются. В задних столбах миелиновые оболочки распадаются, высвобождаются нейтральные жиры, которые поглощаются глиозными элементами, макрофагами и транспортируются в адвентициальные сосудистые пространства.
В мягкой мозговой оболочке спинного мозга находят воспалительные изменения. В участках воспаления и в веществе спинного мозга находят бледные трепонемы.
Врожденный сифилис
Врожденный сифилис развивается при внутриутробном заражении плода через плаценту от больной сифилисом матери. Этот вид сифилиса подразделяют на 3 формы: 1) сифилис мертворожденных недоношенных плодов; 2) ранний врожденный сифилис новорожденных и грудных детей; 3) поздний врожденный сифилис детей дошкольного и школьного возраста, а также взрослых. Тканевые изменения при врожденном сифилисе разнообразны. Одни из них вызываются самой трепонемой, другие являются результатом задержки или нарушения развития (дисплазии) органов под влиянием возбудителя сифилиса.
При сифилисе мертворожденных недоношенных плодов смерть плода обычно наступает между VI и VII лунным месяцем в утробе матери. Это приводит к преждевременным родам мацерированным плодом. Причиной смерти является токсическое действие трепонемы.
Ранний врожденный сифилис проявляется чаще всего на протяжении первых двух месяцев жизни. При нем поражаются почки, легкие, печень, кости, ЦНС. В коже появляются сифилиды папулезного и пустулезного характера. В л е г к и х развивается интерстициальная сифилитическая пневмония, ведущая к уплотнению ткани легкого с развитием в нем склеротических изменений. На разрезе легкие принимают белесоватый вид, что дало повод Р. Вирхову назвать этот процесс белой пневмонией. Поражение печени имеет характер интерстициального гепатита (рис. 280) с гибелью гепатоцитов, межуточной круглоклеточной инфильтрацией, образованием милиарных гумм и склерозом. На разрезе она приобретает коричневатый цвет («кремневая печень»). В к о с т я х нарушается процесс предварительного обызвествления эпифизарного хряща и новообразования костной ткани; он сочетается с воспалительными изменениями в прилежащих к эпифизу отделах кости и сифилитическим эндопериваскулитом. Этот процесс развивается на границе диафиза и нижнего эпифиза бедра, в ребрах и грудине и носит название сифилитического остеохондрита. Границы кости и хряща имеют вид не ровной, а зазубренной линии. В ЦНС возникают сосудистые воспалительные изменения, поражение как вещества мозга, так и мозговых оболочек — сифилитический энцефалит и менингит. При раннем врожденном сифилисе к описанным выше изменениям органов может присоединяться высыпание мелких очажков, состоящих из подвергшейся некрозу ткани органа и рас-
|
Рис. 280. Печень при врожденном сифилисе (препарат А. В. Цинзерлинга). а — скопления трепонем (импрегнация серебром по Левадити); б -- интерстициальный гепатит, склероз (портальный) печени. |
падающихся лейкоцитов; эти очажки, содержащие много трепонем, называют милиарными гуммами.
Поздний врожденный сифилис характеризуется деформацией зубов, в основе которой лежат гипоплазия эмали и образование полулунной выемки на обоих верхних центральных резцах или же на одном из них с последующим искривлением. Зубы становятся бочкообразными: на уровне шейки зуб шире, чем на свободном крае; размеры зубов уменьшены — зубы Гетчинсона. Развиваются паренхиматозный кератит, глухота, которые в сочетании с измененными зубами составляют так называемую триаду Гетчинсона, характерную для позднего врожденного сифилиса. Изменения в органах сходны с проявлениями приобретенного сифилиса третичного периода. Отличия касаются вилочковой железы, в которой могут встречаться полости, наполненные серозной жидкостью с примесью нейтрофилов и лимфоцитов. Полости окружены валом из эпителио- идных клеток и носят название абсцессов Дюбуа.
Плацента при сифилисе роженицы изменена: ее масса увеличена (до 2250 г вместо 600 г), цвет желтовато-серый, консистенция кожистая. В ней обнаруживаются отек, клеточная инфильтрация, резкая гиперплазия ворсин, иногда в них образуются обсцессы; в стенках сосудов отмечаются воспалительные изменения.
СЕПСИС
Сепсис (от греч. sepsis — гниение) — общее инфекционное заболевание, возникающее в связи с существованием в организме очага инфекции и имеющее ряд отличий от других инфекционных болезней. Сепсис отличают этиологические, эпидемиологические, клинические, иммунологические и патологоанатомические особенности.'
Этиологические особенности сепсиса заключаются в том, что его могут вызывать самые разнообразные возбудители: стафилококк, стрептококк, пневмококк, менингококк, синегнойная палочка, микобактерия туберкулеза, брюшнотифозная палочка, грибы и другие инфекты (кроме вирусов). Таким образом, сепсис полиэтиологичен.
Вэпидемиологическом отношений сепсис не является заразной болезнью, он не воспроизводится в эксперименте.
Клиническое своеобразие сепсиса как инфекции состоит в том, что независимо от характера возбудителя проявления болезни остаются трафаретными, они обусловлены генерализацией инфекции и неадекватной реакцией организма на инфект. В течении заболевания отсутствует цикличность, столь характерная для многих инфекционных заболеваний. Сепсис не имеет определенных сроков инкубации. Ему свойственны разные сроки течения — от нескольких дней до нескольких месяцев и даже лет, в связи с чем выделяют острейший, острый, подострый и хронический сепсис.
Иммунологическая особенность сепсиса состоит в том, что иммунитет при нем не вырабатывается, организм в условиях повышенной реактивной готовности реагирует на инфекционный возбудитель неадекватно, преобладают гиперергические реакции.
Патологоанатомические особенности сепсиса сводятся к тому, что местные и общие изменения при нем не имеют каких-либо специфических особенностей, тогда как при других инфекциях (сыпной и брюшной тифы, скарлатина, дизентерия и др.) эти изменения достаточно характерны.
Сепсис является одной из наиболее тяжелых и довольно частых инфекций. При нем отмечается высокая летальность. В последнее десятилетие заболевания сепсисом участились, что связывают с появлением устойчивых к антибиотикам штаммов бактерий и аутоинфекций в результате применения цитостатиче- ских препаратов, ведущих к недостаточности иммунной системы.
Патогенез. Для возникновения заболевания необходима бактериемия, что, однако, является только одной из предпосылок для развития сепсиса. Бактериемия наблюдается при ряде болезней (например, при брюшном тифе, туберкулезе и др.), но не ведет к развитию сепсиса. До недавнего времени считалось, что сепсис является выражением особого вида реакции организма на микроб, а не каких-то особых свойств инфекта, поэтому-то он и представляет собой не инфекцию в этиологическом смысле, а определенную форму развития в организме разных инфекций. В настоящее время эта реактологическая теория патогенеза сепсиса [Абрикосов А. И., 1944; Давыдовский И. В., 1956], согласно которой ведущая роль в его развитии принадлежит состоянию организма, а не микробу, встречает возражения. Доказано, что при сепсисе велика роль не только меняющейся реактивности макроорганизма, но и самого инфекта. Сепсис рассматривается как особая форма взаимодействия макро- и микроорганизма, при этом воздействию инфекта и реакции на него организма придается равное значение. Гиперергическая реакция организма на инфект и отсутствие иммунитета объясняют генерализацию инфекции, ациклическое течение сепсиса, преобладание реакций общего плана и утрату способности локализовать инфекцию.
Патологическая анатомия. При сепсисе различают местные и общие изменения. Местные изменения развиваются в очаге внедрения инфекции (входные ворота) или в отдалении от него. Образуется септический очаг, который представляет собой фокус гнойного воспаления (в некоторых случаях септический очаг отсутствует). Из септического очага инфекция быстро распространяется по лимфатическим и кровеносным сосудам. Распространение инфекции по лимфатической системе ведет к развитию лимфангита, лимфотромбоза и лимфаденита, а распространение ее по кровеносной- системе (по венам) — к развитию флебита и тромбофлебита. Не-
Рис. 281. Сепсис. Межуточный экссудативный миокардит.
Рис. 282. Острый септический полипоз- но-язвенный эндокардит.
редко возникает гнойный тромбофлебит, что ведет к расплавлению тромбов и тромбобактериальной эмболии.
Общие изменения при сепсисе имеют характер дистрофических, воспалительных и гиперпластических. Дистрофические изменения развиваются в паренхиматозных органах (печень, почки, миокард, мышцы, ЦНС) и проявляются различными видами дистрофии и некробиозом, которые нередко завершаются некрозом.
Воспалительные изменения представлены межуточными процессами (межуточный септический нефрит, гепатит, миокардит — рис. 281). На клапанах сердца может возникать острый полипозно-язвенный эндокардит (рис. 282) с расплавлением ткани и отрывом клапанов. Воспалительные изменения возникают в сосудах (васкулиты), что обусловливает появление множественных геморрагий. Однако геморрагический синдром связан при сепсисе не только с васкули- тами, но и с интоксикацией, повышенной сосудисто-тканевой проницаемостью, анемией и т. д.
Гиперпластические процессы при сепсисе наблюдаются главным образом в кроветворной и лимфатической (иммунокомпетентной) тканях. Происходит гиперплазия костного мозга плоских костей. Желтый костный мозг трубчатых костей становится красным, в крови увеличивается количество лейкоцитов, иногда появляются молодые формы лейкоцитов, развивается так называемая лейке- моидная реакция. Гиперплазия лимфатической ткани приводит к увеличению размеров лимфатических узлов, селезенки, которая становится не только резко увеличенной, но и дряблой, на разрезе имеет красный цвет и дает обильный соскоб пульпы (септическая селезенка). Гиперпластичекие процессы в гистио- цитарно-макрофагальной системе объясняют увеличение печени. В связи с гемолитическим действием некоторых бактериальных токсинов при сепсисе может возникнуть гемолитическая желтуха.
Классификация. При классификации сепсиса необходимо учитывать ряд признаков: 1) этиологический; 2) характер входных ворот инфекции (локализация септического очага); 3) клинико-морфологические.
По этиологическому признаку выделяют следующие виды сепсиса: стрептококковый, стафилококковый, пневмококковый, гонококковый, синегнойный, колибациллярный, брюшнотифозный, сибиреязвенный, туберкулезный, сифилитический, грибковый и др. Особенно большое значение в развитии сепсиса имеют стафилококк и синегнойная палочка, а также ассоциация этих микробов. Это связано с широким и недостаточно рациональным применением в клинике антибиотиков, причем в больших дозах, а также цитостатических препаратов.
В зависимости от характера входных ворот инфекции (локализации септического очага) различают терапевтический (параинфекционный), тонзиллогенный, хирургический, маточный, отогенный, одонтогенный, пупочный, криптогенный сепсис. Криптогенным (от греч. kryptos — тайный, скрытый) называют сепсис при отсутствии септического очага. Следует иметь в виду, что септический очаг не всегда локализуется в воротах инфекции и может находиться в отдалении от них (например, случаи сепсиса, развивающегося из абсцессов печени после бывшего ранее гнойного аппендицита или язвенного колита).
По клинико-морфологическим признакам выделяют 4 клинико-анатомические формы сепсиса: септицемию, септикопиемию, септический (бактериальный) эндокардит и хрониосепсис.
Септицемия
Септицемия — форма сепсиса, для которой характерны выраженный токсикоз (высокая температура, затемненное сознание), повышенная реактивность организма (гиперергия), отсутствие гнойных метастазов и быстрое течение. Развитие септицемии часто связано со стрептококком.
При вскрытии умерших от септицемии септический очаг, как правило, отсутствует или выражен слабо (входные ворота инфекции не обнаруживаются). Кожа и склеры нередко желтушны (гемолитическая желтуха), отчетливо выражены признаки геморрагического синдрома в виде петехиальной сыпи на коже, кровоизлияний в серозных и слизистых оболочках, во внутренних органах. Характерна гиперплазия лимфоидной и кроветворной тканей. В связи с этим резко увеличиваются селезенка, которая дает обильный соскоб пульпы (септическая селезенка), и лимфатические узлы. В селезенке и лимфатических узлах находят не только пролиферацию лимфоидных и ретикулярных клеток, но и скопления зрелых и незрелых форм клеток гемопоэза. В костном мозге плоских костей и диафизах трубчатых костей отмечается усиленное кроветворение с образованием большого числа юных форм. Появляются также очаги внекостно- мозгового кроветворения. В паренхиматозных органах — сердце, печени, почках — развивается межуточное воспаление (см. рис. 281). Строма этих органов отечна и инфильтрирована нейтрофилами, лимфоцитами, гистиоцитами. Для септицемии характерны повышение сосудисто-тканевой проницаемости, развитие фибриноидных изменений стенок сосудов, аллергических васкулитов, с чем в значительной мере связаны проявления геморрагического синдрома.
Рис. 283. Тромбобактериальный эмбол в ветви легочной артерии при септикопиемии (препарат А. В. Цинзерлинга).
Септикопиемия
Септикопиемия — форма сепсиса, при котором ведущими являются гнойные процессы в воротах инфекции и бактериальная эмболия («метастазирова- ние гноя») с образованием гнойников во многих органах и тканях; в отличие от септицемии признаки гиперергии проявляются весьма умеренно, поэтому заболевание не имеет бурного течения. Главная роль в развитии септикопиемии принадлежит стафилококку и синегнойной палочке.
При вскрытии умерших от септикопиемии, как правило, находят септический очаг,, обычно расположенный в воротах инфекции, с гнойным лимфангитом и лимфаденитом, причем ткань лимфатического узла нередко подвергается гнойному расплавлению. В области септического очага обнаруживается также гнойный тромбофлебит, который является источником тромбобактериальной эмболии. В связи с тем что источники последней появляются чаще в венах большого круга кровообращения, первые метастатические гнойники появляются в легких (рис. 283). Затем при вовлечении в процесс легочных вен (тромбофлебит легочных вен) гнойники появляются в органах системы большого круга кровообращения—в печени (абсцессы печени), почках (гнойничковый нефрит), подкожной клетчатке, костном мозге (гнойный остеомиелит), в синовиальных оболочках (гнойный артрит), клапанах сердца (острый септический полипозно-язвенный эндокардит, см. рис. 282). Гнойники могут распространяться на соседние ткани. Например, при абсцессе легкого развиваются гнойный плеврит и перикардит, при метастатическом абсцессе печени — гнойный перитонит; гнойники почки осложняются пери- и паранефритом, гнойники кожи — флегмоной и т. д. Гиперпластические процессы в лимфатической (иммунокомпетентной) и кроветворной тканях выражены слабее, чем при септицемии. Поэтому лимфатические узлы резко не увеличиваются, однако селезенка может быть типично септической, причем в пульпе ее обнаружива-
ется большое число лейкоцитов (септический лейкоцитоз селезенки). В костном мозге омоложение его клеточного состава встречается редко. Межуточные воспалительные реакции в паренхиматозных органах весьма умеренны или отсутствуют.
Септический (бактериальный) эндокардит
Септический (бактериальный) эндокардит — особая форма сепсиса, для которой характерно септическое поражение клапанов сердца.
При септическом эндокардите выражена гиперергия, в связи с чем его можно рассматривать как бактериальную септицемию. Поскольку септический очаг находится на клапанах сердца, гиперергическому повреждению подвергается прежде всего сердечно-сосудистая система, что определяет своеобразие клинических и патологоанатомических проявлений этого заболевания.
Этиология и патогенез. В настоящее время наиболее частыми возбудителями бактериального эндокардита стали белый и золотистый стафилококк, зеленящий стрептококк (преимущественно L-формы и мутанты), энтерококк. Возросло значение грамотрицательных бактерий — кишечной и синегнойной палочек, клебсиеллы, протея, а также патогенных грибов. Взгляды на патогенез бактериального эндокардита за последние 40 лет подверглись значительной эволюции. Еще в 1942 г. А. И. Абрикосов считал эндокардит (sepsis lenta) гиперерги- ческой формой сепсиса. Вскоре на смену этому взгляду пришел диаметрально противоположный: большинство исследователей стали рассматривать септический эндокардит как проявление гиперергии, как септицемию с септическим очагом на клапанах сердца. В настоящее время характер гиперергии расшифрован. Показано, что в ее основе лежат реакции гиперчувствительности, обусловленные воздействием циркулирующих в крови токсических иммунных комплексов, которые содержат антиген возбудителя. С циркулирующими иммунными комплексами связывают многие проявления септического эндокардита: генерализованные васкулиты, резкое повышение сосудистой проницаемости, тромбоэмболический синдром, клеточные реакции стромы и др.
Классификация. Септический (бактериальный) эндокардит разделяют по характеру течения и наличию или отсутствию фонового заболевания.
Исходя из характера течения заболевания выделяют острый, под- острый и затяжной (хронический) септический эндокардит. Продолжительность острого септического эндокардита составляет около 2 нед, подострого — до 3 мес, затяжного — многие месяцы и годы.
В настоящее время преобладают подострые и затяжные ф-орий, острые почти исчезли.
В зависимости от наличия или отсутствия фонового заболевания септический эндокардит (особенно подострый и затяжной) делят на два вида: 1) развивающийся на измененных (порочных) клапанах — вторичный септический эндокардит; 2) возникающий на интактных клапанах — первичный септический эндокардит, описанный в 1949 г. Б. А. Черногубовым (болезнь Черногубова). Вторичный септический эндокардит, по данным вскрытий, наблюдается в 70—80% случаев и преимущественно на фоне ревматического порока сердца; редко он развивается на фоне атеросклеротического, сифилитического или врожденного (тетрада Фалло, сохранившийся артериальный проток и др.) порока. Первичный септический эндокардит отмечают в 20—30% случаев, причем в последнее десятилетие развитие его резко возросло.
Патологическая анатомия. Достаточно характерна и проявляется преимущественно изменениями в сердце, сосудах, селезенке и почках, а также рядом так называемых периферических признаков. Эти изменения сочетаются с тромбоэмболиями, инфарктами и множественными геморрагиями.
Рис. 284. Хронический по- липозно-язвенный эндокардит.
Основные изменения касаются клапанов сердца. Преобладает изолированный эндокардит, который, по данным вскрытий, встречается в 60—75% случаев. В 50% случаев поражаются только аортальные клапаны, в 10—15% — митральный клапан, в 25—30% — аортальный и митральный клапаны, в 5% — другие клапаны. Следовательно, септический эндокардит очень часто (в 75— 80%) развивается на аортальных клапанах. Как на склерозированных, так и на несклерозированных клапанах возникает полипозно-язвенный эндокардит (рис. 284). При этом обычно на склерозированных клапанах появляются обширные тромботические наложения в виде полипов, которые легко крошатся и рано пропитываются известью, что весьма характерно для этого заболевания. После удаления этих наложений обнаруживаются язвенные дефекты в склерозированных и деформированных створках клапанов, иногда поверхностные, иногда с нарушением целости клапана, образованием острых аневризм створок или массивным их разрушением. Тромботические наложения располагаются не только на створках, но и на пристеночном эндокарде, а при поражении аортальных клапанов распространяются на интиму аорты.
При микроскопическом исследовании удается установить, что процесс начинается с образования очагов некроза ткани клапана, вокруг которых наблюдается инфильтрация из лимфоидных клеток, гистиоцитов, многоядерных макрофагов, нейтрофилы отсутствуют или их очень мало. Среди клеток инфильтрата встречаются колонии бактерий. В участках некроза появляются массивные тромботические наложения, которые организуются. Разрастающаяся грануляционная ткань при созревании деформирует створки, что ведет к формированию порока сердца. Если эндокардит развился на порочных клапанах, то склероз их усиливается. В миокарде отмечается гипертрофия мышечных волокон, выраженность которой в стенках той или иной полости сердца зависит от характера порока. В межуточной ткани миокарда встречаются гистиолимфо- цитарные инфильтраты и узелки, напоминающие ашофф-талалаевские гранулемы. В сосудах миокарда обнаруживают плазматическое пропитывание и фибриноидный некроз стенок, эндо- и периваскулиты.
Всосудистой системе, особенно в микроциркуляторном русле, находят распространенные альтеративно-продуктивные изменения. Они представлены плазморрагией и фибриноидным некрозом стенок капилляров, артериол и вен, эндо- и периваскулитами. Воспалительные изменения в стенках артерий мелкого и среднего калибра приводят к развитию аневризм, разрыв которых может оказаться смертельным (например, кровоизлияние в ткань головного
Рис. 285. Инфаркт селезенки при хроническом септическом эндокардите.
 мозга). Преобладают явления повышенной сосудистой проницаемости, с которыми в значительной мере связано развитие геморрагического синдрома. Появляются множественные петехиальные кровоизлияния на коже, в серозных и слизистых оболочках, а также в конъюнктиве глаз.
мозга). Преобладают явления повышенной сосудистой проницаемости, с которыми в значительной мере связано развитие геморрагического синдрома. Появляются множественные петехиальные кровоизлияния на коже, в серозных и слизистых оболочках, а также в конъюнктиве глаз.
Селезенка в результате длительной гиперплазии пульпы, как правило, увеличена, с инфарктами различной давности (рис, 285). В почках развивается иммунокомплексный диффузный гломерулонефрит. Нередко наблюдаются инфаркты и рубцы после них. Во многих органах обнаруживают межуточные воспалительные процессы, васкулиты, кровоизлияния, инфаркты. В головном мозге, в частности, на почве сосудистых изменений (васкулиты, аневризмы) и тромбоэмболий возникают очаги размягчения и кровоизлияния. Среди так называемых периферических признаков септического эндокардита характерными считаются: I) петехиальные кровоизлияния в конъюнктиве глаз у внутреннего угла нижнего века (пятна Лукина—Либмана); 2) узелковые утолщения на ладонных поверхностях кистей (узелки Ослера); 3) утолщения ногтевых фаланг («барабанные палочки»); 4) очаги некроза в подкожной жировой клетчатке; 5) кровоизлияния в кожу и подкожную клетчатку (пятна Джейнуэя); 6) желтуха. В настоящее время из периферических признаков септического эндокардита постоянно встречаются лишь узелки Ослера.
Тромбоэмболические осложнения находят исключительно часто, так как источник тромбоэмболий — тромбоэндокардит — в подавляющем большинстве случаев локализуется в левом сердце. Тромбоэмболии нередко принимают распространенный характер и доминируют в клинической картине болезни. В этих случаях говорят о тромбоэмболическом синдроме. На почве эмболий могут развиваться инфаркты в легких, селезенке, почках, сетчатке глаза, некрозы кожи, гангрена конечностей, кишок, очаги размягчения в мозге. Несмотря на наличие в тромбоэмболах стрептококков, нагноение в тканях отсутствует, что свидетельствует о гиперергической реакции организма при септическом эндокардите.
Патоморфоз. За последние десятилетия произошли значительные изменения в клинической и морфологической картине ^патоморфоз) септического 'эндокардита. До применения антибиотиков септический эндокардит относился к числу крайне тяжелых болезней, неизбежно ведущих к смерти. Лечение массивными дозами антибиотиков приводит к ликвидации септического процесса на клапанах, ускоряет созревание грануляций в ткани створок клапанов и тем самым избавляет организм от септического очага, но способствует деформации клапанов, развитию или усилению предсуществовавшего порока сердца. Через несколько лет после начала лечения обычно появляются признаки сердечной декомпенсации, которые приводят к смерти. При вскрытии умерших от декомпенсации сердца после излечения от септического процесса находят чаще аортальный или аортально-митральный порок сердца с резко выраженной де^ формацией клапанов, перфорацией створок и заслонок и тяжелые дистрофиче
ские изменения миокарда. Патоморфоз септического эндокардита касается также его этиологии (преобладание стафилококка и грамотрицательных бактерий), структуры (учащение первичного септического эндокардита), клиники, морфологии, осложнений.
Хрониосепсис
Хрониосепсис характеризуется наличием длительно не заживающего септического очага и обширных нагноений. Такие септические очаги находят в кариозных зубах, миндалинах, однако чаще ими являются обширные нагноения, возникающие после ранений. Гной и продукты распада тканей всасываются, ведут к интоксикации, нарастающему истощению и развитию амилоидоза. В годы войны случаи хрониосепсиса наблюдались довольно часто. Существует мнение [Давыдовский И. В., 1944], что подобные состояния не являются сепсисом, а представляют собой гнойно-резорбтивную лихорадку, ведущую к травматическому истощению.
Изменения в органах и тканях при хрониосепсисе носят в основном атрофический характер. Выражены истощение, обезвоживание. Селезенка уменьшается. В печени, миокарде, поперечнополосатой мускулатуре обнаруживается бурая атрофия.
ГРИБКОВЫЕ ЗАБОЛЕВАНИЯ (МИКОЗЫ)
Микозы — большая группа заболеваний с разнообразными клинико-морфологическими проявлениями. При одних микозах происходит экзогенное заражение, при других — эндогенное, т. е. развивается аутоинфекция под влиянием тех или иных неблагоприятных факторов. В связи с этим целесообразно разделить все микозы на экзогенные и эндогенные. К экзогенным микозам относят трихофитию, паршу, актиномикоз, нокардиоз, кокцидиоидомикоз, риноспори- диоз и гистоплазмоз. При этих заболеваниях обнаружение в тканях гриба (мицелий, органы плодоношения, споры) позволяет ставить диагноз. В группу эндогенных микозов включают кандидозы, европейский бластомикоз, аспергил- лез, пенициллез, мукормикоз. Возбудители этих микозов часто находятся в качестве сапрофитов на слизистых оболочках здоровых людей, не вызывая изменений (миконосительство). Однако под влиянием неблагоприятных факторов возникает дисбактериоз и грибы проявляют патогенное действие. Отмечаемое за последнее десятилетие увеличение заболеваемости микозами происходит главным образом за счет форм, развивающихся на почве дисбактериоза при лечении иммунодепрессантами и цитостатическими препаратами.
Различают грибковые заболевания кожи — дерматомикозы и внутренних органов — висцеральные микозы.
ДЕРМАТОМИКОЗЫ
Дерматомикозы разделяют на три группы: эпидермомикозы, поверхностные и глубокие дерматомикозы.
Эпидермомикозы характеризуются поражением эпидермиса и вызываются эпидермофитами различных видов. Наиболее частыми формами этой группы микозов являются отрубевидный (разноцветный) лишай и эпидермофития. При поверхностных дерматомикозах основные изменения развиваются в эпидермисе, хотя дерма не остается интактной. Наибольшее практическое значение имеют трихофития и парша. Глубокие дерматомикозы характеризуются поражением главным образом собственно дермы, но страдает также и эпидермис.
ВИСЦЕРАЛЬНЫЕ МИКОЗЫ
Висцеральные микозы, т. е. грибковые поражения внутренних органов, весьма разнообразны. Чаще они вызываются дрожжевыми и дрожжеподобными плесневыми грибами, актиномицетами и др. Однако в редких случаях, например при трихофитии, парше, поражение внутренних органов могут вызвать некоторые поверхностные дерматофиты. Эти тяжелые формы заболевания, встречающиеся у ослабленных людей, сопровождаются кахексией и обычно заканчиваются смертью.
Классификация. По этиологическому принципу висцеральные микозы делят на 4 группы: 1) заболевания, вызываемые лучистыми грибами: актиномикоз, нокардиоз (стрептотрихоз); 2) заболевания, вызываемые дрожжеподобными и дрожжевыми грибами: кандидоз, бластомикозы; 3) заболевания, вызываемые плесневыми грибами: аспергиллез, пенициллез, мукормикоз; 4) заболевания, вызываемые другими грибами: кокцидиоидомикоз, риноспоридиоз, споротрихоз, гистоплазмоз.
Заболевания, вызываемые лучистыми грибами
Актиномикоз — висцеральный микоз, характеризующийся хроническим течением, образованием гнойников и гранулем. Вызывается анаэробным лучистым грибом Actinomyces Israeli, попадающим в организм чаще всего через пищеварительный тракт или дыхательные пути. Возбудитель находят в кариозных зубах, криптах миндалин у здоровых людей, поэтому считают, что эндогенный способ заражения является наиболее вероятным. Большое значение в развитии актиномикоза имеют травма и проникновение гриба с инородными тела'ми. Различают первичные (локальные) и вторичные проявления актиномикоза. Вторичный актиномикоз возникает при переходе процесса с соседнего органа, ткани или при распространении гриба гематогенным путем — генерализованный актиномикоз.
Патологическая анатомия. При попадании гриба в ткань вокруг него развиваются гиперемия, стаз, затем появляются усиленная эмиграция нейтрофилов и формирование небольшого гнойника. Вокруг него происходит пролиферация макрофагов, молодых соединительнотканных элементов, плазматических клеток, появляются ксантомные клетки, новообразованные сосуды. Образуется актиномикотическая гранулема. По соседству с ней образуются новые гранулемы, они сливаются. Так формируются иногда обширные очаги актиномикотического поражения (инфильтрации) ткани, в которых участки гнойного расплавления окружены созревающими грануляциями и зрелой соединительной тканью. Очаги актиномикоза плотны, на разрезе желто-зеленоватой окраски, множество мелких гнойничков придает ткани сотовидное строение. В гное видны белые крупинки — друзы актиномицета (рис. 286). Друзы состоят из многочисленных коротких палочковидных элементов гриба, прикрепленных одним концом к гомогенному центру,^.который представляет собой конгломерат из переплетающегося мицелия. Считают, что в образовании друз принимают участие преципитирую- щие белки тканей.
Заболевание течет длительно, причем распространение актиномикотического инфильтрата происходит по клетчатке и соединительнотканным прослойкам органов и тканей. Он всегда направляется к свободной поверхности органов или тканей, где открывается свищами. В одних случаях преобладает разрушение ткани с образованием крупных гнойников (деструктивная форма), в других разрастание соединительной ткани сочетается с деструктивными изменениями (деструктивно-пролиферативная форма). В зависимости от локализации актиномикоз делят на шейно-лицевой (наиболее частое проявление), актино-
Рис. 286. Актиномикоз. Друзы акти- номицета в гное.
микоз легких и органов грудной клетки, абдоминальный, костносуставной и мышечный, актино
микоз кожи, нервной системы и других органов.
Наиболее тяжелым осложнением актиномикоза является амилоидоз.
Заболевания, вызываемые дрожжеподобными и дрожжевыми грибами
Кандидоз (кандидамикоз, мо- нилиаз, оидиомикоз), или молочница,— одно из наиболее распространенных и частых проявлений висцеральных микозов. Вызывается дрожжеподобными грибами рода Candida, главным
образом Candida albicans. Эти грибы спор не образуют, размножаются почкованием, причем дрожжевые клетки располагаются в виде нитей псевдомицелия, хорошо выявляемых с помощью ШИК-реакции. Принято различать кандида- носительство и кандидоз как заболевание.
Кандидоз — один из ярких примеров аутоинфекции, возникающей под влиянием каких-либо факторов, чаще всего неправильного применения антибиотиков и кортикостероидов; при этом большое значение имеет повышенная чувствительность организма к продуктам жизнедеятельности гриба. Различают кандидоз первичный, наблюдающийся обычно у маленьких детей без провоцирующих факторов, ивторичный — после каких-либо воздействий на организм (вирусная инфекция).
Патологическая анатомия. Кандидоз встречается в виде локальной (например, кандидоз кожи, слизистых оболочек пищеварительного тракта, мочевых путей и почек, легких, раневых поверхностей и др.) и генерализованной форм.
При локальном кандидозе наиболее часто поражаются слизистые оболочки, покрытые многослойным плоским эпителием. Это объясняется известным тропизмом гриба к эпителию, богатому гликогеном, каковым и является многослойный плоский эпителий. В слизистой оболочке гриб растет поверхностно, при этом появляются буроватые наложения, состоящие из переплетающихся нитей псевдомицелия, слущенных клеток эпителия и нейтрофилов. При проникновении гриба в толщу слизистой оболочки появляются фокусы ее некроза. Некротические участки отграничиваются от здоровой ткани демаркационным валом нейтрофилов. Прорастание псевдомицелия в просвет сосуда обусловливает развитие метастазов. Во внутренних органах вокруг грибов появляется клеточный инфильтрат, также состоящий преимущественно из распадающихся нейтрофилов, как бы нанизанных на нити псевдомицелия. У ослабленных больных очажки имеют не гнойный, а некротический характер. При недостаточной сопротивляемости организма по периферии лейкоцитарного инфильтрата образуется вал из грануляционной ткани, в которой грибы обнаруживаются редко. Если заболевание растягивается во времени, преобладает продуктивная реакция, появляются гранулемы, состоящие главным образом из макрофагов, фибробластов и гигантских многоядерных клеток, содержащих в цитоплазме обрывки нитей и почкующиеся формы гриба.
Рис. 287. Кандидоз. Грибковый колит. Врастание гриба Candida в ткань фолликула толстой кишки.
При кандидозе пищеварительного тракта поражаются все его отделы. Кандидоз пищевода наиболее часто встречается в раннем детском возрасте. На слизистой оболочке пищевода образуются пленки, которые в ряде случаев почти полностью закрывают его просвет. Поражения желудка встречаются сравнительно редко. Однако грибы могут обнаруживаться при язвенной болезни в дне язвы и быть источником генерализованного кандидоза. Поражение кишечника (рис. 287) представлено язвами и псевдомембранозными наложениями.
Кандидоз мочевыводящих путей и почек возникает восходящим путем и не имеет каких-либо специфических черт. В корковом слое почек появляются мелкие гнойнички, очаги некроза или гранулемы, содержащие элементы гриба. Проникновение грибов в просвет канальцев может вести к появлению грибов в моче, что имеет диагностическое значение.
Кандидоз легких обычно сочетается с тяжелым и распространенным кан- дидозом пищеварительного тракта; реже он протекает изолированно. При остром течении заболевания появляются мелкие очажки фибринозного воспаления с некрозом в центре. В дальнейшем происходят нагноение этих очажков и образование полостей. При затянувшемся течении вокруг очажков некроза и пневмонии возникает продуктивная тканевая реакция, появляется грануляционная ткань, и процесс заканчивается фиброзом. Мелкие бронхи при кандидозе легких поражаются постоянно, в их просвете видны нити гриба и обильный лейкоцитарный экссудат. Грибы могут прорасти стенку бронха, что ведет в тяжелых случаях к ее некрозу. Поражение верхних дыхательных путей встречается сравнительно редко.
О генерализованном кандидозе говорят в тех случаях, когда грибы из первичных очаго^ попадают в кровяное русло, в результате чего в органах и тканях (головном мозге и его оболочках, сердце, легких, почках) появляются метастатические очаги. Речь идет о кандидозной септикопиемии (см. Сепсис).
Бластомикоз — группа заболеваний кожи и внутренних органов, вызываемых бластомицетами — дрожжеподобными грибами. Выделяют несколько видов бластомикоза, среди которых наибольшее значение имеет европейский бла- стомикоз Бруссе — Бушке (криптококкоз, торулез).
Заболевания, вызываемые плесневыми грибами
Аспергиллез — заболевание, встречающееся у человека, животных и птиц. Оно вызывается несколькими видами Aspergillus (чаще Aspergillus fumigatus), которые, являясь аэробами, широко распространены в природе и постоянно вегетируют в почве. Аспергиллез наблюдается обычно у лиц, которые подвергаются массивному воздействию продуктов, содержащих грибы. Так, аспергиллез легких особенно часто встречается у людей определенных профессий, например у вскармливающих голубей (изо рта человека непосредственно в клюв голубя), у чесальщиков волос. Чаще встречается аэрогенное заражение. Аспергиллез как аутоинфекция развивается у больных, получающих большие дозы антибиотиков, стероидные гормоны и цитостатические средства.
Патологическая анатомия. Наиболее характерен легочный аспергиллез — первый легочный микоз человека, который описали Слайтер (1847) и Р. Вирхов (1851). Различают 4 типа легочного аспергиллеза как самостоятельного заболевания: 1) негнойный легочный аспергиллез, при котором образуются серо-бурые плотные очаги с белесоватым центром, где среди инфильтрата определяются скопления гриба; 2) гнойный легочный аспергиллез, которому свойственно образование очагов некроза и нагноения; 3) аспергиллез-мицетома — своеобразная форма поражения, при которой имеется бронхоэктатическая полость или легочный абсцесс. Возбудитель растет по внутренней поверхности полости, образует толстые, сморщенные мембраны, которые слущиваются в просвет полости; 4) туберкулоидный легочный аспергиллез, характеризующийся появлением узелков, сходных с туберкулезными.
Аспергиллез нередко присоединяется к хроническим легочным заболеваниям: бронхиту, бронхоэктатической болезни, абсцессу, раку легкого, фибрознокавернозному туберкулезу. В этих случаях стенка бронха, каверны оказываются как бы выстланными тонким слоем плесени. В таких случаях можно говорить о сапрофитном существовании аспергиллеза на определенной патологической основе.
Заболевания, вызываемые другими грибами
Из других висцеральных микозов встречаются, но редко кокцидиоидоми- коз, гистоплазмоз, риноспоридиоз и споротрихоз.
БОЛЕЗНИ, ВЫЗЫВАЕМЫЕ ПРОСТЕЙШИМИ И ГЕЛЬМИНТАМИ
Болезни, вызываемые простейшими и гельминтами, называют инвазионными. Эта группа болезней велика и разнообразна. Наибольшее значение среди заболеваний, вызываемых простейшими, имеют малярия, амебиаз и балан- тидиаз, а среди заболеваний, вызываемых гельминтами,— эхинококкоз, цистицеркоз, описторхоз и шистосомоз.
МАЛЯРИЯ
Малярия (от лат. mala aria — плохой воздух) — острое или хроническое рецидивирующее инфекционное заболевание, имеющее различные клинические формы в зависимости от срока созревания возбудителя; характеризуется лихорадочными пароксизмами, гипохромной анемией, увеличением селезенки и печени.
Этиология и патогенез. Заболевание вызывается несколькими видами простейших рода Plasmodium (впервые плазмодий малярии был обнаружен в эритроцитах А. Лавераном в 1880 г.). Попав в кровь при укусе комара, плазмодии проделывают сложный цикл развития, паразитируют в эритроцитах человека, размножаясь бесполым путем, который называют шизогонией. Шизонты паразита накапливают в цитоплазме частицы темно-бурого пигмента — гемомеланина. При гемолизе паразиты и гемомеланин высвобождаются из эритроцита,
Рис. 288. Малярия. Зерна гемомеланина в макрофагах селезенки.
причем пигмент фагоцитируется клетками макрофагальной системы, а шизонты вновь внедряются в эритроциты. В связи с этим развиваются надпеченочная (гемолитическая) анемия, гемомеланоз и гемосидероз элементов ретикуло- эндотелиальной системы, завершающийся склерозом. В периоды гемолитических кризов появляются острые сосудистые расстройства (стаз, диапедезные кровоизлияния). В связи с персистирующей антигенемией при малярии в крови появляются токсические иммунные комплексы. С их воздействием связано поражение микроциркуляторного русла (повышение проницаемости, геморрагии), а также развитие гломерулонефрита.
Патологическая анатомия. В связи с существованием нескольких видов малярийного плазмодия, различающихся по срокам их созревания, выделяют трехдневную, четырехдневную и тропическую формы малярии.
При трехдневной малярии, наиболее частой, в связи с разрушением эритроцитов развивается анемия, тяжесть которой усугубляется свойством плазмодиев трехдневной малярии поселяться в молодых эритроцитах — ретикулоцитах [Войно-Ясенецкий М. В., 1950]. Высвобождающиеся при распаде эритроцитов продукты, особенно гемомеланин, захватываются клетками макрофагальной системы, что приводит к увеличению селезенки и печени, гиперплазии костного мозга. Органы, загруженные пигментом, приобретают темно-серую, а иногда черную окраску. Селезенка увеличивается особенно быстро, вначале в результате полнокровия, а затем — гиперплазии клеток, фагоцитирующих пигмент (рис. 288). Пульпа ее становится темной, почти черной. В острой стадии малярии селезенка мягкая, полнокровная, в хронической — плотная вследствие развивающегося склероза; масса ее достигает 3—5 кг (малярийная спленомегалия) . Печень — увеличена, полнокровна, на разрезе серо-черная. Отчетливо выражена гиперплазия звездчатых ретикулоэндотелиоцитов с отложением в их цитоплазме гемомеланина. При хронической малярии отмечаются огрубение стромы печени и разрастание в ней соединительной ткани. Костный мозг плоских и трубчатых костей имеет темно-серую окраску, отмечается гиперплазия его клеток и отложение в них пигмента. Встречаются участки аплазии костного мозга. Гемомеланоз органов гистиоцитарно-макрофагальной системы сочетается с их гемосидерозом. Развивается надпеченочная (гемолитическая) желтуха.
Патологическая анатомия четырехдневной малярии подобна таковой при трехдневной малярии.
При тропической малярии изменения, с одной стороны, имеют много общего с описанными при трехдневной форме, с другой — отличаются некоторыми особенностями. Они объясняются тем, что эритроциты, содержащие дозревающие шизонты тропической малярии, скапливаются в терминальных участках кровяного русла, что ведет к развитию паразитарных стазов. В местах скопления дозревающих шизонтов в период деления их на мерозоиты происходит фагоцитоз нейтрофилами и макрофагами как зараженных эритроцитов и незрелых шизонтов, так и продуктов распада и пигмента, появляющихся после деления плазмодиев [Войно-Ясенецкий М. В., 1950]. С паразитарными стазами связаны опасные для жизни изменения головного мозга, которые определяют развитие малярийной комы. Кора и другие участки серого вещества головного мозга имеют в таких случаях темную коричнево-серую (дымчатую) окраску. В белом веществе встречаются многочисленные точечные кровоизлияния, которые окружают сосуды, заполненные агглютинированными эритроцитами с паразитами в цитоплазме или гиалиновыми тромбами. Вокруг таких сосудов, помимо кровоизлияний, появляются очаги некроза мозговой ткани. На границе некроза и кровоизлияния через 2 сут от начала комы находят реактивное разрастание клеток глии, что ведет к формированию своеобразных узелков — так называемых гранулем Дюрка.
Осложнением острой малярии может быть гломерулонефрит, хронической — истощение, амилоидоз.
Смерть наблюдается обычно при тропической малярии, осложненной комой.
АМЕБИАЗ
Амебиаз, или амебная дизентерия,— хроническое протозойное заболевание, в основе которого лежит хронический рецидивирующий язвенный колит.
Этиология и патогенез. Амебиаз вызывается простейшим из класса корненожек— Entamoeba histolytica. Возбудитель открыт Ф. А. Лешом (1875) в испражнениях больных амебиазом. Заболевание встречается главным образом в странах с жарким климатом, а в СССР — республиках Средней Азии. Заражение происходит алиментарным путем инцистированными амебами, защищенными от действия пищеварительных соков особой оболочкой, которая расплавляется в слепой кишке, где и наблюдаются обычно наиболее выраженные морфологические изменения.
Гистологические свойства амебы объясняют глубокое ее проникновение в стенку кишки и образование незаживающих язв. У некоторых лиц отмечается носительство амеб в кишечнике.
Патологическая анатомия. Попадая в стенку толстой кишки, амеба и продукты ее жизнедеятельности вызывают отек и гистолиз, некроз слизистой оболочки, образование язв. Некротически-язвенные изменения наиболее часто и резко выражены в слепой кишке (хронический язвенный колит). Однако нередки случаи, когда язвы образуются на всем протяжении толстой кишки и даже в подвздошной кишке. При микроскопическом исследовании видно, что участки некроза слизистой оболочки несколько выбухают над ее поверхностью, они окрашены в грязно-серый или зеленоватый цвет. Зона некроза проникает глубоко в подслизистый и мышечный слои. При образовании язвы края ее становятся подрытыми и нависают над дном. По мере прогрессирования некроза размеры язвы увеличиваются. Амеб находят на границе между омертвевшими и сохранившимися тканями. Характерно, что клеточная реакция в стенке кишки выражена слабо. Однако по мере присоединения вторичной инфекции возникает инфильтрат из нейтрофилов, появляется гной. Иногда развиваются флегмонозная и гангренозная формы колита. Глубокие язвы заживают рубцом. Характерны рецидивы заболевания.
Регионарные лимфатические узлы несколько увеличены, но амебы в них не обнаруживаются; амебы обычно находят в кровеносных сосудах стенки кишки.
Осложнения амебиаза делят на кишечные и внекишечные. Из кишечных наиболее опасны прободение язвы, кровотечение, образование стенозирующих рубцов после заживления язв, развитие воспалительных инфильтратов вокруг пораженной кишки, которые нередко симулируют опухоль'. Из внекишеч- ных осложнений наиболее опасным является развитие абсцесса печени.
Балантидиаз — инфекционное протозойное заболевание, характеризующееся развитием хронического язвенного колита. Редко отмечается изолированное поражение червеобразного отростка.
Этиология и патогенез. Возбудителем балантидиаза является инфузория Balantidium coli, описанная Р. Мальмстеном в 1857 г. Основной источник инфекции — свиньи, а также больной балантидиазом человек. Передается инфекция через загрязненную воду и контактным путем. Наблюдается заболевание чаще среди людей, занимающихся свиноводством. Проникнув в организм через рот, балантидии накапливаются преимущественно в слепой кишке, реже — в нижнем отделе тонкой кишки. Размножаясь в просвете кишки, они могут не вызывать симптомов болезни, что рассматривается как носительство. При внедрении балантидий в слизистую оболочку кишки, чему способствует выделяемая ими гиалуронидаза, образуются характерные язвы.
Патологическая анатомия. Изменения при балантидиазе сходны с таковыми при амебиазе, однако при балантидиазе, который встречается значительно реже амебиаза, поражение кишки не столь резко выражено. Вначале наблюдается поражение поверхностных слоев слизистой оболочки с образованием эрозий. В дальнейшем, по мере проникновения балантидий в подслизистый слой, развиваются язвы, которые имеют разную величину и форму, края их подрыты, на дне видны серо-грязные остатки некротических масс. Балантидии обнаруживаются обычно по соседству с очагами некроза, а также в криптах и толще слизистой оболочки вдали от язв. Они могут проникать в мышечный слой, в просвет лимфатических и кровеносных сосудов. Местные клеточные реакции при балантидиазе выражены слабо, среди клеток инфильтрата преобладают эозинофилы.
Осложнения. Важнейшее из осложнений балантидиаза — прободение язвы с развитием перитонита. Присоединение к язвенному процессу вторичной инфекции может привести к септикопиемии.
эхинококкоз
Эхинококков (от греч. echinos — еж, kokkos — зерно) — гельминтоз из группы цестодозов, характеризующийся образованием эхинококковых кист в различных органах.
Этиология, эпидемиология и патогенез. Наибольшее значение в патологии человека и животных имеют Echinococcus granulosus, вызывающий гидатидоз- ную форму эхинококкоза, и Echinococcus multilocularis, вызывающий альвеолярную форму эхинококкоза, или альвеококкоз. Гидатидозный эхинококкоз встречается чаще, чем альвеококкоз.
В развитии гидатидозного эхинококкоза у человека большая роль принадлежит облигатному хозяину половозрелого ленточного червя: в природе — плотоядным животным (волки, шакалы и др.), в культурных очагах — собаке. У них паразит обитает в кишечнике. Личинка альвеококка, отличающаяся от личинки гидатидозного эхинококка, обнаруживается у грызунов и человека. Охота и скотоводство на пастбищах, загрязненных фекалиями зараженных хищников, приводят к заражению скота (коровы, олени и др.), поедающего загрязненную траву, и собак, которым скармливают внутренности убитых диких животных. Это обусловливает появление смешанных очагов инвазии. Заражение человека происходит в очагах инвазии при тесном контакте с зараженными собаками, при разделке туш пораженных животных, пользовании загрязненными природными водоисточниками. Следует подчеркнуть, что альвеококкоз характеризуется определенной географической патологией. В нашей стране он чаще
Рис. 289. Альвеококкоз. Среди некротических масс — пузыри эхинококка, окруженные зоной продуктивного воспаления.
наблюдается в Якутии, Казахстане, очень редко — в Европейской части СССР. Оч&ги альвеококкоза встречаются также в некоторых странах Европы.
Патологическая анатомия. При гидатидозном эхинококкозе в органах появляются пузыри (или один пузырь) той или иной величины (от ореха до головы взрослого человека). Они имеют беловатую слоистую хитиновую оболочку и заполнены прозрачной бесцветной жидкостью. В жидкости белок отсутствует, но содержится янтарная кислота. Из внутреннего герминативного слоя оболочки пузыря возникают дочерние пузыри со сколексами. Эти дочерние пузыри заполняют камеру материнского пузыря (однокамерный эхинококк). Ткань органа, в котором развивается однокамерный эхинококк, подвергается атрофии. На границе с эхинококком разрастается соединительная ткань, образуя вокруг пузыря капсулу. В капсуле обнаруживаются сосуды с утолщенными стенками и очаги клеточной инфильтрации с примесью эозинофилов. В участках капсулы, прилегающей непосредственно к хитиновой оболочке, появляются гигантские клетки инородных тел, фагоцитирующие элементы этой оболочки. Чаще эхинококковый пузырь обнаруживается впечен и, легких, почках, реже — в других органах.
При альвеококкозе онкосферы дают начало развитию сразу нескольких пузырей,, причем вокруг них появляются очаги некроза. В пузырях альвеококкоза образуются выросты цитоплазмы, и рост пузырей происходит путем почкования наружу, а не внутрь материнского пузыря, как это имеет место при однокамерном эхинококке. В результате этого при альвеококкозе образуются все новые и новые пузыри, проникающие в ткань, что ведет к ее разрушению. Поэтому альвеококк называют также многокамерным эхинококком. Следовательно, рост альвеококка имеет инфильтрирующий характер и подобен росту злокачественного новообразования. Выделяющиеся из пузырьков токсические вещества вызывают в окружающих тканях некроз и продуктивную реакцию. В грануляционной ткани много эозинофилов и гигантских клеток инородных тел, фагоцитирующих оболочки погибших пузырьков (рис. 289).
Первично альвеококк чаще встречается в п е ч е н и: реже — в других органах. В печени он занимает целую долю, очень плотен (плотность доски), на разрезе имеет пористый вид с прослойками плотной соединительной ткани. В центре узла иногда образуется полость распада. Альвеококк склонен к гематогенному
и лимфогенному метастазированию. Гематогенные метастазы альвеококка при первичной локализации его в печени появляются в легких, затем в органах большого круга кровообращения — почках, головном мозге, сердце и др. В связи с этим клинически альвеококк ведет себя как злокачественная опухоль.
Осложнения. При эхинококкозе осложнения чаще связаны с ростом пузыря в печени или метастазами альвеококка. Возможно развитие амилоидоза.
ЦИСТИЦЕРКОЗ
Цистицеркоз — хронический гельминтоз из группы цестодозов, который вызывается цистицерками вооруженного (свиного) цепня (солитера).
Этиология, эпидемиология, патогенез. Цистицерк является личиночной стадией (финной) свиного цепня. Заболевание развивается у людей, а также у некоторых животных (свиньи, собаки, кошки), являющихся промежуточными хозяевами паразита и его финнозной стадии. Животные заражаются, поедая каловые массы человека, содержащие яйца гельминта. Человек заражается при употреблении в пищу мяса свиней, в котором паразитирует цистицерк. Развитие финны во взрослого паразита происходит в кишечнике человека. При паразитировании свиного солитера в кишечнике у человека может развиться цистицеркоз. Это происходит при попадании яиц солитера в желудок, где их оболочка растворяется, зародыши проникают через стенку желудка в просвет сосудов, переносятся в различные ткани и органы, где и превращаются в цистицерки.
Патологическая анатомия. Цистицерки обнаруживаются в самых разнообразных органах, но чаще всего в головном мозге, глазе, мышцах, подкожной клетчатке. В мягких мозговых оболочках основания головного мозга наблюдается ветвистый (рацемозный) цистицерк. Наиболее опасен цистицерк головного мозга и глаза.
При микроскопическом исследовании цистицерк имеет вид пузырька величиной с горошину. От его стенки внутрь отходит головка с шейкой. Вокруг цистицерка развивается воспалительная реакция. Инфильтрат состоит из лимфоцитов, плазматических клеток, фибробластов, эозинофилов. Вокруг инфильтрата постепенно появляется молодая соединительная ткань, которая созревает и образует вокруг цистицерка капсулу. В головном мозге в формировании капсулы вокруг цистицерка принимают участие клетки микроглии. С течением времени цистицерк погибает и обызвествляется. ^
ОПИСТОРХОЗ
Описторхоз — заболевание человека и млекопитающих из группы тремато- -'дозов. Первое описание морфологии описторхоза принадлежит русскому патологоанатому К. Н. Виноградову (1891).
Этиология, эпидемиология и патогенез. Для человека наибольшее значение имеет инвазия Opistorchia felineus (двуустка кошачья). Человек и плотоядные животные, зараженные описторхозом, являются источником инвазии для моллюсков битиний, которые заглатывают яйца паразита, попавшие в воду с фекалиями больных людей и животных. В организме моллюсков размножаются личиночные стадии гельминта, что заканчивается выходом в воду церкариев. Они проникают через кожу рыб в их подкожную клетчатку и мышцы, превращаясь здесь в метацеркариев. Заражение описторхозом человека и млекопитающих происходит при употреблении в пищу сырой рыбы с личинками гельминта (мета- церкариями). Оптимальной средой обитания для двуусток становятся желчные пути.
Патологическая анатомия. Основные изменения развиваются в желчных путях и паренхиме печени. Во внутрипеченочных желчных протоках, где нахо-
Рис. 290. Уринарный ши- стосомоз. Яйца паразита в шистосомной гранулеме.
дится большое число паразитов, развивается воспаление — холангит. Стенки протоков инфильтрированы лимфоидными элементами, плазматическими клетками, эозинофилами. Эпителий образует реактивные разрастания с формированием железистых структур в подэпителиальном слое. В исходе развиваются склероз стенок протоков и перидуктальный склероз. В паренхиме печени появляются участки некроза, которые замещаются разрастающейся соединительной тканью. Склеротические изменения в печени имеют очаговый характер и связаны с преимущественной локализацией паразитов в желчных путях. В стенке желчного пузыря также возникает воспаление — холецистит.
В поджелудочной железе отмечаются расширение протоков, в которых находят скопления гельминтов, гиперплазия слизистой оболочки, воспалительные инфильтраты в стенке протоков и строме железы — панкреатит.
Осложнения. Присоединение вторичной инфекции желчных путей приводит к развитию гнойного холангита и холангиолита. При длительном течении описторхоза возможен цирроз печени. В результате длительной и извращенной пролиферации эпителия желчных путей иногда развивается холангио- целлюлярный рак печени.
шистосомоз
Шистосомоз — хронический гельминтоз, вызываемый трематодами рода Schistosoma, с преимущественным поражением мочеполовой системы и кишечника.
Этиология. Возбудителем этого гельминта у человека являются Schistosoma haematobium (мочеполовой шистосомоз), Schistosoma mansoni (кишечный шистосомоз) и Schistosoma japonicum (японский шистосомоз с явлениями аллергии, развитием колита, гепатита, цирроза печени). Шистосомоз мочеполовой системы, который впервые был обнаружен Бильгарцом, получил название биль- гарциоза.
Эпидемиология и патогенез. Яйца паразита проделывают свой цикл развития в организме пресноводных моллюсков до стадии церкариев, которые и внедряются через кожу в организм человека. Церкарии очень быстро созревают и превращаются в шистосомулы, проникающие в периферические вены, где и образуются половозрелые особи. Отсюда оплодотворенные самки направляются к месту излюбленного обитания: вены таза, мезентериальные и геморроидальные вены, а также в стенку толстой кишки. Здесь самки откладывают яйца, что вызывает повреждение ткани. Часть яиц выделяется с мочой и калом во внешнюю среду, являясь источником распространения гельминтоза. Очаги уринарного шистосомоза находятся главным образом в Африке; кишечного — в Южной и Центральной Америке, Африке, японского — в Японии и странах Юго-Восточной Азии.
Патологическая анатомия. Наиболее часто встречается уринарньш шисто- сомоз, при котором поражается мочевой пузырь. В ранний период болезни в поверхностных слоях слизистой оболочки мочевого пузыря развиваются воспаление, кровоизлияния, слущивание эпителиального покрова. Затем изменения распространяются на более глубокие слои стенки. В подслизистом слое вокруг яиц шистосом появляются лейкоцитарные инфильтраты, они охватывают всю толщину слизистой оболочки, в которой образуются язвы. Со временем экссудативная тканевая реакция сменяется продуктивной, вокруг яиц формируется грануляционная ткань с большим числом эпителиоидных клеток, образуется шистосомная гранулема (рис. 290). Процесс приобретает хроническое течение, исходом которого являются склероз и деформация стенки пузыря. Погибшие яйца обызвествляются. Распространение паразита в вены малого таза ведет к возникновению очагов поражения в предстательной железе, придатке яичка. При медленном заживлении язв мочевого пузыря возможно развитие в нем рака.
При кишечном шистосомозе в толстой кишке развиваются те же воспалительные изменения (шистосомозный колит), завершающиеся склерозом стенки кишки. Встречаются случаи шистосомозного аппендицита.
Возможно гематогенное распространение процесса: паразиты заносятся в печень, легкие, головной мозг и на месте их внедрения возникают воспалительные инфильтраты, образуется грануляционная ткань (гранулемы), развивается склероз.
БОЛЕЗНИ ДЕТСКОГО ВОЗРАСТА
ПРЕНАТАЛЬНАЯ ПАТОЛОГИЯ
ПОНЯТИЕ О ПЕРИОДИЗАЦИИ И ЗАКОНОМЕРНОСТЯХ
ПРОГЕНЕЗА И КИМАТОГЕНЕЗА
В понятие «пренатальная (антенатальная) патология» включаются все патологические процессы и состояния человеческого зародыша, начиная с оплодотворения и кончая рождением ребенка. Пренатальный период человека исчисляется длительностью беременности — 280 днями, или 40 нед, по истечении которых наступают роды.
Учение о внутриутробной патологии (уродствах и пороках развития) возникло очень давно. В арабской медицине XI, XII и XIII веков имелись уже подробные описания различных врожденных пороков. Амбруаз Паре (1510—1590) написал о них книгу. Однако научное изучение этого вопроса началось в начале XX века (Швальбе). При этом большинство исследователей считали, что основную роль в развитии врожденных пороков у человека играет наследственность. Большое значение для понимания влияния факторов внешней среды на формирование пороков развития имело открытие австралийского офтальмолога Грегга, который в 1951 г. опубликовал данные о значении вируса краснухи (рубеолы) в возникновении множественных врожденных пороков развития у человека. Он показал, что при заболевании матери краснухой в первую треть беременности у 12% детей развиваются врожденные пороки и в 7,2% отмечается мертворожденность, во вторую треть беременности — 3,9 и 4,6% соответственно, в последнюю треть беременности пороков развития у плода не возникает, а мертворожденность имеет место в 1,7% случаев. С этого момента сформировалось учение о возможности проявления пороков развития у человека, обусловленных воздействием экзогенных факторов, и подтвердились данные об основном значении времени воздействия этих факторов на развивающийся зародыш.
В настоящее время пренатальная патология человека выросла в проблему, имеющую не меньшее значение в медицине, чем проблема сердечно-сосудистых заболеваний, опухолей и психических болезней.
Все развитие, начиная от созревания половой клетки (гаметы) до рождения зрелого плода, делят на два периода — период прогенеза и период киматогенеза (от греч. kyema — зародыш) (рис. 291). Периоду прогенеза соответствует созревание гамет (яйцеклетки и сперматозоида) до оплодотворения. В этот период возможно возникновение патологии гамет — гаметопатии. В зависимости от того, в каких структурах наследственного аппарата гаметы произошла мутация, различают генные, хромосомные и геномные мутации. Наследственные болезни, в том числе и пороки развития, могут быть следствием мутаций гамет родителей ребенка (спонтанные мутации) или его отдаленных предков (унаследованные мутации).
Период киматогенеза исчисляется с момента оплодотворения и образования зиготы до родов и делится на три периода. Первый период — бластогенез — продолжается с момента оплодотворения до 15-го дня беременности, когда идет дробление яйца, заканчивающееся выделением эмбрио- и трофобла- ста. Второй период — эмбриогенез — охватывает отрезок времени с 16-го по 75-й день беременности, когда осуществляется основной органогенез и обра-
| Амнион. |
| Эмбриогенез (с 16-го по 75-й день) |
| Хорион |

| Эмбрион |
| Фетальный период (с 76-го по 280-й день) |
| Развитие плаценты |
| Фетолатия |
| Плацентопатия (плакопатия) |
| Плацента |

| Плакогенез (с 15-го по 280-й день) Плод |
| Постнатальная патология |
| Новорожденный |
| Эмбриобласт |
| Киматогенез (с 1-го по 280-й день) |
Бластогенез (с 1-го по 15-й день)
Постнатальный
период
Патология зародыша Трофобласт
Бластопатия
Эмбриопатия
Рис. 291. Киматогенез и виды патологии зародыша. Слева — нормальный прогенез и киматогенез, справа — патология прогенеза и киматогенеза (по Герт- леру).
зуются амнион и хорион. Третий период — фетогенез — продолжается с 76-го по 280-й день, когда идут дифференцировка и созревание тканей плода, а также образование плаценты, заканчивающиеся рождением плода. Период фе- тогенеза делят на ранний фетальный (с 76-го по 180-й день), к концу которого незрелый плод приобретает жизнеспособность, и поздний фетальный (со 181-го по 280-й день), когда завершается созревание плода с одновременным старением плаценты. Патология всего периода киматогенеза называется киматопа- тией. Соответственно периодам киматогенеза различают: бластопатию, эмбриопатию, раннюю и позднюю фетопатии[6].
Этиология. После открытия рубеолярной эмбриопатии расширились представления о влиянии экзогенных факторов, приводящем к киматопатиям. Это нашло свое подтверждение в многочисленных экспериментальных исследованиях.
По современным данным, 20% пороков развития (основная патология периода киматогенеза) связаны с генными мутациями, 10% — с хромосомными аберрациями, около 3—4% — с влиянием экзогенных факторов, более 60% — с невыясненной этиологией. Полагают, что в патологии зародыша преобладает мультифакторная этиология, т. е. комбинация наследственных и экзогенных факторов.
Кэкзогенным факторам, способным вызывать киматопатии у человека, относятся вирусы и некоторые другие микроорганизмы, а именно вирусы краснухи, иммунодефицита человека (ВИЧ), кори, ветряной оспы, herpes simplex, гепатита, а также микоплазма, листерелла, трепонема, токсоплазма, реже — микобактерия теберкулеза и др. Кроме инфекционных агентов, киматопатии могут быть обусловлены влиянием лучевой энергии (у-лучи), ионизирующей радиации, некоторыми лекарственными препаратами — талидомидом, гидан- тоином, фенитоином, цитостатическими средствами, гормонами, витаминами (в частности, витамином D), хинином и др., алкоголем, гипоксией различного гене- за, эндокринными заболеваниями матери — сахарным диабетом, тиреотоксиче- ским зобом. Употребление во время беременности алкоголя приводит к развитию алкогольной эмбриофетопатии, характеризующейся общей гипоплазией, умеренной недоношенностью, микроцефалией, сочетающейся с птозом век, эпикан- том, микрогенией. Реже встречаются врожденные пороки сердца.
В настоящее время в связи с новыми методами лечения получили особое значение диабетические и тиреотоксические фето- и эмбриопатии. До лечения инсулином у женщин, страдающих сахарным диабетом, беременность наблюдалась редко. В настоящее время способность к деторождению у этих женщин такая же, как и у здоровых. Однако у детей, матери которых больны сахарным диабетом, пороки развития отмечаются чаще. К так называемой диабетической эмбриопатии относятся пороки развития скелета, сердечно-сосудистой, центральной нервной и мочеполовой систем. Диабетическая фетопатия проявляется в виде недоношенности или рождения гигантского плода кушингоидного вида. При повышенной и пониженной функциях щитовидной железы наблюдается склонность к абортам и выкидышам. Среди пороков развития при тиреотоксикозах преобладают анэнцефалия, пороки сердца, гипотиреозы с умственной отсталостью — так нызываемые тиреотоксические эмбриофетопатии.
Патогенез. Механизм развития киматопатий в настоящее время широко изучается с помощью многих современных методов. Сложность изучения заключается в том, что приходится иметь дело с двумя биологическими объектами — матерью и зародышем, связь между которыми осуществляется барьерным органом — плацентой.
Первая закономерность, характерная для патологии внутриутробного периода при любом патогенном воздействии,— обязательное искажение нормального хода развития зародыша. Поэтому для понимания патогенеза пренатальной патологии большое значение имеет изучение реактивности зародыша в разные периоды киматогенеза, так как основной жизненной функцией зародыша является беспрерывно идущий процесс морфогенеза. На процессах формообразования в первую очередь и сказывается влияние патогенных факторов.
Нарушение хода морфогенеза называется дизонтогенезом. Однако в разные периоды киматогенеза расстройства дизонтогенеза возникают на разных уровнях — от грубых нарушений развития зародыша, не совместимых с жизнью на ранних его этапах, до изменения тонких ультраструктур клеток и тканей на поздних этапах. По мере созревания зародыша у него постепенно появляется способность реагировать на различные патогенные влияния не только нарушением морфогенеза, но и развитием реактивных патологических процессов — альтерацией, полной и неполной регенерацией тканей, воспалением, иммуно- морфологическими и компенсаторно-приспособительными сдвигами.
Второй закономерностью, характерной для патологии поздних периодов киматогенеза, является сочетание нарушений морфогенеза с другими патологическими процессами, например пороков формирования сердца с гиперплазией мезенхимальных тканей, пороков формирования головного мозга с наличием некрозов, кровоизлияний и др.

| Лабиринт и уши Зубы |
| - Сердце и сосуды Мозг и сетчатка |
| Щ2 41 6 8 10 12(14 16 18 20 22 24 длина, мм |
| 20 30 40 дней после зачатия |
| 50 |
| Легкие Небо ^ Печень и желудочно- кишечный тракт Селезенка Почки |
| Конечности |
Рис. 292. Схематическое изображение тератогенного терминационного периода отдельных органов и частей тела (по Гертлеру).
Третьей закономерностью, определяющей патогенез любого из периодов киматогенеза и имеющей большое значение в развитии того или иного патологического состояния зародыша, является время воздействия на него патогенного агента.
Так, в период бластогенеза зародыш на любое воздействие отвечает нарушением имплантации оплодотворенного яйца или развития эмбрио- и трофо- бласта. В период эмбриогенеза, когда осуществляется основной морфогенез внутренних органов и частей тела зародыша, почти любое повреждение приводит к развитию того или иного врожденного порока или к гибели эмбриона.
В период фетогенеза, когда осуществляется тканевая дифференцировка органов, почти любое повреждение ведет к развитию пороков на тканевом уровне.
По данным русских эмбриологов, пренатальная гибель зародыша чаще наблюдается в определенные сроки его внутриутробной жизни. Для эмбриона млекопитающих и человека такими периодами особо высокой чувствительности к патогенным агентам являются имплантация оплодотворенного яйца в слизистую оболочку матки, что соответствует 14 дням внутриутробного развития, и пла- центация — начало формирования плаценты, что соответствует 3—6-й неделе внутриутробного развития. Эти два периода наибольшей чувствительности зародыша к воздействию повреждающих агентов получили название первого и второго критических периодов.
Факторы, вызывающие пороки развития, получили название тератогенных (от греч. teratos — уродство) . Оказалось, что различные тератогенные агенты могут привести к одному и тому же пороку развития в зависимости от времени воздействия на эмбрион; например, влияние лучевой энергии и хинина на 3-й неделе внутриутробного развития приводит к нарушениям формирования нервной трубки зародыша.
Вместе с тем один и тот же тератогенный агент может вызвать разные пороки развития, воздействуя в различные сроки эмбриогенеза.
Известно, что при поражении эмбриона вирусом краснухи возникает рубеолярная эмбриопатия (синдром Грегга), которая заключается в пороках развития глаз, сердца, мозга, зубных зачатков и внутреннего уха. При этом пороки развития глаз (катаракта, микрофтальмия и др.) появляются в тех случаях, если мать переносит краснуху в последнюю декаду I месяца или в первые две декады
II месяца беременности, пороки развития мозга (микроцефалия) —в течение всего II месяца, внутреннего уха — в третью декаду II месяца и в первую декаду III месяца беременности.
Для каждого органа существует определенный отрезок времени, в течение которого при воздействии тератогенного агента возникает порок развития этого органа. Этот отрезок времени получил название тератогенного терминационного периода (от лат. teratos — уродство и terminus — предел, граница), т. е. предельного срока, в течение которого тератогенный фактор может вызвать врожденный порок (рис. 292). Пользуясь данными эмбриологии,
можно судить о сроках возникновения того или иного порока развития и составить так называемые тератологические календари для пороков развития различных органов. Как показывают данные экспериментальной тератологии, чем выше митотическая активность развивающихся тканей, тем чувствительнее они к воздействию тератогенного агента.
Однако необходимо учитывать, что повреждающий агент может обладать большим или меньшим сродством к тем или иным тканевым зачаткам, что обусловливает иногда некоторые специфические черты, характерные для определенного патогенного агента.
Так, с 1957 по 1964 г. в ФРГ и других странах мира имела место так называемая талидомид- ная катастрофа. Талидомид применялся в качестве успокаивающего (снотворного) средства. Оказалось, что малые дозы этого преперата опасны для человеческого эмбриона; на животных они не действуют. У многих женщин, принимавших талидомид на И месяце беременности, рождались дети с тяжелыми пороками развития конечностей — амелией, фокомелией. В 40% случаев поражались верхние конечности, в 10% — нижние, в 20% — верхние и нижние конечности, в 20% — конечности (верхние и нижние), органы слуха и зрения (данные 1961 и 1962 гг.). По данным 1964 г., в 45% случаев талидомидные эмбриопатии протекали с пороками развития внутренних органов. Из приведенного наблюдения видно, что талидомид имеет особый тропизм к развивающимся закладкам конечностей.
Кроме нарушений морфогенеза, удалось показать, что у эмбриона могут наблюдаться резорбция его некротизированных тканей, отек тканей, кровоизлияния и в конце эмбриогенеза даже неполная регенерация с образованием рубцов. Следует учитывать, что отмирание тканевых зачатков наблюдается и при нормальном ходе морфогенеза, например при слиянии отдельных зачатков, образовании полостей в них, разрывах мембран (глоточной, клоакальной) и др. Однако по объему и характеру процесс физиологического отмирания клеток отличается от некрозов в условиях патологии, он не сопровождается рубцеванием, а главное не приводит к нарушению процессов формирования. Обширные некрозы тканей эмбриона с рубцеванием появляются, вероятно, при эмбриопатиях, обусловленных действием экзогенных агентов. При генотипических пороках развития значительной альтерации зачатков органов не бывает, а имеется лишь задержка процессов дифференцировки зачатков.
В подавляющем большинстве случаев морфология сложившегося порока развития неспецифична. Поэтому отличить по внешнему виду генотипический порок от фенокопии [7] невозможно. Основным проявлением патологии эмбрионального периода является дизонтогенез в виде врожденных пороков развития органов или частей тела зародыша.
Кфетальному периоду основной органогенез заканчивается и происходят дальнейший рост и дифференцировка тканей плода.
В раннем фетальном периоде еще продолжается органогенез полушарий большого мозга и центрального органа иммуногенеза — вилочковой железы, поэтому в этом периоде могут возникать пороки развития головного мозга и задержка созревания тканей тимуса.
Кроме дизонтогенеза, у плода иногда встречаются и другие патологические процессы, так как его реактивные возможности по сравнению с эмбрионом возрастают. У плода наблюдаются альтеративные изменения, редуцированное воспаление (см. Воспаление), иммуноморфологические изменения (см. Иммунопатологические процессы), расстройства крово- и лимфообращения, гиперплазия и регенерация. Поэтому в фетальном периоде наблюдаются болезни, сходные с болезнями внеутробного периода. Для болезней плода — фетопатий — характерны следующие особенности.
1. Любая болезненная форма в плодном периоде сочетается с нарушением онтогенеза, но на тканевом уровне. При этом могут быть или неправильные соотношения тканей органов, или задержка их созревания. Например, при megaduodenum, megacolon имеется избыточное развитие мышечной ткани в стенке кишки при отсутствии в ней достаточно развитых нервных приборов; наблюдается задержка созревания почек с обилием зародышевого типа клубочков (рис. 293) и т. д.
2. При инфекционных фетопатиях всегда отмечается генерализованное повреждение тканей и органов плода. Типично наличие множественных очагов преимущественно альтеративного воспаления в паренхиматозных органах или генерализованного гранулематоза (например, при врожденном сифилисе, листериозе).
3. Как правило, развивается выраженный геморрагический синдром с пете- хиальными сыпями на коже, слизистых оболочках, с кровоизлияниями во внутренних органах.
4. Наблюдаются задержка инволюции и избыточная пролиферация клеток в очагах экстрамедуллярного кроветворения с появлением их вне факультативно кроветворных органов. У зрелого здорового плода к моменту родов очаги экстрамедуллярного кроветворения редуцируются.
5. Процессы гипертрофии и регенерации идут с преобладанием гиперплазии мезенхимальных тканей, что приводит к избыточному развитию соединительной ткани (например, в мочевыводящих путях при megaureter с одновременной убылью мышечных волокон; при муковисцидозе — в поджелудочной железе; при фиброэластозе сердца — с избыточным развитием эластической и фиброзной тканей в эндокарде и т. д.).
Патогенез перечисленных особенностей болезней плода тесно связан со структурой и функциональной незрелостью его тканей и органов, регулирующих их функции.
Поэтому перечисленные особенности болезней фетального периода заставляют выделить их по сравнению с болезнями внеутробного периода в особую группу фетопатий.
БОЛЕЗНИ ПРОГЕНЕЗА И КИМАТОГЕНЕЗА
ГАМЕТОПАТИИ
Гаметопатии — это патология гамет. К ним относятся любые повреждения яйцеклетки и сперматозоида во время ово- и сперматогенеза до оплодотворения. Понятие «гаметопатии» охватывает все виды повреждения мужской и женской гаметы: мутации генов и возникновение наследственных болезней и наследственных пороков развития, хромосомные аберрации с возникновением чаще не наследуемых хромосомных болезней, геномные мутации — изменения числа хромосом гаметы, обычно приводящие к самопроизвольному аборту или хромосомной болезни. Кроме того, необходимо учитывать, что тяжелые повреждения не только ядра, но и цитоплазмы гаметы становятся источником их гибели с развитием стерильности и бесплодия или спонтанных абортов и выкидышей. Из этого следует, что гаметопатии являются одним из факторов внутриутробной летальности, не поддающейся пока точной регистрации.
При повреждении ядра гаметы могут происходить изменения генетического аппарата. Изменения генов, их мутации приводят к закреплению этих изменений в последующих клеточных генерациях. Следует учитывать, что гаметы являютря носителями генов, унаследованных ими от всех отдаленных предков. Поэтому в понятие гаметопатий входит поражение не только гамет родителей, но и более отдаленных предков пробанда. Гамета с дефектом гена или генов может стать
Рис. 293. Клубочки зародышевого типа в коре почки у мальчика в возрасте
7 дней. te%'‘
источником наследственных пороков развития или заболеваний, проявляющихся на разных этапах внутриутробного и внеутробного развития.
Генные пороки и болезни могут наследоваться по аутосомно-рецессивному, аутосомно- доминантному типам или мутантный ген может быть сцеплен с половой Х-хромосомой. При аутосомно-рецессивном типе наследования у пробанда возникает порок только в том случае, если мутантный ген был получен и от отца, и от матери. Родители пробанда сами могут быть здоровы, являясь лишь гетерозиготными носителями мутантного гена. При аутосомно-доминантном типе наследования мутантный ген передается от отца или от матери, которые сами страдают аналогичным пороком.
Пороки, гены которых локализованы в Х-хромосоме, в свою очередь могут наследоваться по рецессивному или доминантному типу. Пороки, сцепленные с Х-хромосомой, передающиеся по рецессивному типу, наблюдаются, как правило, у мальчиков, так как единственная у них Х-хромосома является пораженной. Мутантный ген передает мать, не являющаяся больной. Очень редко носительницей порока может быть девочка. Это бывает в том случае, если отец являлся больным, а мать — носительницей мутантного гена.
Кроме локального поражения генетического аппарата ядра гаметы вследствие мутации генов, в период гаметогенеза может появляться мутация хромосом в виде изменений их числа и структуры. Мутации хромосом получили название хромосомных аберраций. Хромосомные аберрации возникают чаще всего в момент редукционного деления гамет. Их следствием являются хромосомные болезни, которые, однако, в большинстве случаев не наследуются, так как их носители чаще умирают в детстве или являются бесплодными.
Типичными примерами хромосомных болезней являются болезнь Дауна (трисомия по 21-й паре аутосом), синдром Патау (трисомия по 13—15-й паре аутосом), синдром Шерешевского — Тернера (моносомия половой хромосомы — 45 ХО) и др.
Болезнь Дауна, наблюдающаяся у новорожденных в соотношении 1:600, 1:700, встречается наиболее часто. Клинически у детей с рождения отмечается выраженная задержка умственного и физического развития. Больные имеют типичный внешний вид: косой разрез глаз, западающая спинка носа, высокое небо, низкое расположение маленьких ушных раковин, выраженная гипотония мышц. Дети умирают чаще от интеркуррентных заболеваний. У большинства из них обнаруживаются пороки развития сердца и магистральных сосудов (тетрада Фалло и др.), реже — пороки развития пищеварительной и мочеполовой систем. У этих детей отмечаются недоразвитие полушарий большого мозга, особенно лобных его долей с задержкой дифференцировки нейронов, нарушения процессов миелинизации, архитектоники кровеносных сосудов мозга.
Синдром Патау у новорожденных и мертворожденных встречается с частотой 1 на 5149 рождений. Характерны выраженная общая гипоплазия, аномалии черепа и лица: низкий скошенный лоб, узкие глазные щели, запавшее переносье, широкое основание носа, гипотелоризм, «дефекты скальпа», низко расположенные деформированные ушные раковины, типичные расщелины верхней губц и неба. Отмечаются полидактилия и флексорное положение кистей, микро- фтальмия, колобома и помутнение роговицы. Со стороны головного мозга отмечаются микроцефалия, аринэнцефалия (отсутствие обонятельного мозга), аплазия или гипоплазия червя мозжечка и др. Отмечаются также врожденные пороки сердца, органов пищеварения, мочевой системы и др. Дети нежизнеспособны.
БЛАСТОПАТИИ
Бластопатия — патология бластоцисты, возникающая в период нидации и дробления в первые 15 дней от момента оплодотворения до выделения эмбрио- и трофобласта.
Этиология и патогенез. Причиной бластопатии чаще всего являются хромосомные аберрации в сочетании с влияниями среды (эндокринные заболевания матери, гипоксия и др.). Патогенез зависит от вида поражения бластоцисты. Так, например, патогенез двойниковых уродств связан с появлением во время дробления двух или более самостоятельно растущих центров. Полагают, что если эти центры разобщены друг с другом, то развиваются два независимо растущих однояйцевых близнеца, нормальное развитие которых не следует относить к бластопатиям. Если центры роста расположены близко и имеют общую для двух близнецов промежуточную зону, то развиваются два сросшихся близнеца. В обоих случаях возможно развитие симметричных и асимметричных близнецов.
Морфология бластопатий разнообразна. К ним относятся нарушения имплантации бластоцисты, а именно эктопическая беременность, поверхностная или очень глубокая имплантация бластоцисты в эндометрий, нарушение ориентации формирующегося эмбриобласта в бластоцисте по отношению к эндометрию, аплазия или гибель развивающегося эмбриобласта с образованием пустого зародышевого мешка, пороки развития всего эмбриона, некоторые одиночные пороки, двойниковые уродства и, наконец, аплазия или гипоплазия формирующегося трофобласта — амниона, амниотической ножки, желточного мешка. Поверхностная или чрезмерно глубокая имплантация бластоцисты приводит к порокам развития формы, локализации, а также приращению плаценты (см. ниже), которые чреваты гибелью плода во время акта родов. Нарушения ориентации эмбриобласта при полной топографической инверсии заканчиваются гибелью эмбриобласта. При неполной инверсии наблюдаются пороки развития пуповины (см. ниже), которые могут приводить к гибели плода во время родов. Пустые зародышевые мешки представляют собой бластоцисты, не содержащие эмбриобласт или содержащие его остатки. Иногда в , них можно обнаружить амниотические оболочки, пуповину, желточный мешок.
Патология развития всего эмбриона представляет собой общие тяжелые нарушения, не совместимые с жизнью.
Одиночные и множественные пороки развития, возникающие в период бластулы (в первые 8—12 нед), встречаются в 14,3—22,9% всех спонтанно абортированных зародышей. При этом в 46,2% случаев они сопровождаются аномалиями последа. Такое сочетание часто приводит к гибели зародыша.
Двойниковые уродства встречаются в виде сросшейся двойни. Если сросшаяся двойня состоит из равных симметрична развитых компонентов, она называется диплопагусом (diplopagus от греч. diplos — двойной, pagus — соединять); если же она состоит из асимметрично развитых компонентов — гетеропагусом (heteropagus от греч. heteros — другой), при этом недоразвитый близнец, находящийся в зависимости от другого, развитого, получил название паразита. Для обозначения локализации сращения близнецов к анатомическому названию места сращения добавляют также слово пагус; например, сращение в области головы называют краниопагусом, в области груди — торакопагусом, в области таза — ишиопагусом и др.
Двойниковые уродства сочетаются с нежизнеспособностью. В редких случаях описана значительная продолжительность жизни таких близнецов до зрелого возраста. В легких случаях сращений только мягких тканей возможна хирургическая коррекция.
ЭМБРИОПАТИИ
Эмбриопатия — патология эмбрионального периода с 16-го дня беременности до 75-го дня включительно, в течение которого заканчивается основной органогенез и формирование амниона и хориона. К основным видам эмбриопатий относят врожденные пороки развития.
Врожденным пороком развития называют стойкое морфологическое изменение органа, части тела или всего организма, выходящее за пределы вариаций нормального строения определенного биологического вида, возникащее внутриутробно в результате нарушений морфогенеза. Так как органогенез завершается в основном в эмбриональный период, большинство пороков развития появляется именно на этом этапе внутриутробного существования. Однако, кроме врожденных пороков с нарушениями основного морфогенеза органов или частей тела, имеются врожденные пороки, при которых нарушения развития наблюдаются на уровне тканевой дифференцировки. Они часто бывают системными, например пороки развития поперечнополосатой мускулатуры (врожденная миатония Оппенгейма), соединительной ткани (болезнь Марфана), кожи (врожденный ихтиоз), костей хрящевого генеза (врожденная хондродисплазия) и др. Пороки развития могут касаться также тканей одного органа, например гипоплазия гладкой мышечной ткани при megaureter, нервного интрамурального аппарата — при megacolon, легочной ткани — при кистозном легком и др. По срокам возникновения эти пороки относятся к ранним фетопатиям. Ранние фетопатии часто сочетаются с эмбриопатиями; например, врожденный ихтиоз и хондродисплазия — с пороками развития лица, болезнь Марфана — с пороками развития лица и аорты и др. Частота врожденных пороков, по данным ВОЗ, составляет 1,3% от общего числа рождений.
Любой врожденный порок может проявляться в виде: 1) отсутствия какого- либо органа1 или части тела (агенезия, аплазия); 2) недоразвития органа (гипоплазия); 3) чрезмерного развития (гиперплазия) или наличия избыточного числа органов (удвоение и др.); 4) изменения формы (слияние органов, атрезия, стеноз отверстий, каналов, дизрафия — незаращение эмбриональных щелей, экстрофия — выворот и др.); 5) изменения в расположении органов (эктопия); 6) персистирования эмбриональных провизорных (предсуществовав- ших) органов.
Классификация. Врожденные пороки развития разделяют по степени распространенности в организме, по локализации в том или ином органе, по этиологии. Пораспростра ненности врожденные пороки могут быть: 1) изолированными— с поражением одного органа; 2) системными—,с поражением нескольких органов одной из систем; 3) множественными — с поражением орга-
| 545 |
19 Струков А. И., Серов В. В.
нов разных систем. По локализации различают пороки развития центральной нервной, сердечно-сосудистой, пищеварительной, мочеполовой и других систем. Врожденные пороки развития названной локализации имеют наибольшее значение в патологии. Чаще всего встречаются пороки развития центральной нервной и сердечно-сосудистой систем, так как именно эти системы имеют наибольший тератогенный терминационный период (см. рис. 292). Изолированные пороки развития встречаются чаще множественных, несмотря на то что тератогенный терминационный период для многих органов во времени совпадает.
Наиболее совершенной является классификация пороков развития по этиологии, однако уровень современных знаний пока не позволяет ее придерживаться. Однако известны отдельные виды системных и множественных врожденных пороков, связанных с определенной этиологией, например рубео- лярная эмбриопатия, алкогольная, талидомидная эмбриопатии и др., а также наследственно обусловленные генотипические врожденные пороки и врожденные пороки вследствие хромосомных аберраций; последние, как правило, носят характер множественных.
Разграничение генотипических врожденных пороков с их фенокопиями возможно с помощью генеалогического метода изучения родословной, цитогенетического метода, позволяющего изучить кариотип тканей носителя порока при их культивировании, с помощью близнецового метода, основанного на частоте выявления врожденных пороков у однояйцевых близнецов и метода дерматоглифики — изучения комплекса кожных узоров, расположенных на ладонях, подошвах и сгибательной поверхности пальцев, который используется для срочной диагностики хромосомных болезней.
Врожденные пороки центральной нервной системы
Врожденные пороки ЦНС по частоте занимают первое место среди других пороков, встречаются в 30% случаев среди пороков развития, обнаруживаемых у детей.
Этиология и патогенез. Из экзогенных факторов точно установлено значение вируса краснухи, иммунодефицита человека, простого герпеса, предполагается влияние вирусов цитомегалии, Коксаки, лекарственных препаратов (хинин, гидантоин и др.), алкоголя, лучевой энергии, гипоксии. Несомненное значение имеют генные мутации; при хромосомных болезнях в числе множественных пороков они встречаются почти как правило. Развитие порока связано с воздействием повреждающего агента в течение всего эмбрионального периода, включая ранний фетальный. Наиболее тяжелые пороки возникают при повреждении в начале закладки нервной трубки (3—4-я неделя внутриутробной жизни).
Патологическая анатомия. К основным наиболее тяжелым видам врожденных пороков ЦНС относятся следующие. Анэнцефалия — агенезия головного мозга, при которой отсутствуют передние, сред‘ние, иногда и задние его отделы. Продолговатый и спинной мозг сохранены. На месте головного мозга обнаруживается соединительная ткань, богатая сосудами, в которой встречаются отдельные нейроны и клетки нейроглии. Анэнцефалия сочетается с акранией — отсутствием костей свода черепа, покрывающих их мягких тканей и кожи.
Микроцефалия — гипоплазия головного мозга, уменьшение его массы и объема; сочетается с одновременным уменьшением объема черепной коробки и утолщением костей черепа; возможны разные степени тяжести этого порока. Микрогирия — увеличение числа мозговых извилин наряду с уменьшением их величины.
Порэнцефалия — появление кист различных размеров в головном мозге, сообщающихся с боковыми желудочками мозга, выстланных эпендимой. От
Рис. 294. Гидроцефалия (по А. В. Цинзер- лингу).
 истинной порэнцефалии следует отличать ложную, при которой кисты не сообщаются с путями оттока ликвора и образуются на месте бывших размягчений ткани головного мозга.
истинной порэнцефалии следует отличать ложную, при которой кисты не сообщаются с путями оттока ликвора и образуются на месте бывших размягчений ткани головного мозга.
Врожденная гидроцефалия — избыточное накопление ликвора в желудочках мозга (внутренняя гидроцефалия) или в субарахноидальных пространствах (наружная гидроцефалия) (рис. 294) сопровождается увеличением мозгового черепа и резким несоответствием его с лицевым — лицо кажется маленьким, лоб — нависшим. Наблюдаются расхождение и истончение костей черепа, выбухание родничков. Нарастает атрофия вещества головного мозга, в большинстве случаев связанная с нарушениями оттока ликвора вследствие стеноза, раздвоения или атрезии водопровода большого мозга (сильвиева водопровода), атрезии срединных и боковых отверстий IV желудочка и межже- лудочкового отверстия.
Циклопия — редкий порок, характеризующийся наличием одного или двух глазных яблок, расположенных в одной глазнице, с одновременным пороком развития носа и обонятельной доли головного мозга. Назван из-за сходства лица плода с лицом мифического чудовища — циклопа.
Грыжи головного и спинного мозга представляют собой выпячивание вещества мозга и его оболочек через дефекты костей черепа, их швов и позвоночного канала. Грыжи головного мозга: при наличии в грыжевом мешке только оболочек головного мозга и ликвора носят название менингоцеле, оболочек и вещества мозга — менингоэнцефалоцеле, вещества мозга и мозговых желудочков — энцефалоцистоцеле. Чаще встречаются грыжи спинного мозга, связанные с расщеплением дорсальных отделов позвонков, которые называются spina bifida. Грыжи спинного мозга, как и головного, в зависимости от содержимого грыжевого мешка можно разделять на менингоцеле, миелоцеле, менингомиелоцеле. Очень редко встречается рахиосхиз — полный дефект задней стенки позвоночного канала, мягких тканей, кожи и мозговых оболочек; при этом распластанный спинной мозг лежит открытым на передней стенке канала, выпячивания нет.
Прогноз при врожденных пороках ЦНС неблагоприятен, большинство из них несовместимы с жизнью. Хирургическая коррекция эффективна только в некоторых случаях мозговых и спинномозговых грыж. Дети умирают часто
от присоединения интеркуррентных инфекционных заболеваний. Мозговые и спинномозговые грыжи осложняются гнойной инфекцией с развитием гнойного менингита и менингоэнцефалита.
Врожденные пороки сердца
Врожденные пороки сердца по частоте занимают второе место после пороков развития ЦНС. По данным разных авторов, они встречаются в 16—40% среди других пороков и в 3—8% случаев по данным вскрытий детей, умерших в перинатальном периоде.
Этиология и патогенез. Причины этих пороков разнообразны и не связаны с влиянием каких-либо определенных экзогенных факторов. Имеют несомненное значение генные мутации и хромосомные аберрации. Среди множественных пороков, наблюдающихся при хромосомных болезнях, пороки сердца встречаются реже, чем пороки ЦНС. Развитие порока связано с воздействием повреждающего агента на эмбрион от 3-й до 11-й недели внутриутробного развития. Различные виды пороков зависят от искажения этапов морфогенеза сердца, из которых основными являются дефекты первоначально парных закладок сердца, неправильные изгибы первичной сердечной трубки, задержка развития или неправильное расположение'перегородок сердца, делящих его и артериальный ствол на правую и левую половины, персистирование предсердно-желудочковых соединений, существующих во время внутриутробной жизни.
Патологическая анатомия. При врожденных пороках сердца в процессе гипертрофии миокарда у детей в возрасте первых 3 мес жизни участвуют не только увеличение объема мышечных волокон с гиперплазией их ультраструктур, но и истинная гиперплазия кардиомиоцитов. Одновременно с этим развивается гиперплазия ретикулиновых аргирофильных волокон стромы сердца. Последующие дистрофические изменения миокарда и стромы, вплоть до развития микронекрозов, приводят к постепенному разрастанию соединительной ткани и возникновению диффузного и очагового кардиосклероза.
Компенсаторная перестройка сосудистого русла гипертрофированного сердца сопровождается увеличением в нем интрамуральных сосудов, артерио- венозных анастомозов, наименьших вен (так называемых сосудов Вьессена — Тебезия) сердца. В связи со склеротическими изменениями в миокарде, а также усилением кровотока в его полостях появляется утолщение эндокарда за счет разрастания в нем эластических и коллагеновых волокон. Перестройка сосудистого русла развивается также и в легких. У детей с врожденными пороками сердца наблюдается отсталость общего физического развития.
Смерть наступает в первые дни жизни от гипоксии при особо тяжелых формах пороков или позже от развития сердечной недостаточности. С прогрессом грудной хирургии стало возможным лечение многих врожденных пороков с использованием хирургической коррекции и протезирования, что заметно изменило течение и исходы врожденных пороков сердца у детей. Благодаря сложности процессов эмбриогенеза сердца врожденные пороки его разнообразны. Однако большинство из них связано с ненормальными сообщениями между малым и большим кругом кровообращения, сужениями в этих системах или с отсутствием нормальных сообщений между ними, вплоть до несовместимого с жизнью полного разобщения малого и большого круга кровообращения. В зависимости от степени гипоксии, обусловленной уменьшением кровотока в малом круге кровообращения и направлением тока крови через ненормальные пути между малым и большим кругом кровообращения, пороки сердца могут быть разделены на два основных типа — синий и белый. При пороках синего типа отмечаются уменьшение кровотока в малом круге кровообращения, гипоксия и направление тока крови по анормальному пути — справа налево. При пороках
Рис. 295. Дефект в межжелудочковой перегородке сердца (по А. В. Цин- зерлингу).
белого типа гипоксия отсутствует, направление тока крови слева направо. Однако это деление схематично и не всегда применимо ко всем типам врожденных пороков сердца.
Врожденные пороки с нарушением деления полостей сердца. Дефект межжелудочковой перегородки встречается часто, возникновение его зависит от отставания в росте одной из структур, формирующих перегородку, вследствие чего между желудочками развивается ненормальное сообщение. Чаще наблюдается дефект в верхней соединительнотканной (мембранозной) части перегородки (рис. 295). Кровоток через дефект осуществляется слева направо, поэтому цианоза и гипоксии не наблюдается (белый тип порока). Степень дефекта может варьировать, вплоть до полного отсутствия перегородки. При значительном дефекте развивается гипертрофия правого желудочка сердца, при незначительном — существенных изменений гемодинамики не происходит.
Дефект межпредсердной перегородки в виде изолированного порока встречается редко. Он возникает либо при нарушениях развития первичной предсердной перегородки на 5-й неделе эмбриогенеза, либо позднее, при формировании вторичной перегородки и овального отверстия. Дефект первичной перегородки имеет вид отверстия, расположенного непосредственно над клапанами желудочков; при дефекте вторичной перегородки имеется широко открытое овальное отверстие, лишенное заслонки. В том и в другом случае ток крови происходит слева направо, гипоксии и цианоза не бывает (белый тип порока). Переполнение кровью правой половины сердца сопровождается гипертрофией правого желудочка и расширением ствола и ветвей легочной артерии. Полное отсутствие межжелудочковой или межпредсердной перегородок приводит к развитию трехкамерного сердца — тяжелого порока, при котором, однако, в период компенсации не наблюдается полного смешения артериальной и венозной крови, так как основной ток той или другой крови сохраняет свое направление и поэтому степень гипоксии нарастает по мере прогрессирования декомпенсации.
Врожденные пороки сердца с нарушениями деления артериального ствола. Общий артериальный ствол при полном отсутствии деления артериального ствола встречается редко. При этом пороке один общий артериальный ствол берет свое начало от обоих желудочков, у выхода располагается 4 полулунных клапана или меньше; порок часто сочетается с дефектом межжелудочковой перегородки. Легочные артерии отходят от общего ствола недалеко от клапанов, до ответвления крупных сосудов головы и шеи, они могут совсем отсутствовать и тогда легкие получают кровь из расширенных бронхиальных артерий. При этом пороке наблюдаются резкая гипоксия и цианоз (синий тип порока), дети нежизнеспособны.
Полная транспозиция легочной артерии и аорты возникает при неправильном направлении роста перегородки артериального ствола, когда она растет не по спирали, а в направлении, противоположном остальным, нормально развивающимся отделам сердца. При этом пороке аорта помещается спереди и справа от правого желудочка сердца, легочная артерия лежит позади аорты и отходит от левого желудочка. Артериальная кровь может попасть в большой круг кровообращения только при дефектах в перегородках сердца или при неза- ращении артериального (боталлова) протока и овального отверстия. Порок сопровождается резкой гипоксией и цианозом (синий тип порока).
Значительно страдает миокард, так как венечные артерии не получают артериальной крови. Дети нежизнеспособны.
Стеноз и атрезия легочной артерии наблюдаются при смещении перегородки артериального ствола вправо, часто сочетаются с дефектом межжелудочковой перегородки и другими пороками. При значительном сужении легочной артерии кровь в легкие попадает через артериальный (боталлов) проток и расширяющиеся бронхиальные артерии. Порок сопровождается гипоксией и выраженным цианозом (синий тип порока).
Стеноз и атрезия аорты являются следствием смещения перегородки артериального ствола влево. Они встречаются реже, чем смещение перегородки вправо, часто сопровождаются гипоплазией левого желудочка сердца. При этом наблюдаются резкая степень гипертрофии правого желудочка сердца, расширение правого предсердия и резкий общий цианоз. Дети нежизнеспособны.
Сужение перешейка аорты (коарктация), вплоть до его атрезии, компенсируется развитием коллатерального кровообращения через межреберные артерии, артерии грудной клетки и резкой гипертрофией левого желудочка сердца.
Незаращение артериального (боталлова) протока можно считать пороком при наличии его с одновременным расширением у детей старше 3 мес жизни. Ток крови осуществляется при этом слева направо (белый тип порока). Изолированный порок хорошо поддается хирургической, коррекции.
Комбинированные врожденные пороки сердца. Среди комбинированных пороков чаще встречаются триада, тетрада и пентада Фалло. Триада Фалло имеет 3 признака: дефект межжелудочковой перегородки, стеноз легочной артерии и как следствие этого гипертрофия правого желудочка. Тетрада Фалло имеет 4 признака: дефект межжелудочковой перегородки, сужение легочной артерии, декстрапозиция аорты (смещение устья аорты вправо) и гипертрофия правого желудочка сердца. Пентада Фалло, кроме этих четырех, включает 5-й признак — дефект межпредсердной перегородки. Чаще всего встречается тетрада Фалло (40—50% всех врожденных пороков сердца). При всех пороках типа Фалло отмечаются ток крови справа налево, уменьшение кровотока в малом круге кровообращения, гипоксия и цианоз (синий тип пороков). К более редким комбинированным врожденным порокам относятся дефект межжелудочковой перегородки со стенозом левого предсердно-желудочкового отверстия (болезнь Лютамбаше), дефект межжелудочковой перегородки и декстрапозиция аорты (болезнь Эйзенменгера) и ответвление левой венечной артерии от легочного ствола (синдром Бланда — Уайта — Гарленда), первичная легочная гипертензия (болезнь Аэрза), зависящая от гипертрофии мышечного слоя сосудов легкого (мелких артерий, вен и венул) и др.
Рис. 296. Трахеопищеводный свищ.
Верхний сегмент заканчивается слепо, резко расширен; нижний сегмент открывается в'трахею в области ее бифуркации (по А. В. Цинзерлингу).
Врожденные пороки органов
пищеварения
у Врожденные пороки органов пищеварения встречаются в 3—
4% вскрытий умерших в перинатальном периоде и составляют 21% всех врожденных пороков этого периода. Они чаще всего представляют собой атрезии и стенозы пищеварительного тракта.
Этиология и патогенез. Атре- зия анального отверстия, как и другие пороки каудального конца зародыша, встречаются чаще при диабетической эмбриопатии. В целом происхождение этих пороков различно.
Патогенез связан с нарушением образования отверстий пищеварительной трубки в периоде от 4-й до 8-й недели внутриутробного развития, так как вначале эта трубка заканчивается слепо с обоих концов. Имеет значение и задержка реканализации, так как на 8-й неделе внутриутробной жизни растущий эпителий полностью закрывает просвет кишечной трубки, который в дальнейшем восстанавливается при формировании слизистой оболочки.
Атрезии и стенозы чаще наблюдаются впищеводе, двенадцатиперстной кишке, проксимальном отрезке тощей и дистальном отрезке подвздошной кишки, в области прямой кишки и анального отверстия. В толстой кишке они встречаются редко. В пищеводе, кроме того, могут наблюдаться трахеопищеводные свищи (рис. 296), образование которых зависит от нарушения деления первичной кишки на пищевод и трахею. Эти свищи приводят к развитию тяжелой аспирационной пневмонии. Атрезии кишки могут быть одиночными и множественными, причем при последних кишечник напоминает «связку сосисок». В области атрезии кишка имеет вид плотного соединительнотканного шнура, который под влиянием перистальтики может растягиваться и разрываться, что приводит к перфоративному перитониту в первые дни жизни новорожденного.
Атрезии и стеноз прямой кишки и анального отверстия могут наблюдаться в разных вариантах: 1) атрезия только анального отверстия — при нормальном развитии прямая кишка отделена от него перепонкой; 2) атрезия только прямой кишки — анальное отверстие ведет в короткий слепой канал, выше него лежит тяж недоразвитой прямой кишки; 3) атрезия анального отверстия и прямой кишки — анальное отверстие отсутствует, слепой конец прямой кишки расположен высоко; 4) атрезия со свищами — прямая кишка открывается в мочевой пузырь, мочеиспускательный канал, влагалище, мошонку, промежность и другие органы мочеполовой системы.
Удвоение отдельных участков кишечника касается чаще только слизистой оболочки, мышечная оболочка бывает общей. Удвоенный участок может иметь форму кисты, дивертикула или трубки. Порок осложняется кровотечением, воспалением, некрозом с перфорацией.
Болезнь Гиршпрунга (относится к ранним фетопатиям) — сегментарный аганглиоз, megacolon — отсутствие нейронов межмышечного (так называемого ауэрбахова) сплетения нижнего отрезка сигмовидной и прямой кишки. Вследствие сохранности подслизистого (так называемого мейсснерова) сплетения аганглионарный участок кишки спастически сокращен, выше него происходит растяжение кишки меконием или калом с развитием последующей компенсаторной гипертрофии мышечной оболочки; в растянутом отрезке иногда наблюдаются изъязвления. Больные страдают запорами, развивается непроходимость.
Гипертрофический пилоростеноз (относится к ранним фетопатиям) — врожденная гипертрофия мускулатуры пилорического отдела желудка с сужением его просвета; самый частый врожденный порок желудка, этиология и патогенез которого не выяснены. Встречается у 0,3% новорожденных, у мальчиков — в 5—7 раз чаще. Отмечается семейный характер заболевания. Вместо нормального пилорического кольца имеется трубка с узким просветом и толстыми плотными стенками, вдающаяся в двенадцатиперстную кишку. Наблюдается упорная рвота, начинающаяся с 3—4-й недели жизни, вплоть до развития комы от потери хлоридов. Хирургическое лечение приводит к полному излечению.
Пороки пищеварительного тракта, связанные с сохранением некоторых эмбриональных структур. К ним относятся грыжа пупка, кисты и свищи пупочного кольца и меккелев дивертикул.
Грыжа пупка — дефект передней брюшной стенки в области пупка с выпячиванием полупрозрачного грыжевого мешка, образованного пуповиной и амнионом, содержащего петли тонкой кишки. Порок возникает вследствие того, что петли кишечника не переходят в брюшную полость на 8—10-й неделе внутриутробного развития. Поддается хирургическому лечению. От него следует отличать эвентрацию органов брюшной полости с ее гипоплазией, при которой брюшная стенка широко открыта, грыжевой мешок отсутствует, хирургическое лечение неэффективно. Кисты и свищи области пупочного кольца образуются вследствие персистирования желточного протока, соединяющего кишечную трубку с желточным мешком на ранних этапах внутриутробного развития. Если проток сохранен полностью, появляется пупочно-кишечный свищ, из которого наружу выделяется кал. Если он сохранен частично, в области пупка формируется кишечная киста — энтерокистома, частичное сохранение протока в области кишки приводит к образованию меккелева дивертикула — пальцевидного выпячивания стенки подвздошной кишки, расположенного обычно на 25 см выше подвздошно-слепокишечной (так называемой баугиниевой) заслонки. Между ними и пупочным кольцом иногда сохраняется остаток желточного протока в виде соединительнотканного тяжа. Все эти пороки могут приводить к кровотечениям, воспалению, в том числе перитониту, непроходимости, инвагинации; подлежат хирургическому лечению.
Врожденные пороки печени и желчных путей. Поликистоз печени — множественные кисты разных размеров, выстланные эпителием и заполненные прозрачной жидкостью,— встречается редко, часто сочетается с поликистозом почек и поджелудочной железы.
Атрезия и стеноз внепеченочных желчных протоков может наблюдаться в одном или во всех трех протоках. Агенезия и гипоплазия внутрипеченочных желчных протоков (относится к ранним фетопатиям) — уменьшение числа или полное отсутствие желчных протоков в портальном тракте в области триад. Этиология связана с вирусом гепатита. Отмечаются семейные случаи. Рассматривается как следствие нарушений образования протоков из печеночного дивертикула (5—8-я неделя) или задержки реканализации (8-й неделя внутриутробного развития). Желтуха очень интенсивная, развивается на 3—5-й день жизни, порок приводит к билиарному циррозу печени. При агенезии и гипоплазии внутрипеченочных протоков возможно развитие врожденного билиарного цирроза. Дети доживают до 6—7 мес. При врожденном циррозе они погибают в первые дни жизни от печеночной недостаточности.
Врожденная гиперплазия внутрипеченочных желчных протоков (относится к ранним фетопатиям) — причудливое разрастание желчных протоков в области портального тракта с избыточным развитием соединительной ткани — комбинируется с мелкокистозными почками. Желтуха нехарактерна, она появляется в случае присоединения вторичного гнойного холангита. Этот порок встречается и у взрослых. При комбинации с мелким кистозом почек смерть наступает от почечной недостаточности в первые дни жизни.
Врожденные пороки почек, мочевыводящих путей
и половых органов
Этиология. Развитие пороков не связано с действием определенных экзогенных агентов. Многие из них являются наследственными или семейными. Встречаются при хромосомных синдромах. Пороки эти многообразны и возникают в период 4—8-й недели киматогенеза.
Врожденные пороки почек. Агенезия почек — врожденное отсутствие одной или обеих почек (арения) — встречается редко, при этом у новорожденного выражена складчатость кожи, лицо одутловатое, старческое, ушные раковины расположены низко, нос широкий и плоский, выступают лобные бугры; наблюдаются врожденные пороки и других органов. Дети нежизнеспособны.
Гипоплазия почек — врожденное уменьшение их массы и объема, может быть одно- и двусторонним; при односторонней гипоплазии наблюдается викарная гипертрофия второй нормальной почки.
Дисплазия почек — гипоплазия с одновременным наличием в почках эмбриональных тканей. Микроскопически в ткани почки обнаруживаются очажки нефробластомы, примитивные канальцы и клубочки, кисты, островки хряща и гладкой мышечной ткани. Сочетаются с аплазией, гипоплазией или атрезией и стенозом мочеточников. При двусторонней резко выраженной гипоплазии и дисплазии почек дети нежизнеспособны.
Крупнокистозные почки (поликистоз почек взрослого типа) —двустороннее значительное увеличение почек с образованием в их корковом слое большого числа крупных кист с прозрачным содержимым, между кистами — участки нормальной почечной ткани (рис. 297). Порок комбинируется с кистами печени и поджелудочной железы, наследуется по доминантному типу. Патогенез его связывают с нарушением соединения зачатков метанефрогенной ткани и уретральной трубки, образуются ретенционные кисты.
Мелкокистозные почки (поликистоз «инфантильного» типа) — двустороннее значительное увеличение почек с образованием многочисленных мелких кист в корковом и мозговом слоях, тесно прилежащих друг к другу. Почки имеют вид крупнопористой губки. При микроскопическом исследовании вся почечная ткань выглядит сплошь замещенной кистами, выстланными кубическим эпителием. Порок сочетается с кистами печени и гиперплазией желчных ходов. Дети нежизнеспособны.
Сращение почек (подковообразная почка) и дистопия клинически не проявляются.
Врожденные пороки мочевыводящих путей. Основные из них: 1) удвоение лоханок и мочеточников; 2) агенезия, атрезия, стеноз мочеточников, эктопия
Рис. 297. Поликистозная почка (макрокистоз).
их устьев; 3) мегалоуретер относится к ранним фетопатиям — резкое расширение мочеточника (одного или двух) вследствие гипоплазии мышечной ткани или нервного аппарата; 4) экстрофия мочевого пузыря в результате аплазии его передней стенки, брюшины и кожи в области лобка; 5) агенезия мочевого пузыря; 6) атрезия, стеноз уретры (чаще у девочек) и гипоспадия — дефект нижней стенки, эписпадия — дефект верхней стенки мочеиспускательного канала у мальчиков.
Все пороки мочевыводящих путей ведут к нарушению оттока мочи и без своевременного хирургического лечения, которое в настоящее время с успехом выполняется, приводят к почечной недостаточности. Наиболее тяжелые из них (например, агенезия, атрезия мочевых путей) приводят к смерти от уремии вскоре после рождения, другие долго могут не проявляться клинически, однако постепенно приводят к гидронефрозу, иногда к образованию камней, возникновению восходящего хронического пиелонефрита, что угрожает развитием почечной недостаточности, заканчивающейся смертью больного (чаще в 20—30 лет) от уремии.
Врожденные пороки половых органов. Они часто связаны с болезнью эндокринных желез (надпочечников, гипофиза) матери и плода, с приемом гормональных препаратов во время беременности; установлена наследственная передача по рецессивному типу. К ним относятся: крипторхизм — задержка яичек в брюшной полости или в паховом канале (у новорожденных не следует считать пороком, так как у них встречается крипторхизм в 30%^случаев, к 12— 16 годам наблюдается только в 2—3% случаев и тогда расценивается как порок); атрезия шейки матки и влагалища, удвоение матки; гермафродитизм — наличие признаков обоего пола у одного лица. Различают истинный гермафродитизм — одновременное наличие женских и мужских половых желез и ложный — наружные половые органы пола, противоположного половым железам. Пороки развития половых органов жизни не угрожают, в некоторых случаях возможно хирургическое лечение.
Врожденные пороки органов дыхания
Врожденные пороки органов дыхания часто сочетаются с другими пороками и встречаются у 4,2% умерших в перинатальном периоде, у 3% детей, умерших до 1 года.
Рис. 298. Врожденные бронхоэктазы (по А. В. Цинзерлингу).
| I |
Аплазия и гипоплазия бронхов и легких, одного легкого или его доли встречаются чаще. Гипоплазия легких бывает преимущественно вторичной, когда имеет место дисплазия грудной клетки.
Кисты легких (относятся к ранним и поздним фетопатиям) могут быть множественными (поликистоз легких), располагаться в одном легком, в одной доле или быть единичными. Кисты имекЬт разное происхождение — образуются при агенезии одного из порядков ветвления бронхов. В первом случае газообмен не осуществляется, так как слепо заканчивающиеся разветвления бронхов окружены соединительной тканью. Во втором случае крупные и средние бронхи непосредственно переходят
в легочную ткань или бронхиолы. В постнатальном периоде установившийся акт дыхания приводит к эктазии кист бронхов с развитием так называемых врожденных бронхоэктазов (рис. 298).
Врожденная эмфизема (относится к ранним и поздним фетопатиям) — резкое вздутие чаще верхней доли левого легкого в связи с гипоплазией хрящей, эластической и мышечной тканей бронхов. Она вызывает смещение органов средостения в противоположную сторону. Порок выявляется только в постнатальном периоде.
Врожденные пороки легких, если они совместимы с жизнью, приводят к осложнениям в виде вторичной инфекции с развитием хронического бронхита и пневмонии, следствием которых являются пневмосклероз, облитерация плевральных полостей, легочное сердце с последующей его недостаточностью. Смерть от этих осложнений чаще наблюдается у взрослых.
Врожденные пороки костно-суставной и мышечной систем
Врожденные пороки скелета и мышечной системы встречаются, по данным вскрытий, в 0,5—0,8 и 13,5% случаев соответственно среди всех пороков у умерших в перинатальном периоде. В их этиологии из экзогенных факторов особое значение имеет талидомид. Различают системные и изолированные пороки скелета.
Системные пороки костно-суставной системы. Хондродисплазия (относится к ранним фетопатиям) — группа врожденных пороков, характеризующихся значительным укорочением и утолщением конечностей. Хондродисплазия плода, или летальнаямикромелия (рис. 299),— укорочение и утолщение конечностей, кожа их образует крупные складки, головка новорожденного увеличена, нос седловидный, рот приоткрыт, язык толстый, шея короткая, тела позвонков тоже утолщены, грудная клетка гипоплазирована; порок сочетается с гипопла-
Рис. 299. Хондродис- плазия (по А. В. Цин- зерлингу).
зией легких. Другим видом хондродисплазии является ахондроплазия, характеризующаяся только укорочением и утолщением конечностей и нарушением развития костей лицевого скелета. Порок проявляется позже, когда становится заметным отставание ребенка в росте; наследуется по доминантному типу, возможны спонтанные мутации генов. Сущность порока состоит в нарушении развития костей хрящевого генеза, кости соединительного происхождения развиваются нормально.
При микроскопическом исследовании обнаруживается изменение энхонд- рального костеобразования при сохранности периостального, что ведет к нарушению роста трубчатых костей в длину. Прогноз для жизни благоприятный, умственной осталости не наблюдается.
Несовершенный остеогенез (ранняя фетопатия) — врожденная ломкость костей, наследуется по доминантному типу. Порок характеризуется множественными, часто врожденными переломами с искривлениями конечностей и ребер. Свод черепа построен только из соединительной ткани, наблюдается отосклероз, голубые склеры, гидроцефалия.
Врожденная мраморная болезнь (ранняя фетопатия) — выраженный остеосклероз с одновременным нарушением развития кроветворной ткани наследственного характера. Дети умирают в первые месяцы, реже — в первые годы жизни.
Изолированные пороки костно-суставной системы. К ним относятся врожденный вывих и дисплазия тазобедренного сустава одно- или двусторонний (ранняя фетопатия), врожденная ампутация и аплазия (амелия) конечностей, фокомелия — недоразвитие проксимальных отделов конечностей, когда стопы и кисти начинаются непосредственно от туловища, полидактилия — увеличение числа пальцев, синдактилия — сращение пальцев и др.
Системная гипоплазия мышечной ткани. Примером ее может быть врожденная миатония Оппенгейма (относится к ранним фетопатиям), при которой наблюдается гипоплазия поперечнополосатых мышц. В первые месяцы жизни дети умирают от пневмонии, развитие которой связано с гипоплазией дыхательных мышц, за исключением диафрагмы.
Изолированные пороки мышечной системы. К важнейшим из них относятся: врожденные истинные и ложные диафрагмальные грыжи. При ложных грыжевой мешок отсутствует, имеется дефект диафрагмы, объем которого варьирует, через него органы брюшной полости, чаще петли кишок, могут проникать в грудную полость. Врожденная кривошея характеризуется укорочением грудиноключично-сосцевидной мышцы вследствие ее очагового фиброза, отчего головка ребенка наклоняется в пораженную сторону.
Врожденные пороки лица. Основными врожденными пороками являются: хейлосхиз — расщепление верхней губы, палатосхиз — расщепление твердого неба, микрогнатия — гипоплазия нижней челюсти, гипертелоризм — широкое расстояние между глазами. Эти пороки часто сочетаются с другими множественными пороками развития.
ФЕТОПАТИИ
Фетопатии — патология фетального периода с 76-го по 280-й день беременности, в течение которого заканчивается основная тканевая дифференцировка органов и формирование плаценты. Характерной особенностью фетопатий является сочетание поражений двух типов — нарушений тканевого морфогенеза с реактивными изменениями в виде расстройств кровообращения, дистрофии, некрозов, воспаления, иммунных реакций, компенсаторно-приспособительных процессов, регенерации. При ранних фетопатиях преобладают нарушения тканевого Морфогенеза, при поздних — реактивные процессы. Следует различать инфекционные и неинфекционные фетопатии.
Инфекционные фетопатии
Этиология и патогенез. Инфекционные фетопатии могут быть связаны с воздействием вирусов, многих бактерий и других возбудителей. В плаценте при этом часто возникает воспаление.
Инфицирование плода осуществляется чаще всего гематогенным путем. Возбудитель через плаценту по пупочной вене попадает в организм плода. При переходе воспалительного процесса с плаценты на плодные оболочки возможно инфицирование околоплодных вод с последующим заглатыванием или аспирацией плодом возбудителя. Реже инфицирование осуществляется восходящим путем через влагалище в канал шейки матки или нисходящим путем через трубы, если у матери в брюшной полости имеется очаг воспаления. Источником заражения чаще являются вялотекущие хронические или латентные инфекции матери, так как при таких формах течения инфекционных болезней содержание иммуноглобулинов и титр соответствующих иммунных антител бывают недостаточными как для завершения процесса у самой матери, так и для предотвращения заболевания плода. Такие соотношения наблюдаются, например, при токсоплазмозе, сывороточном гепатите.
Патологическая анатомия. При всех инфекционных фетопатиях наблюдается генерализованный, а при бактериальных и грибковых септический тип изменений с образованием множественных очагов ареактивного некроза в паренхиматозных органах и головном мозге (при врожденной ветряной оспе, простом герпесе, цитомегалии, инфицировании вирусом Коксаки) или продуктивных диффузных воспалительных инфильтратов в сочетании с ареактивными некротическими очагами (врожденный сывороточный гепатит, цитомегалия, краснуха, токсоплазмоз), или с образованием гранулем во многих органах (врожденный сифилис, листериоз, туберкулез, поражение грибами). При этом на фоне генерализованных поражений могут преобладать изменения в определенных органах, например при токсоплазмозе — в головном мозге, при сывороточном гепатите — в печени, при инфекции вирусом Коксаки — в миокарде и головном мозге и др. Как правило, наблюдается выраженный геморрагический синдром в виде петехий на коже, слизистых и серозных оболочках, кровоизлияний во внутренних органах, склонность к которым при инфекционном процессе возрастает вследствие развития генерализованных васкулитов. Иммунные реакции плода выражаются в задержке созревания вилочковой железы, в его атрофии с уменьшением его объема и массы, в наличии у доношенных плодов очагов экстрамедуллярного кроветворения, а у недоношенных — в увеличении их объема, что сопровождается гепато- и спленомегалией. Часто наблюдаются конъюгационная желтуха, тканевая незрелость органов у доношенных или недоношенность и общая гипотрофия плода.
Прогноз в большинстве случаев неблагоприятный, смерть наступает в первые дни или в первые 3 мес жизни. При выздоровлении остаются стойкие изменения в органах, приводящие к инвалидности или к смерти от недостаточности жизненно важных органов в другие периоды жизни.
Неинфекционные фетопатии
К основным формам неинфекционных фетопатий относятся гемолитическая болезнь новорожденных, фетальный муковисцидоз, фиброэластоз эндокарда, диабетическая фетопатия и многие, преимущественно ранние, фетопатии. Ранние фетопатии проявляются в виде изолированных врожденных пороков (гипертрофический пилоростеноз, мегаколон, мегалоуретер, агенезия, гипоплазия и гиперплазия желчных протоков, кистоз легких и др.), а также системных врожденных пороков костно-суставной и мышечной тканей, кожи и др.
Фетальный муковисцидоз — перинатально возникающая форма муковисци- доза (кистозного фиброза поджелудочной железы). Заболевание сопровождается изменением характера слизи и других секретов, выделяемых эпителием экскреторных желез, что встречается, по данным вскрытий детей, в 0,1—0,2%. Наиболее часто встречается легочно-кишечная форма, которой болеют дети первых месяцев жизни, реже отмечается изолированная легочная или кишечная форма, наблюдающаяся у детей в любом возрасте. Совсем редко обнаруживают формы с развитием билиарного цирроза печени (встречается у детей старшего возраста и у взрослых). Фетальный муковисцидоз развивается внутриутробно или в первые дни жизни.
Этиология и патогенез. Болезнь наследуется по аутосомно-рецес- сивному типу. В основе патогенеза лежит, вероятно, ферментопатия, характер которой не раскрыт, приводящая к нарушению структуры гликопротеидов (мукоидов). Секрет многих желез становится густым, вязким, что приводит к задержке его эвакуации, развитию ретенционных кист и к нарушению проходимости по естественным каналам. Поражаются прежде всего экскреторный аппарат поджелудочной железы, слизистые железы дыхательного и пищеварительного трактов, желчные пути, слюнные, потовые и слезные железы.
Патологическая анатомия. При макроскопическом исследовании поджелудочная железа может быть без изменений, в редких случаях в ней отмечаются уплотнение, подчеркнутый рисунок долек, появление мелких кист. Микроскопически в кистозно расширенных протоках и в ацинусах наблюдается сгущение секрета. Железистая паренхима атрофична, островковый аппарат сохранен, в интерстиции отмечаются диффузный фиброз и лимфоги- стиоцитарные инфильтраты (рис. 300). Изменения могут колебаться от кистозного расширения единичных протоков и ацинусов до кистозного превращения всей экскреторной железистой паренхимы. В результате сгущения слизи в бронхах возникают обтурационные ателектазы с неизбежным вторичным инфицированием и развитием хронического бронхита, пневмонии с бронхоэкта- зами и абсцедированием. В кишечнике отмечается сгущение каловых масс с развитием копростаза, перфорации и калового перитонита. Изменению свойств кала способствует не только сгущение слизи, но и недостаточность поджелудочной железы (отсутствие липазы, липокаина и трипсина). В п е ч е н и имеется жировая инфильтрация. Сгущение желчи ведет к холестазу и билиарному циррозу. Фетальный муковисцидоз проявляется в виде мекониальной кишечной непроходимости (мекониальный илеус). В поджелудочной железе
Рис. 300. Кистозный фиброз поджелудочной железы при муковисци- дозе.
выраженные кистозные изменения могут отсутствовать. Вся тонкая кишка до подвздошно-слепокишечной (баугиниевой) заслонки заполнена зеленоватооливковым густым, вязким меконием, толстая кишка спавшаяся, имеет вид так называемой микроколон. После перфорации между петлями кишки видны массы мекония и фибринозно-гнойные наложения на брюшине. При внутриутробном мекониальном перитоните между петлями кишки образуются спайки с замурованными в них зеленоватыми комочками мекония. Такие бляшкообразные плотные наложения встречаются на париетальной брюшине, на капсуле селезенки и печени.
Осложнения. Кроме осложнений, связанных непосредственно с основным заболеванием (хроническая пневмония, каловый и мекониальный перитонит, цирроз печени), у больных наблюдается прогрессирующее общее истощение, которое зависит от нарушений липидного, белкового, витаминного обмена (витаминов A, D, Е и К, растворимых в липидах) в результате нарастающей недостаточности поджелудочной железы.
Смерть наступает от легочно-сердечной недостаточности, перитонита, печеночной комы. При мекониальном илеусе'дети погибают в первые дни жизни.
Фиброэластоз эндокарда — врожденное заболевание, при котором в эндокарде и в субэндокардиальном слое миокарда наблюдается склероз с обилием эластических волокон. Встречается редко.
Этиология и п а т о г е н е з. Отмечается семейный характер заболевания, предполагают влияние вируса цитомегалии, белкового голодания матери, авитаминозов, гипоксии плода. Патогенез не ясен. Возможно, что ведущая роль принадлежит повреждению миокарда, в ответ на которое компенсаторно разрастаются эластическая и коллагеновая ткани эндокарда.
Патологическая а н а т о м.и я. Сердце увеличено в 21 /2—4 раза по сравнению с нормой за счет значительной гипертрофии преимущественно левого желудочка, эндокард его резко утолщен, беловато-желтый. Возможно одновременное поражение эндокарда остальных отделов сердца. В половине случаев отмечаются утолщение и деформация митрального и аортальных клапанов, в 1 /з наблюдений — комбинация с врожденными пороками, чаще с сужением аорты.
Значительный склероз эндокарда и кардиосклероз ведут к снижению сократительной способности миокарда.
Смерть наступает от острой сердечной недостаточности (молниеносная форма) в первые дни жизни или от нарастающей недостаточности сердца при интеркуррентных заболеваниях (пневмония) в первые месяцы жизни.
Рис. 301. Диабетическая фетопатия.
Диабетическая фетопатия — заболевание плода, обусловленное предиабе- том и диабетом матери.
Этиология и патогенез. Основное значение имеют нарушения углеводного обмена плода под влиянием постоянного изменения уровня глюкозы в крови матери, особенно значительных при плохо леченном диабете беременных. В связи с попыткой компенсации уровня глюкозы в крови у плода развиваются гипертрофия инсулярного аппарата с последующим истощением его и дистрофией р-клеток, а также синдром Иценко — Кушинга. После рождения, когда снижается влияние материнского диабета, могут наступить восстановление функции поджелудочной железы плода и нормализация обмена. Если этого не происходит, развивается тяжелое страдание — диабет новорожденного. Однако диабет новорожденного не всегда связан с диабетом матери, так как может зависеть от повреждений инсулярного аппарата плода другого происхождения. В противоположность этому диабетическая фетопатия связана только с диабетом и предиабетом матери.
Патологическая анатомия. При этой фетопатии имеется склонность к рождению крупных плодов — с массой тела 4—6 кг, хотя это и необязательно. Тело плода покрыто обильной сыровидной смазкой, кожа багровосинюшная с петехиями, шея короткая, лицо одутловатое, отечное, мягкие ткани туловища и конечностей пастозные (рис. 301), имеются признаки незрелости — отсутствие ядра окостенения бедра или уменьшение его размеров и др. Отмечается гепато- и кардиомегалия. При микроскопическом исследовании в поджелудочной железе наблюдается гипертрофия островков поджелудочной железы с увеличением числа (3-клеток. Наряду с этим отмечаются дегрануляция, вакуолизация и пикноз ядер этих клеток, свидетельствующие об истощении их секреции. В печени ймеются диффузная жировая инфильтрация, обширные очаги экстрамедуллярного кроветворения, иногда некрозы. В миокарде отмечаются вакуольная дистрофия, микронекрозы, в почках — отложение гликогена в извитых канальцах, в селезенке — экстрамедуллярное кроветворение. В сосудах микроциркуляторного русла почек, кожи, сетчатки глаза наблюдаются утолщение стенок за счет отложений ШИК-положительного материала, пролиферация эндотелия наряду со значительной извитостью и эктазией сосудистого русла.
ИзосложнеНийу плодов и новорожденных с диабетической фетопатией часто развивается гипоксия во время родов, образование гиалиновых мембран в легких, что зависит от дефицита антиателектатического фактора — сурфактанта, вещества фосфолипидной природы — в результате нарушений при диабетической фетопатии не только углеводного, но и липидного обмена.
Смерть наступает от асфиксии плода или новорожденного, а также от гипогликемии, наступающей после родового стресса.
ПАТОЛОГИЯ ПОСЛЕДА
При нормальном течении родов через 15—20 мин после рождения плода матка вновь сокращается и из нее изгоняется послед. Послед состоит из плаценты, разорванных остатков плодных оболочек — амниона, гладкого хориона и остатков децидуальной оболочки и пупочного канатика. Плацента является основным органом, осуществляющим обменный процесс между плодом и материнским организмом.
Зрелая плацента имеет вид диска толщиной 2—4 см, диаметром 12—20 см, масса ее равна 500—600 г. Различают плодовую и материнскую части плаценты.
Плодовая часть состоит из амниона и ветвистого хориона с проходящими в них плодовыми сосудами. Со стороны плода хорион образует пластинку, из которой растут ворсины, покрытые двумя слоями клеток трофобласта — внутренним эпителиальным слоем Лангханса — цитотрофобластом и наружным, образующим синцитий — синцитиотрофобластом. Некоторые ворсины вступают в непосредственный контакт с материнской частью плаценты, закрепляясь в ней, при этом трофобласт ворсин обрастает эрозированную базальную децидуальную оболочку и материнская часть плаценты оказывается также покрытой клетками трофобласта. Другая часть ворсин свободно свисает в пространство между хориальной и базальной пластинками или соединяется между собой.
Различают основные стволовые ворсины и их разветвления. Каждая стволовая ворсина с разветвлениями составляет дольку (котиледон) плаценты.
Материнскаячасть состоит из базальной пластинки, представленной децидуальной оболочкой с выстилающим ее слоем трофобласта и септ — перегородок, идущих вертикально и разделяющих разветвления основных ворсин хориона друг от друга. Свободные пространства между ворсинами, хориальной и базальной пластинами и септами получили название межворсинчатых пространств. В них циркулирует материнская кровь. Между кровью матери и плода существует ряд биологических мембран: клетки трофобласта, рыхлая строма ворсин, эндотелий и базальная мембрана сосудов ворсин хориона.
В конце беременности в хориальной пластинке, в ткани, окружающей межворсинчатые пространства на границе трофобласта и децидуальной ткани, в глубине базальной пластинки откладываются фибрин и фибриноид в виде ацидофильного гомогенного вещества. Слой фибриноида и фибрина в глубине базальной пластинки получил название слоя Нитабуха, в хориальной — слоя Лангханса. Кроме капсулярной децидуальной оболочки и гладкого хориона в состав плодных оболочек входит амнион.
Плодные оболочки последа беловато-серого цвета, студневидные, полупрозначные, предствляют собой разорванный мешок, в котором различают плодовую и материнскую поверхность. Плодовая поверхность состоит из амниона, выстланного кубическим эпителием, лежащим на базальной мембране, и соединительнотканного бессосудистого слоя. К нему прилежит гладкий хорион, состоящий из волокнистой соединительной ткани, покрытой с материнской стороны несколькими слоями клеток трофобласта и децидуальной оболочкой.
Пупочный канатик имеет вид извитого шнура длиной в среднем 50 см, толщиной 1 —1,5 см, состоит из миксоидной ткани (вартонов студень), снаружи покрыт амнионом. В нем проходят две пупочные артерии и пупочная вена.
На поперечном разрезе пуповины сосуды расположены в виде треугольника, в центре которого виден урахус (остаток аллантоиса).
ВОЗРАСТНЫЕ ИЗМЕНЕНИЯ
Возрастные изменения плаценты закономерно возникают в конце беременности и бывают особенно значительно выражены при переношенной беременности.
Макроскопически в плаценте на материнской стороне видны рассеянные беловато-желтые фокусы некрозов и участки кальциноза. При переношенной беременности, кроме того, плацента бывает более бледной, границы котиледонов сглажены. Плодны еоболочки и пупочный канатик окрашены меко- нием в зеленоватый цвет, такого же цвета могут быть воды, количество которых уменьшено. Тургор пупочного канатика снижен, извитость его уменьшена.
Микроскопически основными являются дистрофические изменения. Они появляются при усилении процессов фибриноидного превращения трофобласта и выпадении фибрина из материнской крови межворсинчатых пространств. Результатом этого является блокирование доступа материнской крови к ворсинам хориона. Группы ворсин хориона погибают и формируются ишемические инфаркты плаценты. В некротизированную ткань плаценты откладываются соли кальция. Наблюдаются также фиброз стромы ворсин и склероз их сосудов. Выражением компенсаторных изменений, направленных на улучшение обмена между организмом плода и матери, являются синцитиальные почки. Они представляют собой очаги пролиферации синцития трофобласта в виде нагромождения тесно расположенных гиперхромных ядер, окруженных общей цитоплазмой и расположенных на поверхности ворсин хориона (рис. 302). К компенсаторным процессам следует также отнести увеличение числа сосудов в некоторых ворсинах. В амнионе отмечаются дистрофические изменения эпителия, вплоть до некроза, в пупочном канатике — уменьшение содержания основного мукоидного вещества и утолщение соединительнотканных перегородок.
ПОРОКИ РАЗВИТИЯ
Пороки развития плаценты возникают в результате нарушений имплантации бластоцисты и относятся к бластопатиям. К таким порокам относятся изменения ее массы и размеров, формы, локализации и ее отслойки (отделения) от стенки матки.
Пороки развития массы и размеров. В норме между массой плаценты и плода имеются определенные соотношения — плацентарно-плодный коэффициент, который при доношенной беременности колеблется в пределах 'Д— /7, или 0,1—0,19. Поэтому гипоплазия плаценты может приводить к гипоплазии плода. Смерть одного плода из двойни может быть связана с частичной гипоплазией питающей его части плаценты. Гипоксия плода чаще встречается при низких показателях плацентарно-плодного коэффициента.
Диффузная гиперплазия плаценты с увеличением объема котиледонов наблюдается при ангиоматозе ворсин, когда вместо 4—6 сосудов в ворсине определяется 25—50 и более. Ангиоматоз вместе с появлением синцитиальных почек рассматривают как компенсаторный процесс. Увеличение массы может быть связано не с истинной гиперплазией элементов плаценты, а с отеком ворсин, склерозом их стромы, увеличением массы фибрина. Эти изменения в свою очередь могут сочетаться с компенсаторными и наблюдаться при гемолитической болезни, диабете матери, токсикозах беременности и др.
Пороки развития формы плаценты, отрицательно влияющие на плод, течение беременности и родов. К таким порокам относят плаценту, окруженную валиком (pi. circumvallata) и окруженную ободком (pi. marginata). Этиология их не установлена. При валикообразной плаценте изменения выражены больше, являются следствием нидации только половины всей поверхности бластоцисты.
Рис. 302. Возрастные изменения плаценты. Часть ворсин пропитана гомогенными белковыми массами; видны многоядерные синцитиальные клетки. Яыа#'' м*.' »ir' Ж* "Mi
Макроскопически при pi. marginata на плодовой поверхности обнаруживается беловатое кольцо по периферии; при pi. circumvallata кольцо бывает более широким и выступает в виде валика над плодовой поверхностью. Плодные оболочки отходят от внутренней стороны кольца или валика. Микроскопически валик состоит из некротизированных ворсин и децидуальной ткани, пропитанных фибрином и постепенно подвергающихся гиалинозу. При валйкообразной плаценте во время беременности наблюдаются кровотечения, чаще встречаются преждевременные роды и мертворождаемость.
Пороки развития формы плаценты, не влияющие на плод, беременность и роды. К ним относятся окончатая плацента (pi. fenestrata), двухдолевая плацента (pi. bipartita) и др.
Пороки развития локализации плаценты. К ним относятся краевое (pi. praevia marginalis) или центральное (pi. praevia centralis) предлежание плаценты по отношению к внутреннему зеву матки. Предлежание плаценты возникает вследствие бластопатии, выражающейся в имплантации бластоцисты в нижнем сегменте матки. Причины такой имплантации неясны, она чаще встречается при многоплодной беременности и у многорожавших женщин. При предлежании плаценты чаще встречаются пороки развития формы — окончатая, дву- и многодолевая плаценты и др. Микроскопически в предлежащей части плаценты постоянно наблюдаются выраженные некротические и воспалительные изменения.
В родах во время раскрытия зева происходят отслойка плаценты и кровотечение, особенно тяжелое при центральном предлежании, угрожающее жизни матери и приводящее к смерти плода от гипоксии. Поэтому предлежание плаценты является тяжелой патологией, заставляющей прибегать к оперативному вмешательству. При имплантации бластоцисты вне полости матки возникает внематочная беременность.
Пороки отслойки плаценты. К ним относятся приращение и преждевременная отслойка.
Приращение плаценты (pi. accreta) зависит от очень глубокой имплантации бластоцисты (более половины поверхности бластоцисты), приводящей к врастанию ворсин хориона на большую или меньшую глубину в эндометрий и даже в миометрий. При этом наблюдается недостаточное развитие децидуальной ткани, что может быть связано с эндометритом, повторными выскабливаниями полости матки и др. Приращение препятствует отделению плаценты после рождения плода, сопровождается маточными кровотечениями и требует оперативного вмешательства, вплоть до удаления матки.
Преждевременной называют отслойку плаценты, возникающую до рождения плода. Причины ее остаются неясными, она чаще наблюдается при токсикозах беременности. При центральной преждевременной отслойке между материнской частью плаценты и стенкой матки образуется гематома, при краевой — отмечается маточное кровотечение. Плод при преждевременной отслойке погибает от внутриутробной гипоксии.
Пороки развития пуповины. В эту группу пороков входят изменения длины, места прикрепления к плаценте, недоразвитие сосудов, персистирование желточного протока или урахуса.
Короткой считают пуповину длиной 40 см и меньше. Такая пуповина препятствует внутриутробным движениям плода и может способствовать поперечному положению или тазовому предлежанию. Во время родов натяжение короткой пуповины может привести к ее разрывам или преждевременной отслойке плаценты. В очень редких случаях у порочно развитого плода пуповина может отсутствовать и плацента прикрепляется непосредственно к его телу. Длинной считают пуповину в 70 см и более. Наличие такой пуповины может привести к обвитию ее вокруг частей тела плода, образованию узлов и выпадению во время родов.
Измененияприкрепленияпуповиныкплаценте. Различают центральное, эксцентрическое, краевое и оболочечное прикрепление пуповины. Значение в патологии имеет только оболочечное прикрепление пуповины. Эта аномалия развивается в тех случаях, когда бластоциста имплантируется в эндометрий стороной, противоположной локализации эмбриобласта. Пуповина прикрепляется к оболочкам на некотором расстоянии от плаценты, сосуды ее проходят между амнионом и хорионом и окружены небольшим слоем рыхлой соединительной ткани, напоминающей вартонов студень. Это способствует сдавлению сосудов частями плода и околоплодными водами, а также разрыву их с кровотечением при вскрытии плодного пузыря во время родов.
Из п о р оков развития сосудов пуповины имеет значение и чаще всего встречается аплазия одной из пупочных артерий, которая сочетается с другими пороками развития плода и плаценты, при этом часто наблюдается мертворождаемость. Персистирование желточного протока приводит к образованию пупочно-кишечного свища, кисты или меккелева дивертикула, 'персистирование урахуса — к образованию пупочно-мочевого свища или кисты урахуса.
Пороки развития амниона. К таким порокам относятся увеличение или уменьшение количества околоплодных вод, амниотические сращения или перетяжки, неполная амниотическая оболочка. Происхождение амниотических вод в настоящее время связывают с транссудацией из кровеносной системы матери и с секрецией амниотического эпителия. Плодному происхождению амниотических вод придается меньшее значение. Всасывание осуществляется поверхностью, пищеварительным трактом и легкими плода, а также плодной поверхностью плаценты и оболочек. К моменту родов количество околоплодных вод равно 600±10 мл. В ранние сроки беременности они прозрачные, позже становятся опалесцирующими, беловатыми от примеси слущенных роговых чешуек эпителия кожи плода, кристаллов мочевины, капелек жира, плодового пушка.
Многоводие (polihydroamnion) — увеличение количества околоплодных вод до 2 л и более, часто сочетается с фетопатиями — гемолитической болезнью, диабетической фетопатией, иногда с эмбриопатиями.
Маловодие (oligohydroamnion) — уменьшение количества вод до 500 мл и менее, часто сочетается с гипоплазией плода и плаценты и с эмбриопатиями. Связь маловодия с пороками развития почек и легких не подтверждается. Этиология и патогенез многоводия и маловодия не установлены.
Амниотические сращения (тяжи Симонара) представляют собой плотные соединительнотканные гиалинизированные тяжи или нити, идущие от амниона к поверхности плода. У доношенных плодов они вызывают образование борозд или ампутацию пальцев рук, ног, предплечий, голени, бедра, плеча. Реже они прикрепляются к туловищу. У эмбрионов допускается тератогенное влияние тяжей с развитием гипоплазии или пороков конечностей. Они особенно часто встречаются при маловодии. Происхождение тяжей может быть связано с травматическими, воспалительными и другими повреждениями амниона, допускается возможность наследственных влияний.
К редким порокам развития относится неполный амнион, когда эмбрион оказывается частично лежащим вне амниотической полости, что сопровождается сращением его с хорионом и тяжелыми пороками развития.
РАССТРОЙСТВА КРОВООБРАЩЕНИЯ
Диффузная ишемия плаценты наблюдается при гемолитической болезни в сочетании с отеком, при постгеморрагических состояниях, как посмертное изменение при внутриутробной смерти плода. Макроскопически плацента бледная, что отчетливо видно с ее материнской стороны. Микроскопически обнаруживается спадение капилляров концевых ворсин, образование синцитиальных почек. Ишемия является показателем анемии плода, приводящей иногда к его смерти.
Диффузная гиперемия наблюдается при гипоксических состояниях матери: заболеваниях сердечно-сосудистой системы и др., при затруднениях оттока крови по пупочной вене (обвитие пуповины, истинные узлы ее и др.).
Кровотечение может быть из материнской части плаценты при предлежании или преждевременной отслойке плаценты и из плодовой части — кровоизлияния в строму ворсин при нефропатии, инфекционных болезнях матери и в околоплодные воды — гемамнион при разрыве плодовых сосудов.
Отек наблюдается при гемолитической болезни, инфекционных заболеваниях, диабете и нефропатиях матери, при врожденном нефротическом синдроме. Материнская поверхность плаценты бледная, масса ее увеличена. При микроскопическом исследовании наблюдается отек стромы ворсин с увеличением их в 2—3 раза.
Тромбоз межворсинчатых пространств встречается при токсикозах беременных, при инфекционных болезнях матери. Тромбы бывают округлой формы с гладкой поверхностью, красные, слоистые. Эмболии возможны микробные и опухолевыми клетками.
Инфаркт — очаг некроза ворсин, развивающийся вследствие нарушения их питания при местных расстройствах кровообращения. Небольшое число инфарктов наблюдается при физиологическом «старении» плаценты, большие по объему и в большем количестве — при заболеваниях матери, приводящих к сосудистым спазмам, тромбозам (гипертоническая болезнь, тяжелые токсикозы, диабет и др.). Нарушения кровообращения у плода не ведут к возникновению инфарктов, так как ворсины питаются за счет материнской крови. Макроскопически инфаркт беловато-желтого цвета, конусовидной или непра-, вильной формы, может захватывать несколько котиледонов. Микроскопически видны комплексы некротизированных ворсин, окруженных свернувшейся кровью. Если инфаркты занимают значитедьную часть плаценты, это может привести к гипоксии плода и мертворождению. Меньшее число инфарктов не играет существенной роли для плода.
ВОСПАЛЕНИР
Воспаление плаценты — плацентит — может иметь различную локализацию. Различают воспаление межворсинчатых пространств — интервиллезит,
Рис. 303. Базальный децидуит при вирусно-бактериальной пневмонии у матери. Массивная лейкоцитарная инфильтрация (препарат И. О. Харит).
Рис. 304. Интервиллезит и виллезит при листериозе (препарат И. О. Харит).
ворсин — виллузит (от villus — ворсина), базальной децидуальной пластинки — базальный децидуит, хориальной пластинки — плацентарный хориоамни- онит. Воспаление пупочного канатика носит название фуникулита, плодных оболочек — париетального амниохориодецидуита. Воспаление может быть вызвано вирусами, бактериями, простейшими, меконием, его протеолитическими ферментами, изменениями величины pH околоплодных вод. Инфекционное воспаление последа может привести к заболеванию плода и нарушениям последующих беременностей. При этом не каждое воспаление последа сопровождается инфицированием плода, в то же время инфицирование плода, например при некоторых вирусных инфекциях, может возникать без воспаления последа.
Самым частым является восходящий путь инфицирования плаценты при раннем отхождении вод и длительном безводном периоде. Реже бывает гематогенное инфицирование из крови матери по артериям децидуальной оболочки.
Основным критерием воспаления последа является инфильтрация его лейкоцитами (рис. 303). Лейкоциты могут мигрировать из крови матери и из крови плода в зависимости от локализации воспаления. Кроме лейкоцитарной инфильтрации, наблюдаются расстройства кровообращения, альтерация, продуктивные изменения.
При вирусных инфекциях воспалительные инфильтраты бывают преимущественно лимфоцитарными, обнаруживаются характерные изменения децидуальных, синцитиальных клеток и клеток амниона, например образование гиперхромных гигантских клеток при аденовирусной инфекции, цитомегаличе- ских клеток с включениями при цитомегалии, внутриядерных эозинофильных и базофильных включений при простом герпесе, ветряной оспе с образованием мелких очагов некроза.
Для гноеродной бактериальной инфекции характерно серозно-гнойное или гнойное воспаление, иногда с развитием флегмоны или абсцессов. При листе- риозе инфильтраты имеют лейкоцитарно-гистиоцитарный характер (рис. 304) в строме ворсин, наблюдаются отек, эндартерииты, тромбофлебиты, иногда обнаруживаются листериомы. Встречается небольшое число листерий. При туберкулезе в плаценте возникают казеозные очаги, бугорки с эпителиоидными и гигантскими клетками, чаще поражается базальная пластинка. При сифилисе масса плаценты увеличена, она отечна, с крупными котиледонами; при микроскопическом исследовании наблюдаются отек и фиброз стромы ворсин, обли- терирующий эндартериит, очаги некроза. Изменения не являются специфичными, диагноз можно поставить только при обнаружении трепонем.
При токсоплазмозе обнаруживаются цисты, псевдоцисты и свободнолежа- щие паразиты в области некрозов с обызвествлениями. При малярии в межворсинчатых пространствах и в сосудах децидуальной оболочки отмечается большое число возбудителей, в тканях — отложение малярийного пигмента.
ПЛАЦЕНТАРНАЯ НЕДОСТАТОЧНОСТЬ
Плацентарная недостаточность представляет собой такие паталогоанато- мические изменения плаценты, при которых она неспособна осуществлять основные барьерные функции: транспортную, метаболическую, эндокринную, иммунную, гемодинамическую, что приводит к гибели или патологии плода или новорожденного.
Этиология плацентарной недостаточности разнообразна. Имеют значение генетические особенности материнского организма, различные экстрагениталь- ные заболевания, осложнения беременности или комбинация указанных причин.
Патогенез плацентарной недостаточности зависит от нарушений процессов имплантации и плацентации — аномалий прикрепления и строения плаценты, васкуляризации, дифференциации ворсин хориона.
Различают острую и хроническую плацентарную недостаточность. При острой плацентарной недостаточности имеются острые нарушения маточноплацентарного кровообращения: преждевременная отслойка плаценты, обширные инфаркты, коллапс межворсинчатых пространств, предлежание плаценты.
При хронической плацентарной недостаточности часто наблюдаются сочетание циркуляторных нарушений (инфаркты, тромбозы межворсинчатых пространств и др.) с различными вариантами дисэмбриогенеза ворсинчатого хориона наряду с очагами их нормальной структуры и компенсаторно-приспособительными изменениями, дефекты прикрепления пуповины, воспалительные процессы [Федорова М. В. и Калашникова Е. П., 1986].
Синдром плацентарной недостаточности как причина мертворожденности составляет 57,8%.
Различают степень плацентарной недостаточности, определяющейся площадью плаценты, выключенной из кровообращения. Более 10% выключенной из кровообращения площади является для плода состоянием риска, более 30% — несовместимо с жизнью плода. Острая плацентарная недостаточность чаще приводит к мертворожденности, хроническая — к гипотрофии, незрелости, асфиксии недоношенного и новорожденного.
ПЕРИНАТАЛЬНАЯ ПАТОЛОГИЯ
Перинатальный период в буквальном смысле слова — «период вокруг родов», начинается со 196-го дня внутриутробной жизни плода, что соответствует 28 нед беременности, и заканчивается 1-й неделей внеутробной жизни. К 28-й неделе беременности масса плода достигает 1000 г, длина — 35 см. Такой плод считается жизнеспособным. Роды плодом меньшей массы носят название выкидыша. В настоящее время наблюдается выживаемость плодов меньшей массы.
Новорожденным называют младенца, начавшего самостоятельно дышать. Мертворожденным является плод, у которого в момент рождения отсутствует дыхание и его не удается вызвать искусственным путем. Сердцебиение у такого плода некоторое время может продолжаться.
Мертворожденность и смертность детей в первые 7 дней после рождения называют перинатальной смертностью. Для определения показателя перинатальной смертности необходимо вычислить в промилле отношение между числом мертворожденных и умерших до 7-х суток новорожденных ко всем родившимся.
Перинатальный период и соответствующую ему патологию и смертность делят на антенатальную (дородовую), интранатальную (во время акта родов) и постнатальную (послеродовую), или неонатальную.
НЕДОНОШЕННОСТЬ И ПЕРЕНОШЕННОСТЬ
К недоношенным относятся новорожденные, масса которых при рождении менее 2500 г, длина — менее 45 см.
Причины недоношенности многообразны: заболевания половых органов беременной, плацентарная недостаточность, острые и хронические инфекции, тяжелые токсикозы беременности (нефропатия, эклампсия), несовместимость крови матери и плода и др.
Морфологическими признаками недоношенности являются наличие на лице, плечах, спине длинных пушковых волос (lanugo), мягкость ушных раковин, слабое развитие ногтей на пальцах ног и рук. У мальчиков яички не спущены в мошонку, у девочек зияет половая щель вследствие недоразвития половых губ. Кости черепа относительно мягкие. Ядро окостенения эпифиза бедра отсутствует. У зрелого плода ядро окостенения нижнего эпифиза бедра (ядро Беклара) составляет 5—7 мм.
Переношенным считается плод, беременность которым длится свыше 41 нед. Среди переношенных чаще наблюдается мертворожденность. Причины переношенности неясны, она чаще наблюдается у «старых» первородящих.
Морфологическими признаками переношенности являются сухость, шелушение и частичная мацерация кожи, общая гипотрофия, наличие ядер окостенения проксимального эпифиза большеберцовой и плечевой костей, которые в норме у новорожденного отсутствуют. В пуповинной крови определяется снижение содержания кислорода. Наблюдается маловодие. Воды, пуповина, оболочки последа окрашены меконием, что свидетельствует о гипоксии плода. Состояние нарастающей гипоксии при переношенности зависит от инволютив- ных изменений плаценты. Переношенность может приводить к антенатальной и интранатальной смерти плода от гипоксии.
АСФИКСИЯ (АНОКСИЯ)
Асфиксия (от греч. а — отрицательная частица и sphygmus — пульс) — удушье и связанное с ним острое кислородное голодание с накоплением углекислоты, характеризующееся расстройствами дыхания и кровообращения. Буквальное значение слова «асфиксия» не соответствует его пониманию. Под асфиксией плода и новорожденного понимают не удушье, а аноксию, точнее, гипоксию, возникающую в перинатальном периоде и вызванную разнообразными причинами. Аноксия — полное отсутствие кислорода в тканях. Истинной аноксии почти никогда не бывает. Как правило, имеет место гипоксия — кис- дородное голодание, или кислородная недостаточность в тканях плода. Термин «асфиксия» для состояния кислородной недостаточности плода и новорожденного является неточным. Однако этот термин прочно вошел в медицину и им широко пользуются как за рубежом, так и в нашей стране.
Асфиксия занимает основное место в патологии перинатального периода и может наступить в анте- и интранатальном периодах и после родового акта. Анте- и интранатальную асфиксию называют внутриутробной асфиксией плода, наступившую после родов,— асфиксией новорожденного.
Антенатальная асфиксия плода. Она непосредственно связана с плацентарной недостаточностью.
Этиология и патогенез интранатальной асфиксии. Интранатальная асфиксия, кроме плацентарной недостаточности, которая играет основную роль в нарушении адаптации плода к родовому стрессу, может возникнуть от осложнений самого акта родов: слабости родовой деятельности, тазового предлежания плода, несоответствия головки плода родовым путям матери (узкий таз, макросомия плода), разрыва короткой пуповины, при тугом обвитии длинной пуповины вокруг шейки плода, при выпадении петли пуповины с последующим ее прижатием головкой плода и др.
Этиология и патогенез асфиксии новорожденного. В основе асфиксии новорожденного всегда лежит нарушение акта самостоятельного дыхания. Внеутробное дыхание нарушается при повреждении дыхательного центра вследствие тяжелой степени внутриутробной гипоксии, при массивных внутричерепных кровоизлияниях, наступающих как во время родов, так и у новорожденного, в результате различных причин, препятствующих расправлению легочной ткани, заполнению ее воздухом. Частой причиной, препятствующей заполнению легких воздухом, является аспирация амниотических вод и содержимого родовых путей матери при повышении содержания углекислоты в крови плода в интранатальном периоде. Углекислота раздражает дыхательный центр плода, и у него появляются преждевременные дыхательные движения, приводящие к аспирации. При глубокой аспирации содержимое родовых путей и околоплодные воды заполняют не только бронхи, но и респираторные отделы легкого и препятствуют осуществлению газообмена; аспирация чаще наблюдается у доношенных плодов, так как их дыхательный центр более чувствителен к гипоксии.
Таким образом, нарушение акта внеутробного дыхания может быть следствием внутриутробной асфиксии или наблюдаться у новорожденного, родившегося без явлений внутриутробной асфиксии, и тогда зависит от развития легочных осложнений — пневмопатий или аспирационной пневмонии.
Патологическая анатомия. Гипоксия сопровождается атонией стенок сосудов, прежде всего микроциркуляторного русла, что приводит к полнокровию внутренних органов. При антенатальной смерти плода от о с т р о развившейся кислородной недостаточности обнаруживается только полнокровие внутренних органов. Установить диагноз остро развившейся внутриутробной асфиксии без подробного анализа клинических данных трудно. Мешает не только скудость морфологических изменений, но и мацерация кожных покровов, аутолиз внутренних органов. Хроническая кислородная недостаточность сопровождается нарушениями проницаемости стенок сосудов — повреждением эндотелия и базальной мембраны, что ведет к стазу, отеку, кровоизлияниям и последующим дистрофическим и некротическим изменениям в органах. Кровоизлияния обусловлены также нарушениями свертывающей и противосвертывающей систем плода (новорожденного), развитием внутрисосудистого диссеминированного свертывания. Развивающиеся при этом множественные фибриновые тромбы в микроциркуляторном русле приводят к коагулопатии потребления. Последняя вместе с нарушениями проницаемости сосудов вызывает кровоизлияния.
Макроскопически обнаруживаются темная жидкая кровь в полостях сердца, цианоз кожных покровов и видимых слизистых оболочек, водянка полостей, полнокровие внутренних органов и головного мозга, множественные петехиальные кровоизлияния на висцеральной и париетальной плевре, под эпикардом вокруг венечных сосудов, в септах и корковом веществе тимуса. Легкие мясистой консистенции, синевато-красного цвета, не заполняют грудной клетки, безвоздушные кусочки ткани их тонут в воде. При оживлении плода и искусственном дыхании в легких могут появиться воздушные участки. При этом иногда наблюдаются разрывы альвеол и развивается интерстициальная эмфизема — пузырьки воздуха в интерстиции легкого и под плевральными листками.
ПНЕВМОПАТИИ
Пневмопатии — изменения в легких, которые являются причиной асфиксии новорожденных. К пневмопатиям новорожденных относятся: ателектазы (первичные и вторичные), отечно-геморрагический синдром, гиалиновые мембраны легких.
Ателактазы не расправившегося после рождения легкого называют первичными, а ранее дышавшего легкого — вторичными. Первичные тотальные ателектазы обоих легких наблюдаются у мертворожденных. Очаговые первичные ателактазы встречаются у новорожденных при неполном расправлении легкого. При аспирации околоплодного содержимого развиваются обтурацион- ные вторичные ателектазы. Ателектазы чаще всего наблюдаются у недоношенных, так как незрелые легкие легко спадаются вследствие недоразвития эластической ткани, незрелости антиателектатической сурфактантной системы.
Антиателектатический фактор — сурфактант — представляет собой липопротеид, который вырабатывается альвеолярным эпителием. Осмиофильные зерна его при электронной микроскопии можно наблюдать в легком только у доношенных плодов.
Ателектазы могут возникать также при нарушениях акта дыхания, связанных с внутричерепными кровоизлияниями при асфиксии и родовой травме.
Отечно-геморрагический синдром — нарушение проницаемости легочных капилляров вследствие переполнения их кровью с развитием диффузного отека и множественных кровоизлияний в легких (рис. 305). Часто этот синдром комбинируется с синдромом, или болезнью, гиалиновых мембран.
Гиалиновые мембраны легких — уплотненные белковые массы, интенсивно окрашивающиеся эозином, прилежащие в виде колец к стенкам респираторных отделов легких (рис. 306). По данным иммунофлюоресцентной микроскопии, гиалиновые мембраны состоят преимущественно из фибрина; они блокируют газообмен в легком. Синдром имеет злокачественное течение: 40% новорожденных погибают через 24—36 ч от асфиксии.
Отечно-геморрагический синдром и гиалиновые мембраны легких наблюдаются преимущественно у недоношенных и имеют одни и те же механизмы развития: 1) незрелость легочной ткани с несформированными альвеолами, вызывающая снижение объема дышащей поверхности легкого; 2) отсутствие или недостаточное содержание в незрелом легком сурфактанта, необходимого для расправления легкого во время вдоха и препятствующего полному спадению альвеол во время выдоха; 3) снижение активности фибринолитических свойств легочной ткани вследствие незрелости его фибринолитических ферментов.
Ателектаз легкого влечет за собой сброс крови из правого сердца через овальное отверстие и артериальный (боталлов) проток в левое сердце, минуя легкие. Нарастающая гипоксия приводит к нарушению обменных процессов,
Рис. 305. Отек и кровоизлияния в легких. Рис. 306. Гиалиновые мембраны в легком.
в частности в миокарде левого желудочка сердца. Недостаточность левого желудочка сердца в свою очередь вызывает переполнение легочных капилляров кровью, что сопровождается повышением их проницаемости и транссудацией. Сначала транссудат скапливается в интерстиции легкого, что вызывает отек, отслоение и гибель клеток, выстилающих респираторные отделы легких. Обнажение базальной мембраны и нарастающее повышение проницаемости капиллярного русла легкого сопровождаются транссудацией белков плазмы и фибриногена не только в интерстиции легкого, но и в просвет альвеол и альвеолярных ходов. В просветах респираторных отделов фибриноген превращается в фибрин, создающий структурную основу для формирования гиалиновых мембран. В условиях сниженной фибринолитической способности легочной ткани происходит не лизис фибрина, а уплотнение его и белков плазмы с образованием гиалиновых колец, тесно прилежащих к стенкам альвеол и альвеолярных ходов. Гиалиновые мембраны легких и отечно-геморрагический синдром реже, чем у недоношенных, встречаются у доношенных детей с врожденными пороками сердца, внутричерепной родовой травмой, при диабетической фетопатии.
ПНЕВМОНИИ
Наиболее часто у новорожденных развивается аспирационная пневмония. Возбудители, обычно кокки, попадают в дыхательные пути плода в интранаталь- ном периоде вместе с аспирированным околоплодным содержимым, если оно было инфицировано, или после родов, чему часто способствует применение аппаратной искусственной вентиляции легких.
Характерный морфологический признак аспирационной пневмонии новорожденных — наличие в бронхах, альвеолярных ходах и альвеолах плотных частиц аспирированных околоплодных вод. У новорожденных, особенно недоношенных, пневмопатии часто осложняются пневмонией вирусно-бактериальной этиологии. Пневмонии у них чаще протекают с преобладанием альтеративного компонента воспаления.
РОДОВАЯ ТРАВМА
Родовая травма представляет собой повреждение тканей и органов плода механическими силами, действующими во время родов. Родовую травму отличают от акушерской, возникающей при применении родоразрешающих манипуляций.
В настоящее время доля родовой травмы значительно уменьшилась вследствие улучшения акушерской помощи.
Этиология и патогенез. Причины родовой травмы заложены в состоянии самого плода, родовых путей матери, в динамике родового акта. К причинам, заложенным в состоянии самого плода, относятся: 1) эмбриопатии — пороки развития, сопровождающиеся венозным застоем в тканях плода; 2) фетопатии, сопровождающиеся геморрагическим синдромом; 3) гипоксия плода, обусловленная плацентарной недостаточностью; 4) недоношенность и переношенность плода. Незрелые ткани недоношенных легко рвутся, так как почти лишены эластических волокон. В силу этих же причин сосудистая проницаемость значительно повышена. У новорожденных и особенно у недоношенных имеется недостаток протромбина, VII, IX и X факторов свертываемости крови вследствие незрелости печени, продуцирующей протромбин и эти факторы. Не исключено значение дефицита витаминов К и Р. Отмечается значительная мягкость костей черепа недоношенного, что способствует сдавлению мозга и вдавлению прогибающихся костей в ткань мозга во время родов.
Переношенность всегда сопровождается гипоксией тканей плода в результате инволютивных изменений в плаценте, что также способствует травмированию его тканей.
К причинам, заложенным в родовых путях матери, относятся: 1) ригидность тканей родового канала, препятствующая их растяжению при прохождении плода по родовым путям; 2) искривления таза, приводящие к изменению его объема (узкий таз, рахитический таз); 3) опухоли родовых путей; 4) маловодие и преждевременный разрыв плодного пузыря, который в норме при вставлении головки раздвигает ткани родовых путей, вследствие чего облегчается прохождение головки плода.
К причинам, заложенным вдинамике родов, относятся: 1) стремительные роды, 2) длительные роды. При нормальных родах происходит постепенное приспособление головки плода к родовым путям матери, которое осуществляется вследствие изменения конфигурации головки — смещения одной теменной кости по отношению к другой, что возможно в результате незаращения швов теменных костей у плода. Во время конфигурации головки всегда развивается венозный застой вследствие замедления кровотока в венозных синусах твердой мозговой оболочки; между схватками этот застой временно разрешается. При стремительных родах таких пауз не бывает. Венозный застой быстро нарастает и может привести к разрывам и кровоизлияниям. Длительное стояние головки плода в шеечном канале матки сопровождается спастическим сокращением мускулатуры матки в области пояса соприкосновения ее с головкой плода, что также обусловливает длительный венозный застой в головном мозге плода. Кроме того, при длительных родах, как правило, нарушается маточноплацентарное и плацентарно-плодное кровообращение и наблюдается гипоксия плода.
Патогенез. Внутриутробная гипоксия плода имеет существенное значение в патогенезе родовой травмы, так как она вызывает венозный застой, стазы
Рис. 307. Локализация повреждений при родовой травме.
 1 — родовая опухоль мягких тканей; 2 — кефалогематома; 3 — эпидуральная гематома; 4 — кровоизлияние в желудочки мозга; 5 — лептоменингеальное кровоизлияние; б — кровоизлияние в намет мозжечка с разрывом; 7 — кровоизлияние в грудиноключично-сосцевидную мышцу с разрывом: 8 — перелом VI шейного позвонка; 9 — перелом ключицы; 10 — эпифизеолиз; 11 — внутримозговые кровоизлияния.
1 — родовая опухоль мягких тканей; 2 — кефалогематома; 3 — эпидуральная гематома; 4 — кровоизлияние в желудочки мозга; 5 — лептоменингеальное кровоизлияние; б — кровоизлияние в намет мозжечка с разрывом; 7 — кровоизлияние в грудиноключично-сосцевидную мышцу с разрывом: 8 — перелом VI шейного позвонка; 9 — перелом ключицы; 10 — эпифизеолиз; 11 — внутримозговые кровоизлияния.
и отек тканей, что может привести к разрывам и кровоизлияниям. Однако не следует смешивать понятие внутриутробной асфиксии с понятием родовой травмы.
Патологическая анатомия. Родовая опухоль мягких тканей (рис. 307) наблюдается в предлежащей части тела плода: в теменной и затылочной долях, в области лица, ягодиц и наружных половых органов. Образование родовой опухоли связано с разницей между внутриматочным и атмосферным давлением. В мягких тканях возникают местный отек, мелкие петехиальные кровоизлияния. Через 1—2 сут опухоль исчезает.
При наличии мелких дефектов кожи может наблюдаться инфицирование тканей с развитием флегмоны.
Кефалогематома (от греч. kephale — голова) — кровоизлияние под надкостницу костей черепа (см. рис. 307); она всегда ограничена пределами одной кости. Чаще встречается наружная кефалогематома затылочной или теменной кости. Рассасывается медленно, может подвергаться организации с оссификацией. При инфицировании и нагноении может быть источником гнойного менингита.
Кровоизлияния в мозговые оболочки разнообразны.
Эпидуральные массивные кровоизлияния появляются при повреждениях костей черепа между внутренней поверхностью черепных костей и твердой мозговой оболочкой — внутренней кефалогематоме. Наблюдаются относительно редко в области костей свода черепа.
Субдуральные кровоизлияния чаще возникают при разрывах мозжечковой палатки (намета), серповидного отростка, разрывах поперечного и прямого синусов, большой мозговой (так называемой галеновой) вены. Эти кровоизлияния обширны, располагаются на поверхности головного мозга.
Лептоменингеальные кровоизлияния располагаются между паутинной и сосудистой оболочкой; они наблюдаются при разрыве мелких вен, впадающих в сагиттальный и поперечный синусы. При разрыве намета мозжечка могут окутывать весь ствол мозга. Лептоменингеальные кровоизлияния при разрыве намета чаще бывают односторонними и в отличие от асфиксических — обширными.
Разрыв мозжечковой палатки (намета) — самый частый вид внутричерепной родовой травмы плода, приводящий к смерти. Происходит при чрезмерном натяжении одного из листков намета при изменении конфигурации головки. В настоящее время наблюдается редко. Разрыв палатки мозжечка охватывает один или два ее листка и сопровождается чаще крупным субдуральным кровоизлиянием в области затылочных и височных долей (рис. 308). В механизме смерти при разрыве палатки играет роль сдавление продолговатого мозга вследствие его отека, набухания, обусловленных затруднением оттока ликвора.
Повреждение костей черепа в виде вдавлений, трещин, редко — переломов встречается чаще всего в области теменных костей при наложении акушерских щипцов.
Травма спинного мозга наблюдается при повреждениях позвоночника, связанных с акушерскими манипуляциями. Травма спинного мозга встречается чаще в области VI шейного позвонка, так как он меньше других защищен мышцами, но может наблюдаться и в других отделах позвоночника. При этом иногда возникают субдуральные нисходящие кровоизлияния. По существу травма костей черепа и спинного мозга является акушерской травмой.
Из всех костей скелета переломам прежде всего подвергается ключица плода (см. рис. 307). Перелом локализуется на границе средней и наружной трети ключицы.
Параличи верхних конечностей и диафрагмы у новорожденного могут быть обусловлены травмой нервных корешков шейного и плечевого сплетений. Травма подкожной клетчатки часто наблюдается у плодов с большой массой тела в виде ее некрозов с последующим развитием липогранулем. Разрывы и кровоизлияния в грудиноключично-сосцевидную мышцу приводят к развитию кривошеи. При микроскопическом изучении в большинстве случаев обнаруживают гипоплазию мышечных волокон и развитие рубцовой соединительной ткани, возникающие, вероятно, еще в пренатальном периоде. Измененная мышца во время родов легко рвется. При ягодичном предлежании возможны кровоизлияния в наружные половые органы. У мальчиков иногда наблюдается гематоцеле — кровоизлияние в оболочки яичка. Гематоцеле опасно вследствие возможного инфицирования и нагноения. Из внутренних органов чаще повреждаются печень и надпочечники. Родовая травма печени характеризуется разрывом паренхимы с образованием субкапсулярных гематом. Прорыв такой гематомы в брюшную полость может привести к смертельному кровотечению. Небольшие субкапсулярные гематомы без разрыва паренхимы связаны с гипоксией плода или с геморрагической болезнью. Наблюдаются субкапсулярные гематомы печени с разрывом паренхимы при родах в ягодичном предлежании в связи с извлечением плода.
Кровоизлияния в надпочечники встречаются реже, бывают преимущественно односторонними, в танатогенезе имеют значение двусторонние кровоизлияния, которые связаны скорее не с родовой травмой, а с гипоксией. Иногда наблюдаются обширные гематомы с разрушением надпочечника (рис. 309). В исходе образуется киста или организация гематомы с кальцинозом и ожелез- нением, редко встречается нагноение.
ПЕРИНАТАЛЬНЫЕ НАРУШЕНИЯ МОЗГОВОГО КРОВООБРАЩЕНИЯ
Нарушения мозгового кровообращения у плодов и новорожденных, по данным IX пересмотра классификации ВОЗ, рассматриваются в настоящее время как самостоятельные нозологические формы и разделяются на два основных вида: кровоизлияния в вещество мозга и его оболочки и ишемические повреждения.
Рис. 309. Обширная гематома надпочечника.
КРОВОИЗЛИЯНИЯ В БОЛЬШОЙ МОЗГ И ЕГО ОБОЛОЧКИ
Этиология и патогенез. Основной причиной нарушений мозгового кровообращения является хроническая или острая гипоксия плода, новорожденного и родовая травма. Реже их причиной могут быть нарушение гемокоагуляции, внутриутробные и постнатальные инфекции, гемолитическая болезнь новорожденных, врожденные пороки развития и другие болезни плода и новорожденного.
В антенатальном периоде основную роль в патогенезе кровоизлияний в большой мозг плода и его оболочки играет хроническая гипоксия при хронической плацентарной недостаточности. Реже патогенез связан с патологией самого плода, например с врожденными пороками развития, различными эмбрио- и фетопатиями.
В интранатальном периоде основную роль в патогенезе кровоизлияний в большой мозг плода играют острая гипоксия при острой плацентарной недостаточности, перенесенная хроническая гипоксия в антенатальном периоде, родовая травма и неспособность плода адаптироваться к родовому акту. Последнее чаще может выражаться в патологии конфигурации головки плода ’, в тазовом предлежании плода, патологии самого акта родов (стремительные роды, затяжные роды), которые могут сопровождаться повышением внутричерепного давления или явлениями венозного застоя в сосудах большого мозга плода, способствующими развитию кровоизлияний. У новорожденных основной причиной кровоизлияний является гипоксия, связанная с нарушением акта самостоятельного дыхания, сопровождающегося развитием пневмопатий. Играет роль также комбинация с предшествующей анте- или интранатальной гипоксией или родовой травмой плода.
Рис. 310. Тампонада желудочков мозга при внутрижелудочковых кровоизлияниях у недоношенного новорожденного.
Патологическая анатомия. Различают: 1) эпи- и субдуральные кровоизлияния, 2) лептоменингеальные, 3) субэпендимальные и внутрижелудочковые, 4) внутримозговые, включая кровоизлияния в мозжечок.
Эпи- и субдуральные и обширные односторонние лептоменингеальные кровоизлияния в мягкие мозговые оболочки преимущественно наблюдаются при родовой травме.
Лептоменингеальные кровоизлияния при гипоксии возникают путем диапе- деза из сосудов оболочек, чаще бывают множественными, петехиальными или пятнистыми, располагаются симметрично либо в субарахноидальном пространстве, либо под паутинной оболочкой. Являются самым частым видом кровоизлияний в перинатальном периоде.
Субэпендимальные кровоизлияния располагаются под эпендимой преимущественно боковых желудочков мозга. Наблюдаются, почти как правило, у недоношенных, что зависит от незрелости их сосудистого русла. Являются источником внутрижелудочковых кровоизлияний с возможной последующей тампонадой их полостей (рис. 310).
Субэпендимальные кровоизлияния чаще возникают интранатально, внутрижелудочковые — у новорожденных.
Внутрижелудочковые кровоизлияния могут распространяться на все желудочки мозга с тампонадой мозжечково-луковичной цистерны и субарахнои- дальных пространств. Сочетаются с гиалиновыми мембранами в легких новорожденных.
Дают высокий процент летальности.
Внутримозговые и кровоизлияния в мозжечок встречаются относительно редко. Преимущественно связаны с развитием инфекционных васкулитов, тромбозов. Могут наблюдаться при гемолитической болезни новорожденных. Имеют характер гематом или геморрагического пропитывания. Локализуются, как правило, в белом веществе большого мозга.
Основным видом ишемических повреждений большого мозга в перинатальном периоде являются лейкомаляции [8]. Они имеют полиэтиологическое происхождение (гипоксия, патология родов, инфекция и др.). В патогенезе основную роль играют нарушения в микроциркуляторном русле паравен- трикулярного белого вещества большого мозга. Располагаются преимущественно вокруг боковых желудочков мозга. Имеют вид беловато-желтых плотноватых мелких фокусов, представляющих собой очаги коагуляционного некроза белого вещества мозга.
Ишемические и геморрагические инфаркты большого мозга локализуются в коре и субкортикальном белом веществе. Они преимущественно возникают при инфекционных заболеваниях, сопровождающихся тромбозом.
Исход нарушений кровообращения большого мозга и его оболочек в перинатальном периоде зависит от характера, объема и локализации повреждений. Более благоприятен прогноз при лептоменингеальных кровоизлияниях. Следует иметь в виду возможность комбинированных нарушений кровообращения, что ухудшает прогноз. Многие из нарушений кровообращения большого мозга несовместимы с жизнью.
Отдаленными последствиями перенесенных нарушений мозгового кровообращения часто является значительная отсталость ребенка в психомоторном развитии.
При наступлении смерти в более поздние периоды детства у такого ребенка в головном мозге обнаруживаются поля опустошения нервных клеток или гибель их с кальцинозом, образование мелких кист, очаговый или диффузный глиоз.
ГЕМОРРАГИЧЕСКАЯ БОЛЕЗНЬ НОВОРОЖДЕННЫХ
В понятие геморрагической болезни новорожденных входит клинико-анато- мический синдром, характеризующийся внутренними и внешними кровоизлияниями, возникающими у новорожденных в первые дни после рождения. Объем кровоизлияний колеблется в широких пределах — от незначительных на коже и слизистых оболочках до смертельных — во внутренние органы.
Этиология и патогенез. Происхождение болезни связано с наследственностью или влиянием экзогенных факторов, например приема беременной или кормящей женщиной каких-либо лекарств, инфекционных болезней новорожденного и др. Механизм развития этой болезни связан с повреждением: 1) плазменных факторов свертывания крови — коагулопатия; 2) тромбоцитарного ростка кроветворения — тромбоцитопатия; 3) сосудистой стенки — ангиопатия.
Следует иметь в виду, что у новорожденных, особенно недоношенных, и в норме уменьшена концентрация фибриногена, активность протромбина, V, VII, VIII, IX, X, XII, XIII факторов, а также снижено число тромбоцитов. Имеются повышение проницаемости сосудистой стенки из-за рыхлости основного вещества и небольшого содержания эластических волокон соединительной ткани и гиповитаминоза К- Однако кровоизлияний в норме не происходит благодаря высокой способности новорожденного приспосабливаться к изменившимся условиям внеутробного существования и они появляются только при увеличивающейся нагрузке в условиях патологии.
Геморрагическая болезнь встречается у 1—3% новорожденных, чаще у недоношенных. Типично появление кровоизлияний в первые 3 дня после рожде
ния в виде кровотечений из остатка пуповины, кровавой рвоты (haematemesis), мелены — появление крови в испражнениях при кровотечении в полость кишечника, гематурии, наличия крови в мокроте, кровоизлияний на коже, слизистых оболочках, во внутренних органах.
Патологическая анатомия. Легочные кровоизлияния иногда могут занимать всю долю, часть доли или сегмент легкого. На разрезе поверхность очагов суховата, черно-красного цвета, может быть зернистой. На плевре видны пятнистые или линейные кровоизлияния. Микроскопически кровоизлияния обнаруживаются в области соединительнотканных перегородок и плевральных листков, в просвете альвеол, изредка — в виде муфт в перибронхиальной ткани. В печени, как правило, развиваются субкапсулярные значительные гематомы, иногда с прорывом в брюшную полость. В надпочечниках имеются массивные гематомы, они могут быть двусторонними. В почках обнаруживаются крупнопятнистые кровоизлияния в коре и мозговом веществе. Источником кровоизлияний в желудочно-кишечный тракт являются диапедезные кровотечения из капилляров слизистой оболочки, вызывающие эрозии. От истинной мелены (melene vera) следует отличать ложную (melena spuria), возникающую при заглатывании крови из родовых путей матери во время родов.
Внутричерепные кровоизлияния [см. Асфиксия (аноксия), Родовая травма, Перинатальные нарушения мозгового кровообращения]. Следствием перенесенной геморрагической болезни является очаговый гемосидероз органов.
Исход зависит от вида геморрагической болезни, лежащего в основе геморрагического синдрома. Вид геморрагической болезни (синдрома) определяется только на основании клинико-анатомических сопоставлений, так как патологоанатомические изменения почти однотипны. К наследственным, сцепленным с половой хромосомой, рецессивным коагулопатиям относятся все типы гемофилии, которыми болеют мальчики. Относительно характерными являются массивные кровоизлияния в суставы, массивные кефалогематомы. Приобретенной коагулопатией считают синдром внутрисосудистого диссеминированного свертывания крови (ДВС-синдром), наблюдающийся при внутриутробной асфиксии, гиалиновых мембранах легких, инфекционных заболеваниях и др. Сначала в сосудах органов (преимущественно легких, надпочечников и др.) образуются множественные фибриновые тромбы, вслед за чем развиваются дефицит фибрина и множественные кровоизлияния в результате коагулопатии потребления: К врожденным тромбоцитопениям неясной этиологии относится амегакариоцитарная тромбоцитопения с пороками развития и др. В костном мозге при ней отсутствуют мегакариоциты. К приобретенным тромбоцитопатиям относятся синдром Казабаха—Меррита, тромбоцитопения при врожденном лейкозе (см. стр. ООО), изоиммунная тромбоцитопения и др. Наследственные ангиопатии наблюдаются крайне редко, приобретенные — очень часто, особенно при внутриутробных и постнатальных инфекционных заболеваниях (см. Инфекционные фетопатии).
ГЕМОЛИТИЧЕСКАЯ БОЛЕЗНЬ НОВОРОЖДЕННЫХ
Гемолитическая болезнь новорожденных — тяжелая фетопатия, или болезнь неонатального периода, возникающая в результате воздействия антител матери на организм плода или новорожденного.
Этиология и патогенез. Заболевание развивается при несовместимости крови матери и плода по резус-фактору (мать — резус-отрицательная, ребенок— резус-положительный). Резус-фактор (фактор D) находится в эритроцитах плода; проникновение крови плода через плаценту вызывает выработку у матери антител, направленных против резус-фактора эритроцитов плода.
Достаточно очень небольшого количества крови плода (около 5 мл), чтобы вызвать иммунизацию матери. Однако при резус-несовместимости крови матери и плода только у 1 из 200 новорожденных развивается гемолитическая болезнь, сущность которой заключается в основном в разрушении эритроцитов плода антителами матери. Гемолитическая болезнь возникает в случае рождения детей от второй или последующих беременностей, так как иммунизация матери с каждой беременностью нарастает. При первой беременности иммунизация не настолько велика, чтобы развилась гемолитическая болезнь у ребенка. В иммунизации матери играет роль также переливание крови или гемотерапия кровью, содержащей резус-фактор. Более легкие формы гемолитической болезни наблюдаются при несовместимости матери и ребенка по группе крови. Например, у матери группа крови 0, у ребенка — группа А или В. В 2/3 случаев гемолитическая болезнь появляется вследствие резус-несовместимости и только в 1 /з — вследствие несовместимости по факторам А, В, 0.
Классификация. Клинически различают три основные формы гемолитической болезни новорожденного: общий врожденный отек, врожденную анемию новорожденного и тяжелую желтуху новорожденного. Развитие определенной формы гемолитической болезни зависит от времени и массивности проникновения антител матери, а также от длительности их воздействия на плод. При раннем массивном проникновении антител матери наблюдаются ранняя фетопатия и антенатальная смерть 5—7-месячного плода или хроническая фетопатия в виде тяжелой отечной формы гемолитической болезни с нарушениями созревания тканей плода (hydrops faetus universalis). При более позднем и умеренном проникновении антител матери возникает более легкая анемическая форма. Желтушная форма внутриутробно развивается редко, так как выведение билирубина осуществляет плацента. При массивном проникновении антител во время родового акта развивается послеродовая тяжелая желтушная форма гемолитической болезни новорожденного (icterus neonatorum gravis).
Патологическая анатомия. Патологоанатомические изменения при внутриутробной смерти 5—7 - месячного плода скудные: изучение их затруднено вследствие мацерации и аутолиза тканей и органов плода.
Аутолиз (от греч. autos — сам, lysis — растворение) — распад тканей организма, происходящий в стерильных условиях под влиянием собственных ферментов этих тканей. Ферменты аутолиза (катепсины и др.) активизируются только при незначительных сдвигах pH среды в кислую сторону, поэтому их действие проявляется при прекращении аэробных окислительных процессов в погибших тканях. Мацерация (от лат. maceratio — размачивание) — размягчение, размачивание тканей. У внутриутробно погибшего плода мацерация происходит под влиянием околоплодных вод.
У плода отмечаются отеки лица, умеренное увеличение печени, селезенки. Микроскопически удается обнаружить незрелые формы эритроцитарного ряда в капиллярах легкого, так как легкие меньше подвержены аутолизу и мацерации.
При отечной форме кожа новорожденного бледная, полупрозрачная, блестящая, частично мацерированная, местами с петехиальными кровоизлияниями. Подкожная клетчатка, ткань мозга и его оболочки резко отечны, в полостях тела — транссудат. Печень значительно увеличена, масса селезенки может увеличиваться в 4—6 раз по сравнению с нормой (рис. 311). Вилочковая железа атрофичная. Сердце увеличено за счет гиперплазии миокарда. Масса легких уменьшена. Замедлены формирование ядер окостенения и общее развитие плода. Микроскопически обнаруживается эритробластоз — очаги экстрамедуллярного кроветворения, состоящие преимущественно из эритро- бластов в печени, селезенке, лимфатических узлах, почках, вилочковой железе. В печени, надпочечниках, головном мозге отмечаются кровоизлияния, дистро-
Рис. 311. Отечная форма гемолитической болезни у доношенного плода. Кардио-, гепато- и спленомегалия (препарат П. С. Гуревича).
фические и некробиотические изменения с плазматическим пропитыванием и фибриноидным некрозом стенки мелких сосудов. Изменения в мозге соответствуют гипоксической энцефалопатии. Как исход некрозов в печени развивается очаговый фиброз. Гемосидероз выражен умеренно. В почках даже доношенных плодов отмечается широкая зона эмбриональных клубочков.
 При анемической форме чаще у недоношенных отмечается общая бледность кожных покровов и видимых слизистых оболочек, иногда небольшая пастоз- ность тканей. Желтухи нет. Имеется малокровие внутренних органов. Печень и селезенка увеличены незначительно, микроскопически в них обнаруживается умеренно выраженный эритробластоз. Дети чаще умирают от присоединившейся пневмонии.
При анемической форме чаще у недоношенных отмечается общая бледность кожных покровов и видимых слизистых оболочек, иногда небольшая пастоз- ность тканей. Желтухи нет. Имеется малокровие внутренних органов. Печень и селезенка увеличены незначительно, микроскопически в них обнаруживается умеренно выраженный эритробластоз. Дети чаще умирают от присоединившейся пневмонии.
При тяжелой послеродовой желтушной форме желтуха появляется к концу первых или на вторые сутки после рождения и быстро нарастает. Если не принять соответствующих мер (обменные переливания крови), у новорожденного развивается тяжелое повреждение головного мозга — билируби- новая энцефалопатия (см. Дистрофия). Проникновение непрямого токсичного билирубина в головной мозг вызывает повреждение ганглиозных клеток, вплоть до их гибели преимущественно в подкорковых отделах — гиппокампе, ядрах дна ромбовидной ямки, нижних оливах, гипоталамическом ядре, бледном ядре, зубчатом ядре мозжечка. Могут повреждаться и клетки коры полушарий большого мозга. Перечисленные ядра интенсивно окрашиваются билирубином в охряножелтый цвет и при вскрытии на фоне общей желтухи определяется ядерная желтуха. Тяжесть повреждения головного мозга усугубляется гипоксией, наступающей в результате повреждений мелких сосудов головного мозга. В печени, кроме эритробластоза и распространенного гемосидероза, имеются желчные стазы и тромбы, иногда даже с образованием желчных камней, в почках — билирубино- вые инфаркты. Селезенка увеличена, плотна, коричнево-красного цвета вследствие отложения гемосидерина. Распространенность и объем очагов эритробластоза выражены меньше, чем при отечной форме. У детей, перенесших гемолитическую болезнь, могут остаться значительные дефекты развития ЦНС, вплоть до полной идиотии.
ДЕТСКИЕ ИНФЕКЦИИ
ЗАБОЛЕВАНИЯ, ОБУСЛОВЛЕННЫЕ ГЕРПЕС-ВИРУСАМИ
В настоящее время в отдельную группу герпетических инфекций человека объединены вирусные заболевания, обусловленные ДНК-содержащими вирусами простого герпеса, ветряной оспы, цитомегалии, инфекционного мононуклеоза.
Герпес (от греч. herpes — лихорадка) — инфекционное заболевание, обусловленное вирусом простого герпеса, характеризующееся многообразием проявлений болезни с преимущественным поражением кожи, слизистых оболочек и нервной системы. Герпес часто у взрослых принимает хроническое рецидивирующее течение. Широкое распространение вируса герпеса связано с длительной персистенцией его в организме человека и наличием бессимптомных форм инфекции.
Различают острый и хронический герпес с обострениями, а также ограниченный (локализованный) и генерализованный. По клиническим проявлениям выделяют: герпес кожи и слизистых оболочек, офтальмогерпес, гинекологический герпес, герпетический стоматит, герпетический менингоэнцефалит, генерализованный (чаще внутриутробный) герпес.
Этиология. Возбудителем простого герпеса (herpes simplex) является ДНК- содержащий вирус типа 1 и 2, вирулентный для человека. Поражения кожи, слизистых оболочек и офтальмогерпес чаще обусловлены заражением вирусом герпеса типа 1, генитальный—типа 2. Может иметь место сочетанное заражение вирусами типа 1 и 2. Генерализованный герпес чаще вызывается вирусом типа 2.
Патогенез. Источник заражения — больной или вирусоноситель. Передача инфекции осуществляется контактным, воздушно-капельным трансплацентарным и трансфузионным путями. Проникновение вируса в области входных ворот при контактном или воздушно-капельном заражении сопровождается повреждением эпителия кожи или слизистой оболочки с последующим развитием регионарного лимфаденита и гематогенным распространением вируса с вирусемией и вирурией. Гематогенному распространению вируса способствуют адсорбция его на поверхности эритроцитов и поглощение лейкоцитами и макрофагами по типу незавершенного фагоцитоза. Вирусемия бывает не только при генерализованных, но и при локализованных формах герпеса. Вирус герпеса обладает высокой нейротропностью и поэтому может длительное время персистировать в нервной ткани, не вызывая никаких болезненных проявлений. При хронических формах герпеса, которые встречаются преимущественно у взрослых, обострения инфекции связаны с провоцирующими моментами — переохлаждением, другими инфекционными заболеваниями и др. Локальный острый первичный герпес у детей чаще наблюдается в возрасте от 6 мес до 5 лет. Генерализованные формы встречаются преимущественно у новорожденных и у детей с врожденными или приобретенными иммунодефицитами и другими отягощающими фоновыми состояниями.
Патологическая анатомия. Распространенной формой локализованного герпеса является поражение эпителия красной каймы губ, кожи лица, слизистой оболочки полости рта, десен, носа, конъюнктивы глаз, гениталий. Наблюдается припухлость, покраснение с постепенным формированием везикулы или множества мелких везикул с серозным или серозно-геморрагическим содержимым, окруженных зоной отека и гиперемии. Травматизация вызывает образование эрозии или язвочки. При подсыхании везикул образуется корочка, которая затем отпадает. Микроскопически в эпителии обнаруживается баллонная дистрофия с гибелью эпителиальных клеток и скоплением серозного экссудата в эпидермисе. Дерма отечна, сосуды ее резко полнокровны, в периваскулярной ткани имеются лимфогистиоцитарные инфильтраты. По периферии везикул расположены многочисленные гигантские клетки. В ядрах клеток эпителия обнаруживаются внутриядерные базофильные включения, окруженные зоной просветления,— тельца Коундри (по автору, установившему связь включений с вирусом герпеса) . При электронной микроскопии в ядрах пораженных клеток можно выявить капсиды вируса, которые из ядра по мере созревания вирусных частиц поступа-
Рис. 312. Герпетический некротический энцефалит. Умеренная периваскулярная лимфоидная инфильтрация.
 ют в цитоплазму и здесь бывают заключены в вакуоли. При гибели клетки вирусы высвобождаются.
ют в цитоплазму и здесь бывают заключены в вакуоли. При гибели клетки вирусы высвобождаются.
Герпетический острый некротический менингоэнцефалит, обусловленный вирусом герпеса типа 2, встречается редко. Дает 80—90% летальности и при выживании больного приводит к глубокой деменции. У детей герпетический менингоэнцефалит наблюдается при первичном заражении чаще в возрасте от 5 мес до 2 лет, в сочетании с кожными поражениями встречается всего лишь в 8% случаев. Помимо гематогенного пути, допускается также распространение вируса по нервным стволам, что подтверждено экспериментальными данными.
При герпетическом менингоэнцефалите головной мозг чрезвычайно дряблый. Мягкие мозговые оболочки полнокровны, отечны. На разрезе видны очаги размягчения вещества мозга, иногда в виде полостей, выполненных мутноватым серовато-розовым кашицеобразным содержимым. Расположены они преимущественно в области больших полушарий. Типичным считается поражение височных долей. Очаги могут быть мелкими или очень крупными, расположенными локально или диффузно, вплоть до тотального поражения серого вещества больших полушарий и подкорковых ганглиев. Ствол мозга, мозжечок и спинной мозг не поражаются. Микроскопически отличаются отек и множественные колликвационные некрозы вещества мозга с наличием незначительной периваскулярной лимфоидной инфильтрации, наблюдающейся и в мягких мозговых оболочках на фоне их отека и полнокровия. В сосудах продуктивные васкулиты и тромбоваскулиты, обусловливающие геморрагии (рис. 312). Диагноз подтверждается обнаружением внутриядерных включений вирусных частиц в нейронах с помощью электронной микроскопии и обнаружением иммунофлюо- ресцентным методом антигена вируса герпеса. В некоторых случаях некротический менингоэнцефалит принимает хроническую форму течения с периодическими обострениями. При этом наблюдается гидроцефалия, в веществе мозга и в подкорковых ганглиях множество кист наряду со свежими очагами колликва- ционных некрозов, обызвествления и уплотнения мозговой ткани (глиоз). Микроскопически выявляются отек, колликвационные некрозы, кисты, выполненные зернистыми шарами, очаги обызвествления, мелкие лимфоидные периваскуляр- ные инфильтраты, пролиферация астроцитарной глии.
Описываются единичные наблюдения поражения легких в виде интерстициального пульмонита.
Внутриутробная герпетическая инфекция бывает генерализованной с поражением многих органов и ЦНС или в виде локального поражения ЦНС, или в виде слизисто-кожной формы. Заражение происходит от матери трансплацентарным или восходящим путем, анте- или интранатально. Источником заражения является хронический рецидивирующий генитальный герпес матери или бессимптомное носительство. Во время обострения герпеса в последние месяцы беременности риск заражения плода равен 40%.
Генерализованная форма у новорожденных дает 80% летальных исходов, при изолированном поражении ЦНС — 50%. Прогноз слизисто-кожной формы благоприятный при соответствующем лечении с предотвращением вторичной бактериальной инфекции.
Генерализованный врожденный герпес клинически протекает в большинстве случаев без герпетических поражений кожи и слизистых оболочек. Печень увеличена, на разрезе пестрая, с желтовато-белыми мелкими диаметром 2—3 мм очажками, разбросанными в паренхиме. В коре надпочечников имеются точечные геморрагии, влегких — мелкие фокусы пневмонии. В м о з г е, преимущественно в паравентрикулярных, супра- и субталамических отделах, в лобных долях — едва различимые фокусы некрозов. Иногда наблюдаются очаговый глиоз, умеренная гидроцефалия. Микроскопически в печени выявляются коагуляционные некрозы с глыбчатым распадом. Некрозы встречаются также в надпочечниках, в селезенке, почках, костном мозге, в легких, головном мозге. В печени, кроме некрозов, отмечаются дискомпенсация и дистрофия гепатоцитов, по периферии некрозов — незначительная лейко- и лимфоцитарная инфильтрация. Чаще, чем в других органах, обнаруживаются внутриядерные базофильные включения. В головном мозге имеются мелкие очаги некроза и дистрофические изменения нейронов — в комбинации с очагами глиоза.
Врожденная слизисто-кожная форма характеризуется везикулярной сыпью по всему телу, на лице и конечностях, даже на ладонях и подошвах, постоянно подсыпающей в течение 2—3 нед или 11 /2 мес. Могут поражаться слизистая оболочка полости рта, носа, глотки, гортани, трахеи, конъюнктива глаз, наблюдаются кератоконъюнктивит, регионарный лимфаденит. Прогноз благоприятный, однако возможны случаи с присоединением генерализации процесса и летальным исходом.
ВЕТРЯНАЯ ОСПА
Ветряная оспа — varicella (уменьшительное от variola — натуральная оспа) — острое инфекционное заболевание детей, характеризующееся пятнистовезикулярной сыпью на коже и слизистых оболочках. Болеют дети преимущественно дошкольного и раннего школьного возраста. До 2 мес жизни и после 10 лет заболевание встречается редко.
Этиология и патогенез. Возбудителем является ДНК-содержащий вирус, относящийся к группе вирусов герпеса (поксвирус). Элементарные тельца (тельца Араго) имеют коккоподобный вид, размеры 160—120 нм. В культуре ткани и в клетках человека образуются внутриядерные, эозинофильные и базофильные включения. Вирус ветряной оспы идентичен возбудителю опоясывающего лишая, поскольку наблюдаются перекрестное заражение и иммунизация. Источник заражения — больной человек, передача осуществляется воздушно-капельным путем. В редких случаях встречается трансплацентарная передача с развитием поздней фетопатии или врожденной ветряной оспы.
Вирус попадает в дыхательные пути, проникает в кровяное русло, где в период инкубации размножается. В силу эктодермотропности вирус сосредотачи-
Рис. 313. Ветряная оспа. Образование везикулы в эпидермисе.
вается в эпидермисе кожи, а также в эпителии слизистых оболочек. Заболевание протекает легко, длится 2—3 нед, летальность не превышает 0,01—0,05%. Однако при фетальной врожденной и ветряной оспе недоношенных детей, детей с врожденными иммунодефицитными состояниями, наконец, у детей даже старшего школьного возраста с приобретенными иммунодефицитными состояниями, например при заражении вирусом иммунодефицита человека, лейкозе, злокачественных опухолях и др., ветряная оспа может приобрести характер тяжелого страдания с генерализованными поражениями внутренних органов и смертельным исходом.
Патологическая анатомия. Макроскопические изменения кожи начинаются с появления красноватых, слегка приподнятых зудящих пятнышек, в центре которых быстро формируется везикула с прозрачным содержимым. Когда везикула подсыхает, центр ее западает и покрывается буроватой или черноватой корочкой. Везикулы располагаются преимущественно на туловище и волосистой части головы, на лице и конечностях число их скудное. Типично наличие элементов различной давности, что создает пестроту кожных высыпаний. В 40% случаев наблюдаются высыпания на слизистой оболочке рта и гортани. Здесь в силу мацерации образуются эрозии.
Микроскопически процесс образования везикул кожи начинается с баллонной дистрофии шиповатого слоя эпидермиса, здесь же наблюдается возникновение гигантских многоядерных клеток.
Гибель эпидермиса приводит к формированию мелких полостей, которые, сливаясь, образуют везикулы, заполненные серозной жидкостью. Дно везикулы представлено герминативным слоем эпидермиса, крыша — приподнятым роговым слоем (рис. 313). В дерме наблюдаются отек, умеренная гиперемия. Эрозии слизистых оболочек представляют собой дефект эпителия, соединительная ткань слизистой и подслизистой оболочек отечна, сосуды полнокровны, могут наблюдаться экстравазаты и скудные периваскулярные лимфогистиоцитарные инфильтраты. При ветряной оспе с генерализованными поражениями внутренних органов очаги некроза и эрозии наблюдаются в легких, печени, почках, селезенке, поджелудочной железе, надпочечниках, в слизистой оболочке пищеварительного, дыхательного и мочеполового трактов. Макроскопически очаги поражения представляют собой мелкие округлые фокусы серовато-желтоватого цвета, окруженные черновато-красным венчиком, просвечивающиеся под капсулой печени, под плеврой легкого и обнаруживающиеся на разрезе — в паренхиме органа. Микроскопически эти фокусы представлены очажками коагуляционного некроза с весьма скудной перифокальной клеточной реакцией, часто окружены зоной кровоизлияний. Вирусные включения обнаруживаются по периферии очагов некроза и в области кожных везикул в клетках с явлениями баллонной дистрофии.
Осложнения представлены вторичным инфицированием кожных высыпаний, чаще стафилококком. У маленьких детей легко может развиться стафилококковый сепсис.
Смертельный исход зависит от присоединившегося стафилококкового сепсиса или в редких случаях от генерализованных поражений внутренних органов.
ЦИТОМЕГАЛИЯ
Цитомегалия (от греч. cytos — клетка, megalos — большой) — вирусная инфекция с преимущественным поражением как паренхимы, так и стромы слюнных желез, при которой в тканях образуются гигантские клетки с характерным внутриядерным включением. Чаще болеют дети моложе 2 лет, у взрослых инфекция протекает латентно.
Этиология и патогенез. Возбудителем является ДНК-содержащий вирус, относящийся к группе вирусов герпеса. В культуре ткани человеческих фибро- бластов вирус образует типичные внутриядерные включения, он может быть выделен от больного человека из слюны, мочи, грудного молока, вагинального секрета, спермы, желчи, ликвора и свежей крови. Большинство взрослых имеют в крови антитела против вируса цитомегалии. Диагноз при жизни может быть подтвержден обнаружением цитомегалических клеток в осадке мочи, слюны, ликворе или с помощью серологических реакций. Патогенез точно не установлен. Вирус фиксируется в слюнных железах, чаще в околоушной, где он длительное время может существовать в виде латентной инфекции. При снижении иммунной реактивности или у детей раннего возраста возникают виремия и гематогенная генерализация с поражением многих органов, которая проявляется развитием васкулитов и характерными цитомегалическими изменениями эндотелия.
Течение и исход болезни всецело зависят от состояния организма заболевшего. У новорожденных, недоношенных и грудных детей наблюдаются тяжелые генерализованные формы. У детей старше 2 лет генерализованные формы отмечаются только при наличии другого тяжелого заболевания (лейкоз, злокачественная опухоль, сепсис, иммунодефицитные врожденные и приобретенные заболевания). Доказана трансплацентарная передача вируса с развитием эмбриопатии, тяжелой фетопатии у мертворожденных и генерализованной инфекции у новорожденных. В плаценте иногда обнаруживаются цитомегалические изменения.
Патологическая анатомия. Вирус вызывает увеличение размеров клетки до 30—40 мкм и образует округлое плотное крупное внутриядерное включение, сначала эозинофильное, а затем базофильное. Включение окружено зоной просветления, ядерная оболочка резко очерчена из-за распределения на ней глыбок хроматина и остатков ядрышка. Все вместе создает картину, напоминающую глаз совы.
Различают локализованную и генерализованную формы болезни. При локализованной форме в слюнных железах обнаруживаются цитомегалические изменения в эпителии протоков и ацинусов и лимфогистиоцитарная инфильтрация с последующим склерозом. Чаще поражаются околоушные слюнные железы. При генерализованной форме такой же процесс наблюдается во многих органах — в легких, почках (рис. 314), печени, кишечнике, поджелудочной железе,
I
g
1
Рис. 314. Генерализованная цитомегалия.
а — цитомегалический метаморфоз клеток почечного эпителия; б — внутриядерные включения.
надпочечниках, тимусе и др. Кроме того, у ослабленных и новорожденных детей в органах могут быть кровоизлияния и некрозы.
Врожденная генерализованная форма, кроме поражений внутренних органов, характеризуется, как правило, вовлечением в процесс головного мозга, геморрагической сыпью на коже, гемолитической анемией, тромбоцитопенией, желтухой.
Наблюдается энцефалит с образованием цитомегалических клеток, пери- васкулярных инфильтратов и очагов кальциноза в субэпендимальных зонах. Очаги кальциноза имеют вид беловато-желтых плотных участков, изменения завершаются гидроцефалией. Заболевание через несколько дней или недель приводит к смерти.
Приобретенная генерализованная форма грудных детей отличается от врожденной отсутствием поражений головного мозга. Наблюдаются формы заболевания с преимущественным поражением того или иного органа. Наряду с наличием цитомегалических клеток в эпителии бронхов и в альвеолоцитах в легких развиваются продуктивный перибронхит и интерстициальная очаговая пневмония, впочках — цитомегалические изменения канальцевого эпителия, вкишечнике — язвенный процесс. Легочная форма часто осложняется пневмоцистной пневмонией, особенно у недоношенных и детей с иммунодефицитами. Течение болезни длительное.
Смерть наступает от присоединения другой острой инфекции или от основного тяжелого заболевания (лейкоз, опухолевый процесс, СПИД и др.).
ИНФЕКЦИОННЫЙ МОНОНУКЛЕОЗ
Инфекционный мононуклеоз (болезнь Филатова) — острое инфекционное заболевание, вызываемое герпетическим вирусом с преимущественным поражением органов и тканей лимфогистиоцитарной системы.
Этиология и патогенез. Большинство исследователей считают, что герпесоподобный вирус Эпштейн—Барра является возбудителем инфекционного моно- нуклеоза. Однако вопрос об этиологии инфекционного мононуклеоза нельзя считать окончательно решенным. Заболевают преимущественно дети в возрасте от 2 до 10 лет [Кисляк Н. С., Ленская Р. В., 1978].
Источником заражения является больной или вирусоноситель. Передача инфекции осуществляется воздушно-капельным путем, но может происходить также контактным и алиментарным путями. Описаны эпидемические вспышки, главным образом среди детей. Имеются указания на возможность трансплацентарной передачи, обусловливающей желтуху новорожденного.
Входными воротами является слизистая оболочка ротоглотки и верхних дыхательных путей, где вирус вызывает характерные катаральные изменения, которые создают благоприятные условия для присоединения вторичного микробного инфицирования, проявляющегося в виде вирусно-бактериальной ангины. Вирус распространяется лимфогенно и проникает в лимфатические узлы, а затем гематогенно в печень, костный мозг, селезенку, где вызывает пролиферативные процессы гистиомоноцитарных и лимфоидных клеток, благодаря вымыванию которых в периферическую кровь в ней обнаруживается большое количество атипичных лимфоцитов и мононуклеаров, так называемых широкопротоплазменных лимфоцитов.
Существует предположение, что атипичные «широкопротоплазменные лимфоциты» — видоизмененные Т-лимфоциты. У некоторых больных атипичные мононуклеары, подобно Т-лимфоцитам, образуют прямые розетки с эритроцитами барана и не содержат на своей поверхности иммуноглобулинов, что свидетельствует об их принадлежности к популяции Т-лимфоцитов.
Клинически различают типичные и атипичные формы болезни. Они в свою очередь могут быть легкими, средней тяжести и тяжелыми. У детей младшего возраста инфекционный мононуклеоз протекает тяжелее, с более выраженной гепатоспленомегалией, нейтропенией, тромбоцитопенией, изменениями ЦНС. Чаще наблюдаются тонзиллофарингиты и обструктивный синдром со стороны дыхательных путей. Атипичные формы характеризуются отсутствием ведущих симптомов болезни — ангины, температуры, сыпи. Среди атипичных форм выделяют висцеральную с преимущественным поражением внутренних органов и ЦНС.
Патологическая анатомия. Летальные исходы при инфекционном мононук- леозе встречаются редко, и поэтому патологоанатомические изменения изучены главным образом по данным биоптатов и оперативно удаленных миндалин.
Макроскопически обнаруживаются генерализованное увеличение лимфатических узлов (особенно шейных), селезенки, печени, наличие ангины с набуханием и отеком глоточного кольца, иногда с явлениями геморрагического диатеза. Лимфатические узлы мягкие, эластичные, на разрезе сочные, ткань желтоватого, серовато-красного цвета с белесовато-желтоватыми участками некроза. Миндалины, глоточное кольцо увеличены, отечны, полнокровны, иногда покрыты фибринозным налетом или некротизированы и изъязвлены. Селезенка увеличена, капсула напряжена, на разрезе темно-красного цвета, со значительным соскобом пульпы. Печень увеличена, полнокровна, иногда желтушна, строение долек подчеркнуто. Отмечается полнокровие мягких мозговых оболочек и ткани мозга. Кожная сыпь нетипична, может быть скарлатино- или кореподобная, или геморрагическая. Микроскопически структура лимфатического узла полностью стерта. Ткань узла представлена сплошь макрофагальными и атипичными лимфоидными клетками. Иногда встречаются многоядерные гигантские клетки. Капсула лимфатического узла и окружающая клетчатка также инфильтрированы мононуклеарами (рис. 315). Могут наблюдаться очаги некроза.
При повторной биопсии лимфатических узлов в период реконвалесценции выявляется полное восстановление структуры органа.
В миндалинах и селезенке имеются изменения, аналогичные таковым в лимфатических узлах.
|
Рис. 315. Инфекционный мононуклеоз. Образование крупных мононуклеарных клеток с базофильной цитоплазмой в лимфатическом узле. |
Рис. 316. Инфекционный мононуклеоз. Массивная мононуклеарная инфильтрация портального тракта печени.
Вминдалинах при присоединении вторичной инфекции отмечаются некрозы с изъязвлениями эпителия и лейкоцитарная инфильтрация. Пролиферация мононуклеарных клеток обнаруживается также в перитонзиллярной ткани, в интерстиции слюнных желез, в глоточном кольце, в стенке глотки.
В селезенке отмечаются значительный отек и инфильтрация мононук- леарами капсулы, которая может иногда приводить к ее разрыву и смерти от кровотечения в брюшную полость.
Изменения вкостном мозге выражаются в виде островков гиперплазии лимфоидных и моноцитарных клеток.
Типичным признаком инфекционного мононуклеоза являются изменения печени. Имеют место значительные по объему инфильтраты из лимфоидных, плазматических и крупных мононуклеарных клеток, располагающиеся в портальных трактах и внутри долек при сохранности архитектоники печеночных долек (рис. 316). Дистрофические изменения гепатоцитов выражены умеренно, иногда могут наблюдаться холестазы, в редких случаях — очаги некрозов гепатоцитов. Описаны лишь единичные наблюдения исхода в цирроз печени. Моно- нуклеарные инфильтраты могут наблюдаться в легких, в эндо- и перикарде, в интерстиции миокарда, почек, поджелудочной железы, в слизистой и подслизистой оболочках желудочно-кишечного тракта, в поперечнополосатой мускулатуре, коже, эндокринных железах.
Поражение нервной системы проявляется в виде менингоэнцефалита и по- лирадикулоневрита. При менингоэнцефалите обнаруживаются отек, полнокровие, пролиферация лимфоидных клеток, гистиоцитов и мононуклеаров в перива- скулярной ткани мозга и в мягких мозговых оболочках, кровоизлияния и дистрофия ганглиозных клеток.
При полирадикулоневрите изменения локализуются в спинальных нервных корешкахиспинномозговых ганглияхв виде полнокровия, отеков и набухания нервных корешков, мононуклеарной инфильтрации, повреждения миелиновых оболочек. В спинномозговых ганглиях отмечаются вакуолизация и хроматолиз ганглиозных клеток, пролиферация сателлитов, пе- риваскулярные кровоизлияния.
Причинами смерти при инфекционном мононуклеозе бывают чаще всего разрывы селезенки и периферический паралич дыхания в результате полиради- кулоневрита, протекающего с картиной прогрессирующих параличей, проявления геморрагического диатеза или вторичной инфекции.
ЗАБОЛЕВАНИЯ, ОБУСЛОВЛЕННЫЕ РНК-ВИРУСАМИ
Среди них будут рассмотрены корь и эпидемический паротит.
корь
Корь (morbilli, от сокращенного лат. morbus — болезнь) — острое высококонтагиозное инфекционное заболевание детей, характеризующееся катаральным воспалением слизистых оболочек верхних дыхательных путей, конъюнктивы и пятнисто-папулезной сыпью кожных покровов. Дети моложе 3 лет и взрослые болеют корью редко.
В связи с массовыми противокоревыми прививками детского населения в настоящее время участились заболевания корью взрослых.
Этиология и патогенез. Возбудитель кори — РНК-содержащий вирус, относится к миксовирусам, размером 150 нм, культивируется в культуре тканей человека и обезьяны, где развиваются типичные гигантские клетки, обнаруживающиеся у больного в секрете зева, верхних дыхательных путей, в крови и моче. Передача осуществляется воздушно-капельным путем. Вирус попадает в верхние дыхательные пути и в конъюнктиву глаз. Существует мнение, что основными входными воротами является конъюнктивальный мешок, так как закапывание сыворотки реконвалесцента в первые 15 ч после контакта с больным предотвращает заболевание корью. В эпителии слизистых оболочек вирус вызывает дистрофические изменения и проникает в кровь, что сопровождается кратковременной вирусемией, следствием которой является расселение вируса в лимфоидную ткань, вызывающее в ней иммунную перестройку. Вирусемия становится более выраженной и длительной, появляется сыпь. С окончанием высыпаний на коже вирус исчезает из организма. В последние годы появились сообщения, указывающие на возможность длительного существования вируса кори в организме человека. Длительность заболевания — 2—3 нед. Коревой вирус обладает способностью снижать барьерную функцию эпителия, фагоцитарную активность, а также вызывать падение титра противоинфекционных антител (например, дифтерийного антитоксина). Это состояние анергии резко повышает склонность больных к вторичному инфицированию или обострению существующего хронического процесса, например туберкулеза. Вследствие этого, а также ввиду высокой контагиозности и способности вызывать эпидемические вспышки корь раньше была очень опасна, особенно для детей 1—2 лет, недоношенных, с нарушением питания, страдающих рахитом или ослабленных предшествующими заболеваниями. Перенесенная корь оставляет стойкий иммунитет.
Патологическая анатомия. В слизистой оболочке зева, трахеи, бронхов, конъюнктиве развивается катаральное воспаление. Слизистая оболочка набухшая, полнокровная, секреция слизи резко повышена, что сопровождается насморком, кашлем, слезотечением.'В тяжелых случаях могут возникать некрозы, слизистая оболочка становится тусклой, серовато-желтого цвета, на поверхности ее видны мелкие комочки. Отек и некрозы слизистой оболочки гортани могут вызвать рефлекторный .спазм ее мускулатуры с развитием асфиксии — так называемый ложный круп (истинный круп см. Дифтерия). Микроскопически в слизистых оболочках наблюдаются гиперемия, отек, вакуольная дистрофия эпителия, вплоть до его некроза и слущивания, усиленная продукция слизи слизистыми железами и небольшая лимфогистиоцитарная инфильтрация.
Характерной для кори является метаплазия эпителия слизистых оболочек в многослойный плоский, которая наблюдается в ранние сроки (5—6-й день болезни) и резко снижает барьерную функцию эпителия. Метаплазию связывают с местным авитаминозом А. Следствием вирусемии и генерализации являются энантема и экзантема.
Энантема определяется на слизистой оболочке щек соответственно малым нижним коренным зубам в виде беловатых пятен, названных пятнами Бильшов- ского—Филатова—Коплика, которые появляются раньше высыпаний на коже и имеют важное диагностическое значение.
Экзантема в виде крупнопятнистой папулезной сыпи появляется на коже сначала за ушами, на лице, шее, туловище, затем на разгибательных поверхностях конечностей.
Микроскопически элементы сыпи представляют собой очажки отека, гиперемии, иногда экстравазатов с периваскулярной лимфогистиоци- тарной инфильтрацией в сосочковом слое. Отмечаются вакуолизация эпидермиса, вплоть до фокусов некроза, отек и явления неполного ороговения (паракератоз). При стихании воспалительных изменений нарастающий нормальный эпителий вызывает отторжение неправильно ороговевших и некротических фокусов, что сопровождается очаговым (отрубевидным) шелушением. В лимфатических узлах, селезенке, лимфоэпителиальных органах пищеварительного тракта наблюдаются пролиферация с плазматизацией В-зависимых зон и увеличение центров размножения фолликулов. В миндалинах, червеобразном отростке и лимфатических узлах обнаруживаются гигантские многоядерные макрофаги.
При неосложненной кори в межальвеолярных перегородках легких образуются милиарные и субмилиарные фокусы пролиферации лимфоидных, гистио- цитарных и плазматических клеток. Возможно развитие интерстициальной пневмонии, при которой в стенках альвеол образуются причудливые гигантские клетки — гигантоклеточная коревая пневмония. Однако этиологическая связь такой пневмонии только с коревым вирусом пока не доказана.
В относительно редких случаях в первые дни заболевания наблюдаются симптомы коревого энцефалита. Процесс выражается в периваскулярных инфильтратах из клеток глии и мезенхимальных элементов, локализуется преимущественно в белом веществе мозга.
Осложнения. Среди осложнений центральное место занимают поражения бронхов и легких, связанные с присоединением вторичной вирусной и бактериальной инфекции (рис. 317). Поражается не только внутренняя оболочка бронхов (эндобронхит), но также средняя (мезобронхит) и наружная (периброн- хит). Панбронхит часто имеет некротический или гнойно-некротический характер.
Пораженные бронхи на разрезе такого легкого имеют вид серовато-желтых очажков, очень похожих на туберкулезные бугорки. Такой панбронхит служит источником развития бронхоэктазов, абсцессов легкого, гнойного плеврита. Переход процесса на перибронхиально расположенную легочную паренхиму приводит к развитию перибронхиальной пневмонии и далее хронического поражения легких с исходом в пневмосклероз.
При современных методах лечения подобные легочные осложнения встречаются крайне редко. Исчезла также наблюдающаяся раньше при осложненной кори влажная гангрена мягких тканей лица — нома.
|
Рис. 317. Некротический панбронхит и перибронхиальная пневмония при кори, осложненной вторичной бактериальной инфекцией. |
| I |
Смерть больных корью связана с легочными осложнениями, а также с асфиксией при ложном крупе. Современная серопрофилактика и вакцинация привели к резкому снижению заболеваемости и смертности от кори.
ЭПИДЕМИЧЕСКИЙ ПАРОТИТ
Эпидемический паротит (свинка, parotitis epidemica) — острое инфекционное заболевание с развитием местных воспалительных изменений, преимущественно в интерстиции околоушных слюнных желез. Болеют чаще дети 5—15 лет, а также молодые люди 18—25 лет, чаще мужчины.
Этиология и патогенез. Возбудителем является РНК-содержащий вирус размером 150 нм, относящийся к группе миксовирусов. Источником заражения является больной человек. Заражение происходит воздушно-капельным путем. Входными воротами являются слизистые оболочки полости рта, носа, глотки, с развитием последующей вирусемии и фиксацией вируса в слюнных и других железах, а также в ЦНС. В слюнных железах вирус размножается и отсюда в огромном количестве выделяется со слюной. Длительность заболевания составляет 7—9 дней, реже — дольше. Заболевание оставляет стойкий иммунитет.
Патологическая анатомия. Слизистая оболочка полости рта вокруг околоушного (стенонова) протока полнокровна, отечна, отек распространяется на клетчатку околоушной области и шею. Слюнные железы, из которых чаще поражаются околоушные, полнокровны, в последних развивается двусторонний интерстициальный паротит. В интерстиции железы отмечаются отек, гиперемия и значительная лимфоидная инфильтрация вокруг протоков и ацинусов, в просвете протоков — сгустившийся секрет, воспалительный экссудат отсутствует. Аналогичные изменения могут наблюдаться в интерстиции яичка (орхит), в яичниках (оофорит), в поджелудочной железе (панкреатит). В исходе орхита изредка развивается склероз с атрофией паренхимы, что ведет к азоспермии. Возможно развитие серозного менингита и менингоэнцефалита с отеком, гиперемией и периваскулярным лимфоидным инфильтратом в белом веществе мозга. Ганглиозные клетки не поражаются. Редко причиной смерти может быть поражение ЦНС.
БОЛЕЗНИ, ВЫЗЫВАЕМЫЕ БАКТЕРИЯМИ
коклюш
Коклюш (pertussis) — острое инфекционное заболевание детей, характеризующееся поражением дыхательных путей с развитием типичных приступов спастического кашля. Заболевание изредка наблюдается у взрослых.
Этиология и патогенез. Возбудитель — палочка коклюша — обнаруживается в секрете из носоглотки больных. Заражение происходит воздушно-капельным путем. Механизм развития приступов спастического кашля сложный. Входными воротами инфекции является слизистая оболочка верхних дыхательных путей, где происходит размножение микроба. Продукты распада возбудителя (эндотоксин) вызывают раздражение нервных рецепторов гортани, возникают импульсы, идущие в ЦНС и приводящие к образованию в ней стойкого очага раздражения. Благодаря понижению порога возбуждения нервных центров и рецепторов бывает достаточно ничтожного неспецифического раздражения, чтобы вызвать приступ спастического кашля. Развивается «невроз респираторного тракта», который клинически проявляется следующими друг за другом толчкообразными выдохами, сменяющимися судорожным глубоким вдохом, многократно повторяющимися и заканчивающимися выделениями вязкой мокроты или рвотой. Спазм гортани, бронхиальной мускулатуры, периферических сосудов, рвота и другие симптомы свидетельствуют о раздражении не только дыхательного, но и других вегетативных центров. Приступы спастического кашля вызывают застой в системе верхней полой вены, усиливающий расстройства кровообращения центрального происхождения, и приводят к гипоксии. Коклюш у грудных детей протекает особенно тяжело, у них спастических приступов кашля не бывает, их эквивалентом являются приступы апноэ с потерей сознания и асфиксией. Длительность болезни 11 /2 — 3 мес.
В настоящее время благодаря серопрофилактике и массовой вакцинации тяжесть течения и заболеваемость значительно снизились, летальность не превышает десятых долей процента.
Патологическая анатомия. При смерти во время приступа лицо одутловатое, отмечаются акроцианоз, геморрагии на конъюнктивах, коже лица, слизистой оболочке полости рта, на плевральных листках и перикарде.
Слизистая оболочка дыхательных путей полнокровна, покрыта слизью. Легкие эмфизематозно вздуты, под плеврой определяются идущие цепочкой воздушные пузырьки — интерстициальная эмфизема. Отсюда воздух может проникать в средостение, распространяться на клетчатку шеи и туловища. В редких случаях развивается спонтанный пневмоторакс. На разрезе легкие полнокровны, с западающими участками ателектазов. Микроскопически в слизистой оболочке гортани, трахеи, бронхов обнаруживаются явления серозного катара: вакуолизация эпителия, повышение секреции слизи, полнокровие, отек, умеренная лимфогистиоцитарная инфильтрация; в легких — мелкие бронхи в состоянии спазма с фестончатыми очертаниями, впаренхиме легких — отек, полнокровие, ателектазы.
У грудных детей возможно бронхогенное распространение воспаления с развитием мелкоочаговой коклюшной пневмонии. При этом в альвеолах обнаруживается серозно-лейкоцитарный и даже фибринозный экссудат с большим числом палочек коклюша. Однако и в этих случаях нельзя исключить смешанное инфицирование.
В головном мозге наблюдаются отек, полнокровие, мелкие экстравазаты, редко — обширные кровоизлияния в оболочках и ткани мозга. Особенно выражены циркуляторные изменения в ретикулярной формации, ядрах блуждающего нерва продолговатого мозга. Они ведут к гибели нейронов. Типичным для коклюша является образование разрывов и язвочек на уздечке языка, обусловленных трением ее о передние зубы во время приступов кашля.
Осложнения зависят от присоединения вторичной инфекции. При этом развиваются панбронхит и перибронхиальная пневмония, сходная с таковой при кори.
Смертельный исход в настоящее время встречается редко, преимущественно у грудных детей от асфиксии, пневмонии, в редких случаях от спонтанного пневмоторакса.
ДИФТЕРИЯ
Дифтерия (diphtheria от греч. diphthera — кожица, пленка) — острое инфекционное заболевание, характеризующееся преимущественно фибринозным воспалением в очаге первичной фиксации возбудителя и общей интоксикацией, связанной с всасыванием экзотоксина микроба. Чаще болеют дети, чем взрослые, в настоящее время наблюдается заболеваемость детей преимущественно старше 7 лет.
Этиология и патогенез. Возбудитель — палочка дифтерии — относится к семейству коринебактерий, выделяющих экзотоксин. Источником заражения являются бациллоносители, в меньшей степени — больные. Экзотоксин возбудителя дифтерии обладает способностью подавлять биосинтез ферментов дыхательного цикла, поэтому парализует тканевое дыхание, изменяет холи- нергические процессы, нарушает синтез катехоламинов и приводит к накоплению их в тканях. Дифтерия по отношению к возбудителю представляет собой местную инфекцию, так как гематогенного распространения не бывает.
Дифтерийная палочка размножается в области входных ворот на слизистых оболочках и выделяет экзотоксин, всасываемость которого всецело зависит от особенностей структуры слизистой оболочки и глубины местных изменений. Местно экзотоксин вызывает некроз эпителия, паретическое расширение сосудов с нарушением их проницаемости, отек тканей и выход фибриногена из сосудистого русла. Фибриноген под влиянием тканевого тром- бопластина свертывается. На поверхности поврежденной слизистой оболочки образуется фибринозная пленка. Экзотоксин действует преимущественно на сердечно-сосудистую, нервную системы и надпочечники. Такое сочетанное поражение приводит к гемодинамическим нарушениям в организме, а выделение экзотоксина из организма сопровождается повреждением преимущественно канальцевого эпителия почек. Развитие тяжелых токсических и гипер- токсических форм дифтерии, которые наблюдались до применения активной иммунизации, объясняется повышенной чувствительностью вследствие сенсибилизации к дифтерийному токсину.
Патологическая анатомия. Местные изменения локализуются в слизистой оболочке зева, глоточных миндалинах, верхних дыхательных путях. Изредка встречается дифтерия половых органов у девочек, конъюнктивы, раны.
При дифтерии зева и миндалин последние увеличены, слизистая оболочка полнокровна, покрыта обильными плотными беловато-желтыми пленками (рис. 318). Мягкие ткани шеи отечны. При тяжелых токсических формах отек особенно резко выражен, может распространяться на переднюю поверхность грудной клетки. Воспаление имеет характер дифтеритического. Верхние.слои эпителия некротизированы, слизистая оболочка пропитана фибринозным экссудатом с примесью лейкоцитов, образующим массивные наложения на ее поверхности. Так как слизистая оболочка зева и миндалин выстлана многослойным плоским эпителием, прочно связанным с подлежащей соединительной тканью, фибринозная пленка долго не отторгается, что создает условия для
Рис. 319. Дифтерия зева и гортани.
всасывания токсина. Поэтому дифтернческий тип воспаления при дифтерии зева и миндалин всегда сопровождается общими изменениями, зависящими от токсемии.
Регионарные лимфатические узлы шеи значительно увеличены, полнокровны, с желтовато-белыми некротическими фокусами или черноватыми очагами кровоизлияний на разрезе. В них наблюдаются отек, резкое полнокровие, стазы, кровоизлияния и некрозы фолликулов. Общие токсические изменения отмечаются в сердечно-сосудистой системе, в периферической нервной системе, в надпочечниках, почках, селезенке.
В сердце развивается токсический миокардит. Полости сердца расширены в поперечнике, мышца тусклая, дряблая, пестрая на разрезе, могут быть пристеночные тромбы. Изменения кардиомиоцитов характеризуются жировой дистрофией и мелкими очагами миолиза. В некоторых случаях преобладают отек, полнокровие и клеточная инфильтрация интерстиция. Поэтому различают альтернативную и интерстициальную формы миокардита.
Если миокардит развивается в начале 2-й недели болезни и приводит к смерти от острой сердечной недостаточности, говорят о раннем параличе сердца при дифтерии. Перенесенный миокардит обусловливает развитие кардиосклероза.
В нервной системе изменения локализуются в периферических нервах и вегетативных ганглиях. Прежде всего поражаются те из них, которые расположены ближе к зеву: языкоглоточный, блуждающий, симпатический и диафрагмальный нервы, III шейный симпатический ганглий и но- дозный ганглий блуждающего нерва. Развивается паренхиматозный неврит с распадом миелина, меньше страдают осевые цилиндры. В нервных ганглиях наблюдаются расстройства кровообращения, дистрофические изменения нерв-
ных клеток, вплоть до цитолиза. Изменения, постепенно нарастая, проявляются спустя 1 ’/2—2 мес в виде так называемых поздних параличей мягкого неба, диафрагмы, сердца при поражении языкоглоточного, диафрагмального и блуждающего нервов. Возможна регенерация элементов периферической нервной системы.
В мозговом слое надпочечников отмечаются кровоизлияния, дистрофия и некроз клеток, в корковом слое — мелкие фокусы некрозов, исчезновение липидов. В почках — некротический нефроз, в тяжелых случаях токсической дифтерии — массивные некрозы коркового слоя. В селезенке отмечаются гиперплазия В-фолликулов с выраженным кариорекси- сом в центрах размножения фолликулов, полнокровие пульпы.
Смерть при несвоевременном введении антитоксической сыворотки или при токсических формах наступает от раннего паралича сердца при миокардитах или поздних параличах сердца или диафрагмы, связанных с паренхиматозным невритом.
Дифтерия дыхательных путей характеризуется крупозным воспалением гортани, трахеи, бронхов с легко отходящими фибринозными пленками, выделяющимися иногда при кашле в виде слепков с дыхательных путей (рис. 319). Пленки легко отходят, так как слизистая оболочка верхних дыхательных путей и бронхов выстлана призматическим и цилиндрическим эпителием, рыхло соединенным с подлежащей соединительной тканью. Отделению пленки способствует также обильное выделение слизи. Поэтому токсин не всасывается и общих токсических явлений при этой форме дифтерии не наблюдается.
Крупозное воспаление гортани при дифтерии получило название истинного крупа, распространение процесса на мелкие разветвления бронхиального дерева — нисходящего крупа, который может сопровождаться развитием очаговой пневмонии.
Осложнения при дифтерии дыхательных путей связаны с применением интубации или трахеотомии, при которых возможно образование пролежней. Пролежни при вторичном инфицировании приводят к гнойному пери- хондриту хрящей гортани, флегмоне, гнойному медиастиниту. В настоящее врейя применение антибиотиков предотвращает эти осложнения.
Смерть больных бывает вызвана асфиксией (спазм гортани при истинном крупе или закупорка дыхательных путей фибринозными пленками) или присоединившейся пневмонией и гнойными осложнениями. Проводимая в настоящее время активная иммунизация привела к резкому снижению заболеваемости и смертности от дифтерии.
СКАРЛАТИНА
Скарлатина (от итал. scarlatum — багровый, пурпурный) — одна из форм стрептококковой инфекции в виде острого инфекционного заболевания с местными воспалительными изменениями, преимущественно в зеве, сопровождается типичной распространенной сыпью. Болеют в большинстве случаев дети до 16 лет, могут болеть и взрослые.
Этиология и патогенез. Возбудитель — 6-гемолитический стрептококк группы А различных серологических сероваров. Заражение происходит преимущественно воздушно-капельным путем, возможна передача через предметы и продукты питания (в основном через молоко).
Патогенез скарлатины сложный и определяется тремя направлениями взаимоотношений микро- и макроорганизма — токсическим, аллергическим и септическим. В месте первичной фиксации стрептококк чаще в миндалинах, реже в коже и еще реже в легких вызывает воспалительный процесс
Рис. 320. Скарлатина. Острый некротический тонзиллит и резкая гиперемия зева (по А. В. Цинзерлингу).
с присоединением регионарного лимфаденита — первичный скарлатинозный аффект и первичный скарлатинозный комплекс [Цин- зерлинг В. А., 1957]. Локализация аффекта вне миндалин получила название экстрабуккальной скарлатины '. Благодаря образованию антитоксических антител общие токсические явления (сыпь, температура, общая интоксикация) к концу первой — началу 2-й недели болезни (1-й период скарлатины) уступают место инфекционно-аллергическим проявлениям, наступающим со 2—3-й недели болезни, благодаря распространению микробных тел из первичного аффекта по лимфатическим путям в кровяное русло с распадом в крови микробных тел и аллергизацией его их антигенами (2-й период). Проявляется 2-й период аллергическими реакциями со стороны кожи, суставов, почек, сосудов, сердца. Аллергические изменения повьйнают проницаемость тканевых барьеров и сосудистого русла, что способствует инвазии стрептококка в органы с развитием сепсиса.
Патологическая анатомия. В 1-й период болезни в зеве и миндалинах отмечается резкое полнокровие («пылающий зев»), которое распространяется на слизистую оболочку полости рта, язык (малиновый язык), глотку. Миндалины увеличены, сочные, ярко-красные — катаральная ангина. Вскоре на поверхности и в глубине ткани миндалин появляются сероватые, тусклые очаги некрозов — типичная для скарлатины некротическая ангина (рис. 320). В зависимости от тяжести течения некрозы могут распространяться на мягкое небо, глотку, слуховую (евстахиеву) трубу, среднее ухо, с лимфатических узлов переходить на клетчатку шеи. При отторжении некротических масс образуются язвы.
При микроскопическом исследовании в слизистой оболочке и ткани миндалин наблюдаются резкое полнокровие, очаги некрозов, по периферии которых в зоне отека и фибринозного выпота обнаруживаются цепочки стрептококков, на границе со здоровой тканью — незначительная лейкоцитарная инфильтрация.
Шейные лимфатические узлы увеличены, сочные, полнокровные, в них могут встречаться очаги некрозов и явления выраженной миело- идной инфильтрации (лимфаденит).
Общие изменения, зависящие от токсемии, проявляются прежде всего в развитии сыпи. Сыпь появляется в первые 2 дня болезни, имеет мелкоточечный характер, ярко-красный цвет, покрывает всю поверхность тела, за исключением носогубного треугольника, который резко выделяется на общем ярко-красном фоне кожи лица. В коже отмечаются полнокровие, периваску- лярные лимфогистиоцитарные инфильтраты, отек, экссудация. В поверхностных слоях эпителия имеют место дистрофические изменения, паракератоз с последующим некрозом. Так как элементы сыпи близко расположены друг к другу, участки некроза верхних слоев эпителия сливаются и к 2—3-й неделе болезни слущиваются пластами — пластинчатое шелушение.
В печени, миокарде и почках отмечаются дистрофические изменения и интерстициальные лимфогистиоцитарные инфильтраты. В селезенке, лимфоидной ткани кишечника наблюдаются гиперплазия В-зон с плазматизацией и миелоидная метаплазия. Эти изменения варьируют в зависимости от тяжести течения и формы скарлатины. В головном мозге и вегетативных ганглиях имеются дистрофические изменения нейронов и расстройства кровообращения.
При тяжелой токсической форме, когда смерть наступает в первые 2—3 сут от начала болезни, в зеве отмечается особенно резкая гиперемия, распространяющаяся даже на пищевод. Гиперплазия в лимфоидной ткани выражена слабее, в органах преобладают дистрофические изменения и резкие расстройства кровообращения.
При тяжелой септической форме в области аффекта процесс принимает распространенный гнойно-некротический характер с образованием заглоточного абсцесса, отита-антрита и гнойного остеомиелита височной кости, гнойнонекротического лимфаденита, флегмоны шеи, мягкой — с гнойным расплавлением тканей, твердой — с преобладанием некроза. Флегмона может привести к аррозии крупных сосудов шеи и смертельным кровотечениям. С височной кости гнойное воспаление может переходить на венозные синусы твердой мозговой оболочки с образованием абсцесса мозга и гнойного менингита. В лимфоидных органах преобладает миелоидная метаплазия с вытеснением лимфоидной ткани. В наиболее тяжелых случаях развивается септикопиемия с гнойными метастазами в органах.
Второй период болезни никогда нельзя предвидеть, так как он наступает не обязательно, независимо от тяжести первого, и может проявляться в течение 3—5-й недели болезни. Если этот срок проходит благоприятно, можно считать, что наступило выздоровление. Второй период начинается с умеренной катаральной ангины. Самым существенным является присоединение острого или хронического гломерулонефрита с возможным исходом в нефросклероз. Могут наблюдаться уртикарная кожная сыпь, васкулиты, серозные артриты, бородавчатый эндокардит, реже — фибриноидные изменения стенок крупных сосудов с исходом в склероз.
Осложнения зависят от гнойно-некротических изменений, например от развития хронического отита с понижением слуха, или (во втором периоде) от хронического заболевания почек. В связи с применением антибиотиков, а также изменениями свойств самого возбудителя в настоящее время аллергические и гнойно-некротические процессы при скарлатине почти не развиваются.
Смерть раньше наступала от токсемии или септических осложнений. В настоящее время смертельных исходов нет.
МЕНИНГОКОККОВАЯ ИНФЕКЦИЯ
Менингококковая инфекция — острый инфекционный процесс, проявляющийся в трех основных формах — назофарингите, гнойном менингите и менингококкемии, характеризующийся периодическими эпидемическими вспыш-
Рис. 321. Менингококковый менингит. Гнойное воспаление локализуется преимущественно на поверхности полушарий большого мозга (по А. В. Цин- зерлингу).
 ками. Эти вспышки возникают с промежутками в 25—30 лет, чаще заболеванию подвержены дети моложе 5 лет, могут болеть лица любого возраста.
ками. Эти вспышки возникают с промежутками в 25—30 лет, чаще заболеванию подвержены дети моложе 5 лет, могут болеть лица любого возраста.
Этиология и патогенез. Возбудителем является менингококк (Neisseria meningitidis), имеющий форму кофейных зерен, расположенных как вне-, так и внутрикле- точно и определяемый в мазках из носоглотки или ликвора. Он очень чувствителен к внешним воздействиям (температура, pH среды, влажность), поэтому вне организма и в fpyne быстро погибает.
Заражение происходит от больного или носителя инфекции. Инфекция распространяется воздушно-капельным путем. Инвазия менингококка в слизистую оболочку носоглотки только в 10—30% случаев вызывает развитие менингококкового назофарингита. Реже, преимущественно у детей раннего возраста, менингококк распространяется гематогенным путем, преодолевает гематоэнцефалический барьер и фиксируется в мягких мозговых оболочках, где вызывает гнойный менингит. Преимущественное заболевание детей первых 5 лет жизни связано со структурной незрелостью этого барьера. В зависимости от состояния иммунной реактивности организма менингококк может вызвать сепсис, получивший название менингококкемии, имеющий иногда молниеносное течение. В основе поражения сосудов при менингококкемии лежит бактериальный шок, наступающий от интенсивного распада фагоцитированных бактерий с высвобождением их эндотоксина. Наблюдается парез мелких сосудов с развитием стазов, тромбозов, кровоизлияний и последующих некрозов в органах.
Патологическая анатомия. Менингококковый назофарингит характеризуется катаральным воспалением слизистых оболочек с особенно резко выраженной гиперемией, отечностью задней стенки глотки и гиперплазией лимфатических фолликулов. Эта форма имеет большое эпидемиологическое значение, так как часто клинически не диагностируется.
При менингококковом менингите мягкие мозговые оболочки в первые сутки от начала болезни становятся резко полнокровными, пропитаны слегка мутноватым серозным экссудатом. К концу 2-х — началу 3-х суток экссудат постепенно густеет, приобретает зеленовато-желтый цвет и гнойный характер. К 5—6-м суткам он еще более уплотняется от присоединения фибринозного выпота. Процесс начинается с базальной поверхности и переходит по пери- венозным пространствам на выпуклую поверхность преимущественно передних отделов полушарий большого мозга, располагаясь здесь в виде желтоватозеленоватого «чепчика» или «шапочки» (рис. 321). Гнойный процесс распространяется также на оболочки спинного мозга, где гной дольше остается жидким. Ткань мозга полнокровная, набухшая. Эпендима желудочков и со
судистые сплетения могут также вовлекаться в процесс с развитием гнойного эпендимита и пиоцефалии, которые чаще наблюдаются у детей первых 2—3 лет жизни.
Микроскопически сосуды мягких мозговых оболочек резко полнокровны, субарахноидальное пространство расширено, пропитано лейкоцитарным экссудатом, пронизано нитями фибрина. Процесс с сосудистой оболочки может переходить на мозговую ткань с развитием менингоэнцефалита. Начиная с 3-й недели болезни экссудат подвергается рассасыванию. При большом количестве фибрина происходит его организация с облитерацией участков субарахноидального пространства срединного и бокового отверстий
IV желудочка и затруднением циркуляции ликвора. Следствием этого является прогрессирующая гидроцефалия с нарастающей атрофией вещества мозга.
Смерть может наступить в остром периоде от набухания мозга с вклиниванием миндалин мозжечка в большое затылочное отверстие и ущемлением в нем продолговатого мозга или в последующие периоды от менингоэнцефалита, гнойного эпендимита, позднее — от общей церебральной кахексии вследствие гидроцефалии и атрофии полушарий большого моЗга. В настоящее время своевременное лечение антибиотиками приводит к рассасыванию экссудата и, как правило, к благоприятному исходу.
Менингококкемия характеризуется генерализованным поражением микроциркуляторного русла, кожной сыпью, изменением суставов, сосудистой оболочки глаз, надпочечников и почек. Наблюдаются также изменения серозных листков (перикарда). Если больной погибает в первые 24—48 ч, менингит может отсутствовать. Кожная сыпь имеет геморрагический звездчатый характер и располагается преимущественно на ягодицах, нижних конечностях, веках и склерах. В центре кожных элементов могут быть везикулы или тусклые суховатые очаги некроза. Гнойный артрит чаще встречается в мелких суставах конечностей. Иридоциклит или увеит имеют гнойный характер, как и перикардит.
В надпочечниках отмечаются очаговые некрозы и кровоизлияния или двусторонние массивные геморрагии с развитием острой надпочечниковой недостаточности — синдром Уотерхауса — Фридериксена. В почках имеется некроз нефротелия канальцев (некротический нефроз). Изменения микроциркуляторного русла характеризуются васкулитами, экстравазатами, некрозами. В мазках из пораженных органов удается обнаружить менингококки, если вскрытие производится не более чем через 10—18 ч после смерти.
Смерть больных при молниеносном течении наступает от бактериального шока, тяжесть которого усугубляется кровоизлияниями в надпочечники, реже наблюдается острая почечная недостаточность (у взрослых). При более длительном течении смертельный исход обусловлен септикопиемией или гнойным менингитом.
КИШЕЧНАЯ КОЛИ-ИНФЕКЦИЯ
Кишечная коли-инфекция (синонимы: коли-энтерит, коли-энтероколит) — острое инфекционное заболевание с локализацией воспалительного процесса преимущественно в тонкой кишке; наблюдается, как правило, у детей грудного и раннего возраста.
Этиология и патогенез. Кишечная палочка в норме составляет основную часть микрофлоры толстой кишки человека. Однако при некоторых особых состояниях макроорганизма и попадании кишечной палочки в другие органы (мочевыводящие и желчные пути, брюшная полость и др.) она может вы-
звать заболевание даже у взрослых. Возбудителем кишечной коли-инфекции являются патогенные штаммы кишечной палочки (Е. coli), которые отличаются от непатогенных только свойствами антигенов — соматического (О), поверхностного (К с подгруппами А и В) и жгутикового (В). Среди детей болеют преимущественно новорожденные, недоношенные, находящиеся на искусственном вскармливании, с гипотрофией, рахитом. Заражение происходит с пищей или контактно-бытовым путем от больных или взрослых носителей. Допускается возможность восходящей аутоинфекции. Экзо- и эндотоксин кишечной палочки нарушает проницаемость слизистой оболочки тонкой кишки, и в кровяное русло всасываются токсические продукты, что приводит к ацидозу и общему токсикозу. Тяжесть токсикоза усугубляется эксикозом (обезвоживанием), легко возникающим у грудных детей вследствие рвоты и поноса.
Патологическая анатомия. Кишечник вздут, полнокровен, липнет к рукам, с поверхности серозной оболочки кишки тянутся тонкие вязкие нити. Стул водянистый, иногда с примесью крови. Изменения в слизистой оболочке кишки варьируют от мелких очагов отека до распространенного катарально-геморрагического энтерита с ярко-красной слизистой оболочкой и черноватыми точечными кровоизлияниями. В затянувшихся случаях наблюдается язвенный энтерит или энтероколит. Язвы округлые, расположены по линии прикрепления брыжейки, что связано с худшими условиями кровоснабжения этих отделов кишки (рис. 322).
Микроскопически в слизистой оболочке наблюдаются гиперемия, стазы, иногда тромбозы, отек, кровоизлияния. Эпителий десквамирован, ворсины атрофичны, в их строме развивается незначительная воспалительная инфильтрация. Для язвенного процесса характерны слабовыраженные воспалительные изменения и отчетливая атрофия лимфоидного аппарата кишечника.
В печени наблюдается жировая инфильтрация, в почках и миокарде — белковая дистрофия, в легких — острая эмфизема как следствие гипервентиляции при ацидозе и гипоксии.
В головном мозге отмечаются расстройства кровообращения в капиллярном русле, отек.
Осложнения. Часто развивается пневматоз кишечника, присоединяется вторичная вирусно-бактериальная инфекция с развитием гнойного отита-ан- трита, пневмонии. Возможно возникновение кишечного коли-сепсиса с метастатическим гнойным менингитом (у новорожденных).
Смерть в остром периоде наступает от токсикоза и эксикоза при явлениях сосудистого коллапса, в затянувшихся случаях при наличии общего истощения — от осложнений.
При современной терапии и профилактике заболеваемость и смертность резко снижены.
Это острое кишечное заболевание с воспалительными изменениями тонкой и толстой кишки и общим токсикозом наблюдается преимущественно у детей грудного и первого года жизни.
Этиология и патогенез. Возбудителем являются золотистый стафилококк, обладающий энтеротоксином, и другие патогенные штаммы стафилококка с плазмокоагулирующими и гемолизирующими свойствами. Заражение происходит контактным или алиментарным путем от здоровых носителей, при искусственном вскармливании молоком, при грудном вскармливании от матери, больной стафилококковым маститом. Возможна аутоинфекция, особенно при лечении антибиотиками. Антибиотики приводят к нарушению равновесия кишечной флоры ребенка (дисбактериоз); при наличии устойчивых к ним штаммов стафилококка возможно эндогенное инфицирование. Стафилококковой кишечной инфекцией болеют преимущественно недоношенные, грудные дети, ослабленные предшествующими заболеваниями, дети со сниженной иммунологической реактивностью, с врожденными иммунодефицитными заболеваниями. Стафилококковая инфекция часто присоединяется к другим инфекционным заболеваниям кишечника (дизентерия, коли-инфекция, вирусные инфекции и др.).
Мест но стафилококк благодаря своим ферментам вызывает некроз тканей с последующим гнойным расплавлением, что приводит к распространению процесса в глубь пораженной стенки кишки.
Патологическая анатомия. Стафилококковый энтероколит может быть ограниченным или распространенным. Воспаление носит серозно-десквама- тивный, фибринозно-гнойный или гнойно-некротический характер. В последнем случае возникают язвы (стафилококковый язвенный энтероколит), имеющие склонность распространяться до серозного покрова. Микроскопически края и дно язв инфильтрированы лейкоцитами, среди некротизированной ткани встречается большое число колоний стафилококка. В печени, почках наблюдается жировая дистрофия, в лимфоидных органах — миелоид- ная метаплазия, в вилочковой железе — акцидентальная инволюция, в остальных органах — расстройства микроциркуляции.
Осложнения. Часто осложнением стафилококкового язвенного энтероколита является перфорация кишки с развитием гнойного калового перитонита и стафилококкового сепсиса.
Смерть наступает от осложнений или токсикоза. В последние годы летальные исходы стали встречаться реже в связи с применением антибиотиков широкого спектра действия, но чаще стали наблюдаться энтероколиты, обусловленные грамотрицательной флорой, особенно при внутрибольничном инфицировании устойчивыми к антибиотикам штаммами.
ПУПОЧНЫЙ СЕПСИС
Пупочный сепсис — самый частый вид сепсиса у детей, при котором входными воротами инфекции являются пупочные сосуды или раневая поверхность пупочной области, всегда имеющаяся после отторжения культи пуповины. Септическим очагом могут быть флебит и артериит пупочных сосудов, реже — омфалит (воспаление пупочной ямки).
Этиология и патогенез. До применения антибиотиков и сульфаниламидных препаратов самым частым возбудителем был стрептококк. В настоящее время его сменили стафилококк, грамотрицательная флора, устойчивая к многим антибиотикам, и даже грибы (дрожжеподобные и плесневые).
Патогенез связан с попаданием бактериальной флоры при обработке
культи пуповины и уходе за пупочной ранкой в детской комнате родильного дома или при введении в нестерильных условиях лекарственных растворов в пупочную вену в родильной комнате. Изменился срок развития пупочного сепсиса. Если раньше дети умирали от него чаще на 3-й неделе жизни, что указывало на заражение в детской комнате, то теперь чаще всего на первой неделе жизни, что свидетельствует об инфицировании в родильной комнате, где проводят инъекции и катетеризацию.
У недоношенных, новорожденных, грудных детей первых трех месяцев жизни снижены показатели специфического и неспецифического иммунитета — активность фагоцитарной системы, повышена проницаемость барьерных тканей (эпителия, эндотелия), отсутствует способность продуцировать IgG и IgA (в крови ребенка обнаруживаются преимущественно полученные трансплацентарно от матери IgG и IgA, количество которых постепенно падает). Поэтому сепсис, в том числе и пупочный, чаще всего наблюдается у новорожденных, недоношенных и грудных детей первых трех месяцев жизни.
Распространение инфекции осуществляется гематогенным путем, при развитии флегмоны пупочной области процесс может непосредственно переходить на париетальную брюшину.
Патологическая анатомия. Преобладающей формой пупочного сепсиса раньше являлась септицемия, особенно у недоношенных детей. По нашим данным, септицемия встречается в настоящее время почти так же часто, как и септикопиемия.
До применения инфузионной терапии новорожденным и грудным детям септическим очагом чаще всего является артериит одной или обеих пупочных артерий, причем очаг располагается непосредственно под пупочной ямкой, реже — в отдалении от нее. Артериит, по данным М. А. Скворцова, наблюдался при пупочном сепсисе в 68 % случаев, флебит — в 24 %, в остальных случаях встречались омфалит и сочетание его с артериитом. Частоту поражения артерий М. А. Скворцов связывал с наличием свернувшейся крови в просветах пупочных артерий после перевязки культи пуповины, которая являлась хорошей питательной средой для бактерий, тогда как пупочная вена после прекращения в ней кровотока опорожняется и спадается благодаря отрицательному давлению в венозной системе. В настоящее время локализация септического очага изменилась в сторону преобладания флебита над артериитом из-за врачебных манипуляций на пупочной вене, причем катетеризация приводит, как правило, к тромбозу у конца стояния катетера, что соответствует отрезку пупочной вены на уровне ворот печени с развитием здесь очага тромбофлебита.
Чистый омфалит как септический очаг встречается так же редко, как и раньше, чаще наблюдается сочетание его с флебитом или артериитом. Отмечается также сочетание артериита и флебита.
Пораженный пупочный сосуд утолщен, что особенно хорошо заметно на поперечном разрезе. В просвете сосуда обнаруживается тромб, иногда с явлениями гнойного расплавления. Если гной макроскопически не обнаруживается, помогает мазок из просвета сосуда или микроскопическое исследование.
При артериите в просвете сосуда встречаются тромб, пронизанный нейтрофилами, колонии микробов. Стенка сосуда часто местами расплавлена, инфильтрирована нейтрофилами — гнойный тромбартериит пупочной артерии. Сходные изменения наблюдаются в пупочной вене при гнойном тромбофлебите (рис. 323). Однако следует иметь в виду, что тромб в просвете пупочной артерии отмечается и в норме, а в пупочной вене является всегда свидетельством патологического процесса. При артериите и флебите может иметь место продуктивный компонент воспаления в виде лимфогистиоци- тарных инфильтратов, пролиферации фибробластов, наличия гранулем с
Рис. 323. Пупочный сепсис.
а — гнойный тромбофлебит пупочной вены; б — метастатические абсцессы печени.
гигантскими клетками инородных тел (последнее встречается при пупочном сепсисе, обусловленном грибами) — продуктивный или продуктивно-гнойный артериит и флебит. Омфалит может быть язвенно-некротическим, гнойнонекротическим, вплоть до развития флегмоны передней брюшной стенки, которая в последние годы не наблюдается.
При септицемии кожные покровы сероватые, иногда слегка желтушные, характерна геморрагическая сыпь. Подкожный жировой слой истощен. Выражены дистрофические изменения в паренхиматозных органах. Микроскопически в них могут быть обнаружены мелкие некрозы. Селезенка может быть увеличена незначительно, в ней и лимфатических узлах повсеместно наблюдается миелоидная метаплазия. Вилочковая железа истощена, с явлениями акцидентальной трансформации и скоплением миелоидных клеток в дольках и перегородках. Миелоидные инфильтраты обнаруживаются также в интерстиции легкого, печени, почек и других органов. В головном мозге обнаруживаются отек или острое набухание, полнокровие, стазы, в надпочечниках — часто некрозы, кровоизлияния, де- липидизация.
При септикопиемии — метастатические очаги в настоящее время чаще всего наблюдаются в виде гнойного менингита, метастатических абсцессов в легких, почках, миокарде, печени (при флебите пупочной вены) (см. рис. 323), реже — в суставах, костном мозге в виде гнойного остеомиелита и др.
Осложнения. Довольно частым осложнением пупочного сепсиса является ДВС-синдром с развитием геморрагического диатеза (мелена, кровоизлияния в мозг, надпочечники, серозные листки и слизистые оболочки, в кожу и мягкие ткани). Часто присоединяются вирусно-бактериальная пневмония, язвенный энтероколит, гнойный отит.
Смерть наступает от основного заболевания, осложнения ухудшают прогноз. В случаях выздоровления в пупочной вене наблюдаются облитерация просвета, гемосидероз, в пупочных артериях — выраженная деформация стенок с массивным кальцинозом.
В настоящее время обращают на себя внимание случаи инфекционного (cenrunecKosoj эндокардита новорожденных, являющегося ятрогенным осложнением катетеризации подключичной вены. Возбудителем его чаще бывают золотистый и белый стафилококк, а также грибы молочницы и плесневые. При длительном стоянии катетера и инфицировании наблюдается тромбофлебит подключичной вены и тромбоэндокардит пристеночного эндокарда правого сердца и трехстворчатого клапана с метастазами в легкие. Исход неблагоприятный.
БОЛЕЗНИ, ВЫЗЫВАЕМЫЕ ПРОСТЕЙШИМИ
ТОКСОПЛАЗМОЗ
Токсоплазмоз — хроническое приобретенное или врожденное паразитарное заболевание, относящееся к зоонозам с преимущественным поражением головного мозга и глаз. Врожденным токсоплазмозом болеют чаще новорожденные и дети грудного возраста, приобретенным — дети старшего возраста и взрослые.
Этиология. Возбудитель заболевания — токсоплазма (toxoplasma от греч. toxon — дуга) — простейшее, относящееся к семейству трипаносомид, шириной 2—4 мкм и длиной 4—7 мкм, имеющее форму дольки мандарина. Размножаясь в клетках хозяина, токсоплазма образует псевдоцисты, в случае носительства — истинные цисты. Болеют многие домашние и дикие животные и птицы. Чаще источником заражения человека являются собаки и кошки. Имеют значение также контакт с животными и птицами, связанный с профессией, и употребление в пищу недостаточно термически обработанного мяса, сырых яиц. Источником заражения являются моча, кал, слюна, отделяемое из полости носа, конъюнктивы, а также пищевые и промышленные продукты животноводства. Доказан трансплацентар'ный путь заражения.
Патогенез. При врожденном токсоплазмозе он тесно связан с временем заражения и внутриутробной гематогенной генерализацией инфекции. При заражении эмбриона возникают тяжелые пороки, не совместимые с дальнейшим развитием, и смерть его. При заражении в раннем фетальном периоде ребенок родится с остаточными явлениями поражения мозга — ранняя фетопатия, при заражении в позднем периоде у новорожденного наблюдаются явления выраженного менингоэнцефалита — поздняя фетопатия. При заражении во время родов в раннем неонатальном периоде развивается общее генерализованное инфекционное заболевание (генерализованная форма).
При стертых или латентных формах у практически здоровой женщины может родиться тежелобольной ребенок, поэтому большое значение имеет выявление стертых форм у беременных с помощью серологических реакций (реакция связывания комплемента, кожная аллергическая проба с токсо- плазмином, реакции с красителем Сейбина — Фельдмана). При этом, несмотря на наличие у матери антител, их количество может быть недостаточным для предохранения эмбриона и плода от заражения.
При приобретенном токсоплазмозе входными воротами являются слизистые оболочки или поврежденная кожа. Попавшие с пищей цисты растворяются в желудочно-кишечном тракте, паразит проникает в ток лимфы или крови и фиксируется в лимфатических узлах или во .внутренних органах, где вызывает воспаление или при латентном течении образует только цисты. Носительство цист может продолжаться годами.
|
Рис. 324. Врожденный токсоплазмоз (ранняя фетопатия). Микроцефалия, многочисленные кисты, глиоз и обызвествление полушарий большого мозга. |
Рис. 325. Врожденный токсоплазмоз.
а — псевдоцисты в веществе полушарий большого мозга; б — свободнолежащие паразиты.
Патологическая анатомия. При врожденном токсоплазмозе, ранней фетопатии изменения в головном мозге имеют характер врожденного порока развития: полушария большого мозга уменьшены (микроцефалия), с многочисленными мелкими кистами, расположенными цепочкой вдоль извилин, сохранившаяся мозговая ткань плотная (глиоз), желтоватая (кальциноз) (рис. 324). Иногда наблюдается гидроцефалия, при крайней ее степени полушария большого мозга превращаются в два пузыря, наполненные мутной жидкостью.
Микроскопически кисты заполнены зернистыми шарами, в сохранившемся между кистами веществе мозга отмечаются разрастание волокнистой нейроглии, пылевидные очаги кальциноза с шаровидными псевдоцистами. Отмечается микрофтальмия с помутнением хрусталика (катаракта), участки кальциноза в сетчатой и сосудистой оболочках.
При поздней фетопатии в головном мозге встречаются очаги некроза и кальциноза, в зоне некроза — псевдоцисты и свободнолежащие паразиты (рис. 325). В коре, подкорковой и стволовой части мозга наблюдаются выраженный продуктивный энцефалит, вплоть до полного разрушения вещества мозга, менингит, эпендимит, часто значительная гидроцефалия, иногда обширные кровоизлияния. В сетчатой и сосудистой оболочках глаз отмечаются продуктивно-некротический ретинит и увеит с изменениями, аналогичными изменениям в головном мозге, и с псевдоцистами.
При генерализованной форме у новорожденных и грудных детей, кроме изменений в головном мозге, наблюдаются гепато- и спленомегалия, желтуха, язвенные поражения кишечника, миокардит, интерстициальная пневмония. При микроскопическом исследовании в печени и селезенке обнаруживается реактивный миелоэритробластоз, в печени, миокарде, почках и эндокринных железах — некрозы, кальциноз, очаговая и диффузная лимфо- гистиоцитарная инфильтрация с примесью эозинофилов, псевдоцисты. В печени, кроме того, встречается холестаз. Реже генерализованная форма может быть без поражений головного мозга (висцеральный токсоплазмоз).
При приобретенном токсоплазмозе в области входных ворот изменений не наблюдается. При лимфогенной диссеминации наблюдается относительно легкая форма с поражением лимфатических узлов, чаще затылочных и шейных. При гематогенной диссеминации очень редко может развиваться тяжелая генерализованная форма с сыпью, поражением головного мозга и внутренних органов или латентная форма, которая имеет большое значение как источник возможного заражения плода.
В лимфатических узлах, по данным биопсий, отмечаются диффузная гиперплазия и образование гранулем из гистиоцитов, плазматических клеток и эозинофилов с многоядерными гигантскими макрофагами; некрозы встречаются редко. Диагноз ставится на основании обнаружения возбудителя в ткани лимфатического узла.
Во внутренних органах, головном мозге имеются очаговые мелкие некрозы с кариорексисом, продуктивные васкулиты, интерстициальное или гранулематозное воспаление — межуточные миокардит и гепатит, интерстициальная пневмония. Менингоэнцефалит никогда не бывает таким тяжелым, как при врожденном токсоплазмозе. В свежих очагах поражения обнаруживаются псевдоцисты из мышечных, печеночных, нервных и других клеток и свободнолежащие паразиты. При латентной форме тканевая реакция отсутствует, в органах обнаруживаются только цисты.
Осложнения врожденного токсоплазмоза — следствие поражения мозга и глаз, ведущего к истощению, параличам, умственной отсталости, слепоте. Присоединение вторичной инфекции обусловливает развитие гнойного менин- гоэнцефалита и пиоцефалии.
Смерть наступает от прогрессирующего поражения головного мозга. Смертельный исход возможен и при генерализованной форме приобретенного токсоплазмоза.
ОПУХОЛИ У ДЕТЕЙ
Влияние возраста на опухолевый рост проявляется в некоторых особенностях опухолей у детей по сравнению с таковыми у взрослых.
Первой особенностью опухолей у детей является частое возникновение их из эмбриональных тканей в результате нарушений формирования органов и тканей в период внутриутробного развития зародыша. Поэтому подавляющее большинство опухолей у детей развивается из тканей, задержавшихся в своем развитии на эмбриональном уровне, часто располагавшихся не на месте — дистопично. Опухоли из эмбриональных тканей получили название дизонтогенетических, или тератоидных.
Тератома (от греч. teratos — урод) — опухоль из эмбриональных недифференцированных половых клеток, возникающая при нарушении их миграции в период морфогенеза половых желез зародыша. Нарушение морфогенеза тканевого зачатка на любом этапе развития зародыша, потеря им связи с окружающими растущими тканями приводят к тому, что этот зачаток лишается гуморальных и рефлекторных влияний, которые в норме регулируют координированный рост и пропорциональное развитие тканей. Вследствие такого выключения регулирующих влияний смещенный зачаток тканей приобретает известную автономность. Последнее служит, вероятно, предпосылкой для возникновения истинного опухолевого роста.
У взрослых тератоидные дизонтогенетические опухоли встречаются редко, у детей — это основной вид опухолей.
Второй особенностью опухолей у детей является частота возникновения у них доброкачественных опухолей и относительная редкость злокачественных, в то время как у взрослых злокачественные опухоли встречаются чаще.
Самыми частыми доброкачественными опухолями у детей являются опухоли кожных покровов — ангиомы и невусы.
Третьей особенностью опухолей у детей являются преобладание среди злокачественных опухолей сарком и редкость развития рака, тогда как у взрослых наблюдается обратное соотношение.
Среди сарком в детском возрасте преобладают лимфо- и остеосаркомы. Встречается рак преимущественно органов, не соприкасающихся с внешней средой, эндокринных желез — щитовидной железы, надпочечников, половых желез. Рак желудка наблюдается как исключение у детей в возрасте 10—
11 лет. Высказано предположение, что канцерогенные вещества, получаемые плодом трансплацентарно от матери, циркулируя в крови, соприкасаются прежде всего с тканями внутренней среды мезенхимального происхождения — сосудистым руслом и стромой органов, а также с эндокринными железами, головным мозгом, внутренними органами.
Четвертой особенностью опухолей у детей является своеобразие течения у них некоторых злокачественных опухолей по сравнению с таковыми у взрослых. Так, злокачественные опухоли внутренних органов (эмбриональные нефрома и гепатома) у детей долго сохраняют экспансивный характер роста, свойственный доброкачественным опухолям, и долго не метастазируют. Наряду с этим некоторые доброкачественные опухоли у детей обладают инфильтрирующим ростом, например ангиомы. У детей наблюдается удивительное явление перехода злокачественных опухолей (например, нейробластом) в доброкачественные (ганглионевромы), что у взрослых не наблюдается, это явление получило название реверсии опухоли. Злокачественные опухоли встречаются преимущественно у детей от периода новорожденное™ до 6-летнего возраста. Чаще они бывают в возрасте 3—5 лет, что указывает на значение внутриутробных канцерогенных влияний, идущих, вероятно, от матери.
Классификация. Дизонтогенетический характер большинства опухолей у детей затрудняет создание их классификации. С одной стороны, у детей в одной и той же опухоли могут встречаться ткани разного гистогенеза, с другой — эмбриональный характер многих опухолей препятствует выяснению их тканевой принадлежности. Поэтому классифицировать опухоли у детей по гистогенетическому принципу, как классифицируют опухоли взрослых, не всегда возможно. Если исходить из принципов онтогенетического развития, то все опухоли у детей можно разделить на три основных типа.
К опухолям I типа относятся тератомы, или тератоидные, дизонтогенетические, опухоли. Возникновение тератом в настоящее время объясняют нарушением миграции зародышевых половых клеток при формировании каудального конца урогенитального гребня. Отделение части недифференцированных половых клеток каудального конца этого гребня и их пер- систирование приводят к развитию тератом.
По гистологическому строению различают гистиоидные, органоидные и организмоидные тератомы (см. Опухоли). Различают также тератомы, развивающиеся из элементов эмбриобласта — эмбриональные тератомы и развивающиеся из элементов трофобласта — экстраэмбриональные тератомы.
Различают зрелые эмбриональные и экстраэмбриональные тератомы и незрелые — тератобластомы.
Ткани зрелой тератомы созревают синхронно с тканями их носителя. Например, у плода они состоят из тканевых элементов, соответствующих возрасту плода, и теряют свой недифференцированный характер к моменту его рождения. Поэтому они не обладают полной автономностью, в них отсутствует способность к прогрессирующему росту. Этим зрелые тератомы отличаются от истинных доброкачественных опухолей. Тератобластома содержит незрелые недифференцированные ткани, чаще экстраэмбриональные, способные к прогрессирующему росту, дает метастазы и является истинной злокачественной опухолью.
Гистиоидные тератомы иначе называются гамартомами, при злокачественном варианте — гамартобластомами. Гамартома (от греч. hamarta — ошибка) — опухоль из эмбриональной ткани, задержавшейся в своей диф- ференцировке по сравнению с тканями носителя опухоли, развивающейся из избыточно непропорционально развитых тканевых комплексов, например из избыточно развитых сосудов. К гамартомам у детей относятся ангиомы, невусы, эмбриональные опухоли внутренних органов, эмбриональные опухоли мезодермального и мезенхимального гистогенеза (доброкачественные и злокачественные). В группу гамартом включают также опухоли, развивающиеся на основе прогоном — остатков органов эмбрионального периода, не подвергшихся своевременной инволюции, например опухоли из остатков спинной хорды, жаберных дуг, гипофизарного хода и др.
К опухолям П типа относятся те, которые возникают из эмбриональных камбиальных тканей, сохранившихся в ЦНС, в симпатических ганглиях и надпочечниках в ходе нормального развития. Так, у ребенка в возрасте моложе 1 года такие незрелые камбиальные закладки сохраняются под эпендимой желудочков мозга и постепенно исчезают к концу первого года после рождения. Незрелые клеточные элементы эмбрионального характера в виде симпатогоний с широкими потенциальными возможностями роста и дифференцировки сохраняются в мозговом слое надпочечников до 10—11 лет. Особенностью опухолей II типа являются определенные возрастные периоды, в пределах которых, как правило, эти опухоли наблюдаются. Однако точно отграничить их от гамартом не представляется возможным и выделение этого типа опухолей несколько условно. К опухолям II типа можно отнести медуллобластомы, ретинобластомы, нейробластомы.
К опухолям III типа относятся опухоли, возникающие по типу опухолей взрослых. У детей подавляющее большинство этих опухолей имеет мезенхимальный гистогенез, чаще всего встречаются гемобластозы, остеогенные опухоли и мезенхимальные опухоли мягких тканей. Эпителиальные доброкачественные опухоли — папилломы и полипы — у детей возникают относительно часто. Эпителиальные злокачественные опухоли (рак) у детей бывают редко, встречается преимущественно рак эндокринных желез и половых органов.
ДИЗОНТОГЕНЕТИЧЕСКИЕ ОПУХОЛИ
ГАМАРТОМЫ И ГАМАРТОБЛАСТОМЫ СОСУДИСТОГО ПРОИСХОЖДЕНИЯ
Гемангиома — опухоль из кровеносных сосудов, обладает автономным, прогрессирующим ростом в отличие от гемангиоэктазий, местного расширения сосудов, при которых прогрессирующий рост отсутствует. У детей наблюдаются два основных типа: капиллярная и кавернозная гемангиомы.
Капиллярная, или гипертрофическая, гемангиома (см. Опухоли) — гамартома из пролиферирующих капилляров, имеет вид дольчатого узелка синеватого или красноватого цвета. Это самая частая доброкачественная опу-
Рис. 327. Кавернозная гемангиома печени у девочки 5 мес.
холь у детей. Однако иногда, особенно у детей грудного возраста, она начинает быстро расти. Редко встречаются гигантские врожденные частично капиллярные, частично — кавернозные гемангиомы (рис. 326), сопровождающиеся тромбоцитопенией, массивными кровотечениями со смертельным исходом (синдром Казабаха — Меррита). Локализуются капиллярные ангиомы преимущественно в коже, реже — в печени и других органах и характеризуются высокой пролиферативной способностью. Они могут изъязвляться, и тогда у детей грудного возраста они служат источником сепсиса. Особенностью капиллярных ангиом является инфильтративный характер роста, с чем связаны частые рецидивы после их удаления. Метастазов опухоль никогда не дает.
Кавернозная гемангиома — скорее порок развития сосудов, чем истинная опухоль, встречается у детей реже, чем капиллярная. Локализуется в печени, коже, желудочно-кишечном тракте и в других органах. У детей грудного возраста изредка наблюдаются врожденные гигантские кавернозные ангиомы, занимающие до 2/з объема печени (рис. 327). Такие больные погибают, от кровотечений. Гемангиомы могут подвергаться рубцеванию — самопроизвольной регрессии.
Относительно редко у детей встречается ангиосаркома — истинная злокачественная опухоль из сосудов.
Лимфангиома встречается у детей реже, чем гемангиома. В гипертрофической лимфангиоме происходит пролиферация эндотелия лимфатических капилляров, образуются кавернозные полости с муфтами из лимфоидных клеток в их стенках. Развитие кавернозной лимфангиомы может сопровож-
21
| 609 |
Струков А. И., Серов В. В.
даться макрохейлией и макроглоссией. Наблюдаются врожденные гигантские лимфангиомы шеи (hydroma cysticum colli congenitum), которые могут достигать размера детской головки. Опухоль прорастает в органы шеи, приводит к асфиксии или вторично инфицируется. Удаление ее невозможно. Опухоль состоит из многочисленных полостей, выстланных эндотелием, между ними имеется бедная клетками рыхлая мезенхимальная ткань, наблюдается пролиферация солидных тяжей из эндотелия и капилляров, за счет которых и осуществляется инфильтрирующий рост. Редко у детей встречается лим- фангиосаркома.
ГАМАРТОМЫ И ГАМАРТОБЛАСТОМЫ ПОПЕРЕЧНОПОЛОСАТОЙ
МЫШЕЧНОЙ ТКАНИ
Рабдомиома — доброкачественная опухоль из эмбриональных мышечных клеток. Относится к редким опухолям, наблюдается преимущественно у детей. Локализуется в сердце и мышцах конечностей в виде узла, диаметр ее достигает иногда 10—15 см на разрезе коричневатого цвета. Множественные врожденные рабдомиомы- сердца следует дифференцировать с гли- когенозом (см. Дистрофия).
Рабдомиобластома, или эмбриональная рабдомиосаркома,— злокачественная опухоль из отщепившихся эмбриональных зачатков мышечной ткани (см. Опухоли). Она состоит из крупных клеток с крупными, часто полиморфными ядрами, напоминающими эмбриональные миобласты. В цитоплазме обнаруживается продольная и поперечная исчерченность (рис. 328). Локализуется у детей эктопично в органах малого таза — мочевом пузыре, влагалище, клетчатке малого таза, в половых железах, реже — в носоглотке и других органах. В области мочевого пузыря и влагалища имеет вид беловатых полипозных, гроздевидных разрастаний, покрытых эпителием слизистой оболочки, откуда и название опухоли этой локализации — ботриоидный (от botryoides — гроздевидный) полип.
Эта редкая злокачественная опухоль встречается преимущественно у детей. Инфильтрируя органы малого таза, вызывает обструкцию мочевыводящих путей, вплоть до развития уремии, изъязвляется, кровоточит, подвергается вторичному инфицированию. Метастазирует в регионарные лимфатические узлы и гематогенно — в легкие.
Рис. 330. Гепатобластома.
ГАМАРТОБЛАСТОМЫ ВНУТРЕННИХ ОРГАНОВ
Нефробластома, или эмбриональная нефрома (опухоль Вильмса, аденосаркома),— злокачественная опухоль почки, развивающаяся из плюриопо- тентной почечной закладки — метанефрогенной ткани (рис. 329). Долго растет экспансивно, в пределах капсулы, сдавливая и оттесняя ткань почки. Иногда достигает гигантских размеров. На разрезе розовато-белого цвета, узловатого вида, с очагами свежих и старых кровоизлияний. Позднее опухоль прорастает окружающие ткани и метастазирует в легкие. Состоит из солидных полей1 или тяжей клеток с овальным или круглым ядром, в центре которых формируются трубочки, напоминающие почечные канальцы или почечные клубочки. Между солидными полями и трубочками имеется рыхлая нежно-волокнистая ткань с вытянутыми клетками. В ней могут встречаться различные производные мезодермы — поперечнополосатые и гладкие мышечные волокна, жировая клетчатка, сосуды, хрящ, в редких случаях — производные эктодермы в виде нервной ткани.
За редким исключением, нефробластома встречается у детей (преимущественно от 1 года до 4 лет) и по частоте у них занимает четвертое место среди других опухолей.
Гепатобластома, или эмбриональная гепатома,— злокачественная опухоль печени, развивающаяся из эмбриональной плюрипотентной закладки. В виде многочисленных беловато-желтых узлов прорастает ткань печени, растет быстро, метастазирует в лимфатические узлы и гематогенно — в легкие (рис.’ 330). Может продуцировать желчь как в основном узле, так и в
I
I
Рис. 331. Гепатобластома. Солидные тяжи из эмбриональных печеночных клеток.
метастазах. Состоит из солидных полей эмбриональш печеночных клеток, среди которых встречаются трубочки и кисты, напоминающие желчные ходы (рис. 331). Степень дифференцировки печеночной ткани опухоли варьирует. Между солидными полями имеется рыхлая мезенхимальная ткань, содержащая иногда множество сосудов синусоидного типа, вплоть до образования кавернозных полостей. В некоторых опухолях могут встречаться производные мезенхимы и мезодермы: жировая ткань, хрящ, кость и иногда даже эмбриональная поперечнополосатая мышечная ткань. Гепатобластома обнаруживается преимущественно у детей грудного и раннего возраста.
Смертельный исход наступает иногда у ребенка до развития метастазов от кровоизлияния в брюшную полость, так как опухоль богата сосудами, и кровотечение возникает иногда при небольшой травме.
ТЕРАТОМЫ И ТЕРАТОБЛАСТОМЫ
Тератомы организмоидные и органоидные — экспансивно растущие опухоли, часто достигают большого размера, состоят из разнообразных тканевых структур — производных всех трех зародышевых листков с наличием или отсутствием элементов экстраэмбриональных тканей (элементов трофо- бласта).
Тератомы имеют определенную, типичную для них локализацию: яичники и яички, крестцово-копчиковая область, средостение, забрюшинное пространство, зев, основание черепа. У взрослых чаще всего встречаются тератомы половых желез и средостения. Самой частой локализацией тератом у детей является крестцово-копчиковая область. .
Крестцово-копчиковая тератома, как правило, обнаруживается с рождения, встречается и у плодов, чаще у девочек. Большинство тератом этой локализации доброкачественные, организмоидные. Они достигают иногда очень большого размера и тогда затрудняют течение родов. Могут заполнять полость малого таза, не повреждая при этом кости таза. Опухоль состоит из структур, напоминающих органы, и разнообразных тканей, например петель кишки, ткани печени, рудиментов конечностей и др. (рис. 332). Реже встречаются злокачественные тератобластомы, когда наряду со зрелыми тканями преобладает рост карциномоподобных солидных или папиллярных структур. Папиллярные разрастания являются производными экстраэмбриональных тканей (трофобласта).
Из тератом яичников у детей по сравнению со взрослым чаще встреча-
|
|
ются злокачественные тератобластомы, чем доброкачественные дермоидные кисты. Они имеют характер многокамерных кист, состоящих из зрелых тканей, между которыми встречаются поля солидных разрастаний, недифференцированного эмбрионального и экстраэмбрионального характера. Такие тератобластомы могут давать метастазы в легкие. У детей наблюдаются случаи зрелых тератом, состоящих из дифференцированных тканей, которые при оперативном удалении дают, однако, обсеменение по брюшине.
Тератомы яичек чаще встречаются у детей в возрасте моложе 2 лет, нередко обнаруживаются с рождения. Тератомы яичек в противоположность тератомы яичников у детей чаще бывают доброкачественными. У взрослых, наоборот, они чаще бывают злокачественными. Злокачественные тератомы описаны у мальчиков в возрасте 15—16 лет: гистологически они чаще состоят из производных эпителиальной ткани — плоского ороговевающего эпи- телия, слизистых желез, недифференцированной эпителиальной ткани.
Забрюшинные и мезентериальные тератомы в большинстве случаев проявляются с рождения или в возрасте 2—3 лет. Они достигают большого размера, чаще встречаются у девочек. Располагаются ближе к диафрагме, чем к тазовой области, как правило, доброкачественные, очень редко бывают злокачественными.
Крупные поликистозные и солидные тератомы с наличием незрелых тканей всегда бывают злокачественными.
Тератомы зева (врожденные полипы зева) — полиповидные образования, встречающиеся у плодов и новорожденных. Располагаются в области верхнего купола глотки, откуда растут в виде полиповидных разрастаний, одна часть которых покрыта слизистой оболочкой, другая — кожей. Достигают иногда значительного размера и тогда затрудняют роды. Как правило, они состоят из зрелых тканей и рудиментарных органов. Иногда встречаются высокодифференцированные формы, соответствующие неполноценному второму близнецу, достигающему размера головы ребенка; опухоль прикрепляется в области челюстей или зева (так называемый epignatus). Злокачественные тератомы этой области встречаются редко.
Внутричерепные тератомы в половине случаев бывают злокачественными, содержат эмбриональные растущие ткани. В редких случаях экстрапинеаль- ные тератомы бывают хорионэпителиомами, они дают гематогенные метас
тазы в легкие, располагаются в области основания черепа. Описаны у плодов и новорожденных. У мальчиков часто локализуются около шишковидной железы и могут сопровождаться эндокринными нарушениями в виде преждевременного полового созревания.
Тератобластома — злокачественный аналог тератомы, в ней всегда имеются поля незрелой активно пролиферирующей эмбриональной или чаще экстра- эмбриональной ткани, которые могут комбинироваться с элементами зрелых тканей. Тератобластомы растут быстро и метастазируют. В метастазах обнаруживается, как и в первичном узле, комбинация зрелых и незрелых тканей. Реже встречаются тератобластомы, состоящие только из незрелых, как правило, экстраэмбриональных тканей.
ОПУХОЛИ ИЗ КАМБИАЛЬНЫХ ЭМБРИОНАЛЬНЫХ ТКАНЕЙ
Медуллобластома — злокачественная опухоль из нейроэктодермальных эмбриональных стволовых клеток — медуллобластов. Состоит из овальных или округлых клеток со скудной почти неразличимой цитоплазмой. Клетки складываются в розетки (образуют кольцевидные структуры), в центре которых обнаруживаются клеточные отростки. Типичным является образование ритмичных структур, имеющих вид клеточных рядов или колонок (рис. 333). Считают, что в ходе онтогенеза медуллобласты дифференцируются на нейробласты и спонгиобласты. Опухоль встречается преимущественно у детей, локализуется в области мозжечка по средней линии — по линии смыкания медуллярной трубки. Она мягкой консистенции, серовато-розового цвета, прорастает ткань мозга и мягкую мозговую оболочку. Метастазирует по ликворным путям в пределах ЦНС. Очень редко дает гематогенные метастазы в легкие.(
Ретинобластома — злокачественная опухоль из эмбриональных недифференцированных клеток сетчатки глаза. Некоторые считают, что источником развития являются также медуллобласты. Опухолевые массы серовато-жел- того цвета, мозговидной, мягкой консистенции. Опухоль состоит из круглых и овальных клеток, образует розетки, склонна к некрозам, часто имеет вид муфт, расположенных вокруг сосудов. Очаги некроза легко подвергаются кальцинозу. Ретинобластомы встречаются чаще у детей в возрасте моложе
2 лет, бывают двусторонними, иногда возникают спонтанно, иногда имеют наследственный характер (наследуются по доминантному типу). Описаны единичные случаи спонтанного излечения (реверсии). Опухоль прорастает окружающие ткани, приводит к выпячиванию глаза, обезображивает лицо, прорастает в область основания черепа. Метастазирует в кости, печень, реже — в легкие и лимфатические узлы.
Нейробластома — злокачественная опухоль из стволовых клеток симпатических ганглиев и мозгового вещества надпочечников. В последнее время появилась точка зрения, что нейробластомы гистогенетически относятся к апудомам, так как они выделяют катехоламины. Локализуются в области надпочечников, симпатических узлов шеи или грудной полости, забрюшин- ном пространстве. Может возникать мультицентрично — в обоих надпочечниках, в надпочечнике и ганглиях грудной полости и др. Имеет вид узла в тонкой капсуле, который разрушает надпочечник, на разрезе розовато-белого цвета, с многочисленными некрозами и кровоизлияниями. Гистологически опухоль состоит из круглых лимфоцитоподобных клеток с гиперхромным ядром и едва различимой цитоплазмой — симпатогониев, откуда старое название этого недифференцированного вида опухоли — симпатогониома. Клетки образуют розетки (рис. 334), в центре которых при импрегнации серебром выявляются нервные отростки. В опухоли встречаются обширные поля нек-
8SSIS1
Рис. 333. Медуллобластома у девочки 3 лет 2 мес.
Рис. 334. Нейробластома.
роза с кариорексисом и кровоизлияния. В более дифференцированных опухолях — симпатобластомах клетки крупнее, цитоплазма их шире, ядра светлее, встречаются гигантские клетки, нейрофибриллярная сеть выражена отчетливее. Еще более дифференцированный тип опухоли — ганглионейроблас- тома, характеризуется наличием атипичных ганглиозных клеток. Описаны случаи перехода недифференцированных нейробластом в зрелые доброкачественные ганглионевромы и ганлионейрофибромы (рис. 335), как спонтанно, так и под влиянием лечения.
Нейробластома растет быстро и широко метастазирует. Различают два типа метастазов: 1) в регионарные лимфатические узлы и печень; 2) в кости скелета — ребра, позвоночник, кости таза и черепа. Иногда наблюдаются метастазы в кожу. Клиническое течение у детей может сопровождаться повышением артериального давления, потливостью вследствие секреции клетками опухоли катехоламинов, которые у больного можно обнаружить в крови и в моче. Нейробластома чаще встречается у детей до 1 года, но может наблюдаться до 11-летнего возраста. Описаны случаи нейробластомы у плодов и новорожденных, у взрослых она описывается как казуистика.
ОПУХОЛИ У ДЕТЕЙ, РАЗВИВАЮЩИЕСЯ ПО ТИПУ
ОПУХОЛЕЙ У ВЗРОСЛЫХ
Преобладающими опухолями у детей являются опухоли ЦНС — астро- цитомы и опухоли кроветворной ткани (лейкозы, злокачественные лимфомы). Из доброкачественных опухолей мягких тканей следует отметить юношескую ангиофиброму носоглотки. Встречается в возрасте 8—18 лет. Имеет плотную консистенцию и вид полипозных разрастаний, покрытых слизистой оболочкой, локализуется в носоглотке, растет очень быстро, заполняет полость носа, прорастает кости лицевого скелета, основания черепа. Часто
Рис. 336. Юношеская ангиофиброма носоглотки.
изъязвляется, кровоточит, инфицируется. Микроскопически является фибромой с наличием сочных фибробластов и большого числа тонкостенных сосудов (рис. 336). Радикально удалить опухоль трудно, после операции она часто рецидивирует. Иногда после полового созревания подвергается реверсии. Хотя структура опухоли доброкачественная и метастазов не наблюдается, клиническое течение и прогноз неблагоприятные.
Частыми опухолями у детей являются опухоли костей: доброкачественные — остеомы и хондромы, остеобластокластомы и злокачественные — остеосаркомы, саркомы Юинга. Доброкачественные хондромы, или так называемые хрящевые экзостозы, часто встречаются у детей школьного возраста в области конечностей. Остеосаркомы (включая саркому Юинга) составляют 18 % всех сарком у детей; хондросаркомы у детей встречаются редко. В половине случаев остеосаркомы локализуются в нижнем метафизе бедра, встречаются у детей преимущественно 11 —14 лет. Обладают очень быстрым прогрессирующим ростом и широко метастазируют.
ПРОФЕССИОНАЛЬНЫЕ БОЛЕЗНИ[9]
К профессиональным относят болезни, развивающиеся в результате воздействия на организм патогенных факторов производственной среды в условиях трудовой деятельности человека.
Этиология и классификация. Единой классификации профессиональных болезней нет. Наиболее принята классификация, в основу которой положен этиологический принцип. Руководствуясь им, выделяют 5 групп профессиональных заболеваний, вызываемых воздействием: 1) химических производственных факторов; 2) промышленной пыли; 3) физических факторов; 4) перенапряжения; 5) биологических факторов.
Патогенез. Среди механизмов развития профессиональных заболеваний наряду со специфическими, обусловленными особенностями действия патогенного профессионального фактора, имеют место и неспецифические. В современных условиях особенности патогенеза профессиональных заболеваний могут определяться комплексным воздействием различных факторов: химических, пылевых, вибрации, измененными микроклиматическими условиями и т. д. Следует также отметить, что многие профессиональные факторы обладают различными отдаленными эффектами действия. Об онко- генном эффекте можно говорить при асбестозе, когда нередко возникают мезотелиома плевры и рак легких, при бериллиозе, когда развивается рак легких. Длительное воздействие никеля, хрома и цинка может вызвать в отдаленном периоде злокачественную опухоль в месте соприкосновения с ними и в различных органах. Некоторые профессиональные факторы обладают гонадотропным эффектом, вызывают атрофию яичек и яичников [никель, сурьма, марганец, электромагнитные волны (ЭМВ) радиочастот, ионизирующие излучения]. В отдаленном периоде многие виды профессиональных факторов могут оказывать не только гонадотропный, но и мутагенный и эмбриотропный эффекты (выкидыши, пороки развития и др.).
ПРОФЕССИОНАЛЬНЫЕ БОЛЕЗНИ,
ВЫЗЫВАЕМЫЕ ВОЗДЕЙСТВИЕМ
ХИМИЧЕСКИХ ПРОИЗВОДСТВЕННЫХ ФАКТОРОВ
Эта группа заболеваний широка и многообразна. Она представлена острыми и хроническими интоксикациями, а также их последствиями, протекающими с поражением различных органов и систем; болезнями кожи (контактный дерматит, онихии и паронихии, меланодермия и др.); литейной или фторопластовой (тефлоновой) лихорадкой.
Этиология. Существует большое число ядовитых веществ, которые применяются в промышленности и могут быть причиной отравлений и заболеваний острого и хронического характера. К таким веществам относятся свинец, тетраэтилсвинец, марганец, нитрогазы, или окислы азота, мышьяк и его соединения, мышьяковистый водород, фосфор и его соединения, синильная кислота, дихлорэтан, четыреххлористый углерод, бензол. В сельском хозяйстве широко используются инсектициды и пестициды, которые также могут быть источниками интоксикации. Особенно опасны для человека фос- форорганические инсектициды (тиофос и др.).
Патологическая анатомия. Изменения при отравлениях химическими промышленными ядами разнообразны. Они подробно описаны в учебниках токсикологии, судебной медицины, дерматологии. Однако необходимо отметить, что каждая группа химических веществ при выраженной интоксикации имеет свои особенности в патологоанатомической картине, характерные только для данной интоксикации, т. е. при воздействии каждой группы химических веществ имеется своя преимущественная локализация процесса, свои органы- мишени. Так, при интоксикации хлорированными углеводородами поражается главным образом печень, при интоксикации веществами, имеющими в своей структуре бензольное кольцо,— кроветворные органы, при интоксикации наркотиками — нервная система и печень, при интоксикации ртутью и ее производными — нервная система и почки.
ПРОФЕССИОНАЛЬНЫЕ БОЛЕЗНИ,
ВЫЗЫВАЕМЫЕ ВОЗДЕЙСТВИЕМ
ПРОМЫШЛЕННОЙ ПЫЛИ (ПНЕВМОКОНИОЗЫ)
Пневмокониозы (от лат. pneumon — легкие, conia — пыль) — пылевые болезни легких. Термин «пневмокониоз» предложил в 1867 г. Ценкер.
Промышленной пылью называют образующиеся при производственном процессе мельчайшие частицы твердого вещества, которые, поступая в воздух, находятся в нем во взвешенном состоянии в течение более или менее длительного времени.
Различают неорганическую и органическую пыль. К неорганической пыли относят кварцевую (на 97—99 % состоящую из свободной двуокиси кремния — S1O2), силикатную, металлическую, к органической — растительную (мучная, древесная, хлопковая, табачная и др.) и животную (шерстяная, меховая, волосяная и др.). Встречаются смешанная пыль, например, содержащая в различном соотношении каменноугольную, кварцевую и силикатную пыль, или пыль железной руды, состоящая из железной и кварцевой пыли. Частицы промышленной пыли подразделяют на видимые (более 10 мкм в поперечнике), микроскопические (от 0,25 до 10 мкм) и ультрамикроскопические (менее 0,25 мкм), обнаруживаемые с помощью электронного микроскопа.
Наибольшую опасность представляют частицы размером менее 5 мкм, проникающие в глубокие отделы легочной паренхимы. Большое значение имеют форма, консистенция пылевых частиц и их растворимость в тканевых жидкостях. Пылевые частицы с острыми зазубренными краями травмируют слизистую оболочку дыхательных путей. Волокнистые пылинки животного и растительного происхождения вызывают хронический ринит, ларингит, трахеит, бронхит, пневмонию, пневмонит. При растворении частиц пыли возникают химические соединения, оказывающие раздражающее, токсическое и гисто- патогенное влияние и обладающие способностью вызывать в легких развитие соединительной ткани, т. е. пневмосклероз.
Классификация. Среди пневмокониозов различают силикоз, силикатозы, металлокониозы, карбокониозы, пневмокониозы от смешанной пыли, пневмокониозы от органической пыли.
силикоз
Силикоз (от лат. silicium — кремний), или халикоз (от греч. chalix — известковый камень), вызывается длительным вдыханием пыли, содержащей свободную двуокись кремния — Si02 (рис. 337).
Патогенез. В настоящее время развитие силикоза связывают с химическими, физическими и иммунными процессами, возникающими при взаимодействии пылевой частицы с тканями. При этом не исключается значение механического фактора.
Согласно токсико-химической теории, кристаллическая двуокись кремния в тканевых жидкостях медленно растворяется с образованием коллоидного раствора кремниевой кислоты (H2Si03), которая повреждает ткань и вызывает фиброзный процесс. Однако эта теория не может объяснить сложный механизм развития соединительной ткани при силикозе. Физико-химические теории позволяют объяснить механизм действия частиц кварца нарушением строения его кристаллической решетки, вследствие чего создаются благоприятные условия для активной химической реакции между частицей кварца и окружающей тканью. При медленном растворении частиц кварца образуется кремниевая кислота высокой степени полимеризации, обладающая токсическими свойствами и вызывающая развитие соединительной ткани, причем эта кислота, подобно гликозаминогликанам,
Рис. 337. Силикоз. Частицы кварцевой пыли. Электронограмма. а — х 10 ООО; б — X 20 ООО.
принимает участие в построении коллагеновых волокон. Согласно иммунологической теории, при воздействии двуокиси кремния на ткани и клетки, при их распаде появляются аутоантигены, что ведет к аутоиммунизации. Возникающий при взаимодействии антигена и антител иммунный комплекс оказывает патогенное влияние на соединительную ткань легких, в результате чего образуется силикотический узелок. Однако специфических антител при силикозе не обнаружено.
Установлено, что первичной реакцией в патогенезе силикоза является повреждение кварцевой пылью легочных макрофагов. Поглощенные частицы кварца повреждают мембраны фаголизосом, в которых они располагаются, нарушая их проницаемость. В результате повышенной проницаемости мембран из фаголизосом выходят в цитоплазму гидролитические ферменты макрофагов, что приводит к аутолизу и гибели последних. Согласно этой теории, речь идет о ведущей роли в патогенезе силикотического фиброза гибели кониофагов с последующей стимуляцией фибробластов продуктами распада макрофагов.
Патологическая анатомия. В слизистой оболочке и в подслизистом слое носовых раковин, гортани, трахеи обнаруживаются атрофия и склероз. Легкие при силикозе увеличены в объеме, плотные вследствие распространенного склероза и резко повышенного содержания двуокиси кремния (в су/ хом остатке здоровых легких оно составляет 0,04—0,73 %, при силикозе—' 4,7^—12,35 %)- В легких силикоз проявляется в виде двух основных форм: узелковой и диффузно-склеротической (или интерстициальной).
При узелковой форме в легких находят значительное число силикоти- ческих узелков и узлов (рис. 338), представляющих собой милиарные и более крупные склеротические участки округлой, овальной или неправильной формы, серого или серо-черного цвета. При тяжелом силикозе узелки сливаются в крупные силикотические узлы, занимающие большую часть доли или даже целую долю. В таких случаях говорят об опухолевидной форме силикоза легких (рис. 339). Узелковая форма возникает при высоком содержании в пыли свободной двуокиси кремния и при длительном воздействии пыли.
При диффузно-склеротической форме типичные силикотические узелки в легких отсутствуют или их очень мало, они часто обнаруживаются в
Рис. 338. Силикоз. Многочисленные силикотические узелки и узлы в легком. Рис. 339. Опухолевидная форма силикоза легких.
|
Рис. 340. Типичные силикотические узелки. |
а — узелок с концентрическим расположением коллагеновых пучков; б — узелок с вихреобразным расположением пучков.
Рис. 341. Силикоз. Альвеолярный макрофаг (кониофаг); конгломераты и отдельные частицы кристаллов кварца (Кв) в цитоплазме макрофага; Я — ядро; М — митохондрия; Лз — лизосома. Электронограмма. X 25 ООО (по Поликару) .
бифуркационных лимфатических узлах.
Эта форма наблюдается при вдыхании промышленной пыли с малым содержанием свободной двуокиси кремния. В последние годы в связи с применением различных мер профилактики силикоза чаще встречается диффузно-склеротическая форма силикоза. При этой форме в легких видны многочисленные тонкие тяжи соединительной ткани и склероз вокруг бронхов и сосудов. Соединительная ткань разрастается в альвеолярных перегородках, перибронхиально и периваскулярно. Раз- ” виваются распространенная эмфизема,
деформация бронхов, сужение и расширение их просвета (бронхоэктазы), различные формы бронхиолита, бронхита (чаще катарально-десквамативного, реже — гнойного). Иногда находят смешанную форму силикоза легких.
Силикотические узелки могут быть типичными и нетипичными. Строение типичных силикотических узелков двоякое: одни образованы из концентрически располагающихся гиалинизированных пучков соединительной ткани и имеют поэтому округлую форму, другие не имеют округлой формы и состоят из пучков соединительной ткани, вихреобразно идущих в различных направлениях (рис. 340). Нетипичные силикотические узелки имеют неправильные очертания, в них отсутствует концентрическое и вихреобразное расположение пучков соединительной ткани. Во всех узелках много частиц пыли, лежащих свободно или в макрофагах, которых называют пылевыми клетками, или кониофагами (рис. 341).
Силикотические узелки развиваются в просветах альвеол и альвеолярных ходов, а также на месте лимфатических сосудов. Альвеолярные гистиоциты фагоцитируют частицы пыли и превращаются в кониофаги. При длительном и сильном запылении не все пылевые клетки удаляются, поэтому в просветах альвеол и альвеолярных ходах образуются их скопления. Между клетками появляются коллагеновые волокна, образуется клеточнофиброзный узелок. Постепенно пылевые клетки гибнут, количество же волокон увеличивается — образуется типичный фиброзный узелок. Аналогичным образом строится силикотический узелок и на месте лимфатического сосуда.
При силикозе в центре крупных силикотических узлов происходит распад соединительной ткани с образованием силикотических каверн. Распад происходит вследствие изменений в кровеносных сосудах и нервном аппарате легких, а также в результате нестойкости соединительной ткани силикотических узелков и узлов, по биохимическому составу отличающейся от нормальной соединительной ткани. Силикотическая соединительная ткань менее устойчива к воздействию коллагеназы по сравнению с нормальной.
В лимфатических узлах (бифуркационных, прикорневых, реже в околотрахеальных, шейных, надключичных) обнаруживают много кварцевой пыли, распространенный склероз и силикотические узелки. Редко силйкоти- ческие узелки встречаются в селезенке, печени, костном мозге. Правая половина- сердца часто гипертрофирована, вплоть до развития типичного легоч- ного сердца. -
К силикозу часто присоединяется туберкулез. Тогда говорят о силико- туберкулезе, при котором, помимо силикотических узелков и туберкулезных изменений, находят так называемые силикотуберкулезные очаги.
Течение силикоза хроническое. Его подразделяют на три стадии (силикоз I, II, III). Редко встречается «острый» силикоз, характеризующийся развитием заболевания и наступлением смерти спустя короткий срок (1—2 года). Этот силикоз развивается при очень высоком содержании в пыли свободной двуокиси кремния. Поздним силикозом называют заболевание, выявляющееся у рабочих спустя несколько лет после оставления ими профессии, связанной с воздействием пыли.
СИЛИКАТОЗЫ
Силикатозы — пневмокониозы, вызываемые пылью, которая содержит не свободную двуокись кремния, а силикаты (в них она находится в связанном состоянии с другими элементами — магнием, алюминием, железом и др.). Силикаты широко распространены в природе и имеют разнообразное применение в промышленности.
Среди силикатозов выделяют асбестоз, талькоз, каолиноз, цеМентоз, слюдяной пневмокониоз и др. Наибольшее значение имеют асбестоз, талькоз и слюдяной пневмокониоз.
Асбестоз
Асбестоз — пневмокониоз, развивающийся при длительном контакте с асбестовой пылью. Течение заболевания хроническое с прогрессирующей одышкой, кашлем, легочно-сердечной недостаточностью.
Асбест (горный лен) — минерал волокнистого строения. По химическому составу это водный силикат магния (3Mg • 2S1O2 • 2НгО). Волокна асбеста имеют длину 2—5 и даже 125— 150 мкм, толщина их 10—60 мкм. Асбест находит широкое применение в промышленности.
Патологическая анатомия. При вскрытии постоянной находкой являются катарально-десквамативный, реже — гнойный бронхит, бронхо- и брон- хиолоэктазы с гиперплазией слизистых желез, дистрофическими изменениями в хрящах и их кальцинозом. Поражение бронхов при асбестозе, по-видимому, связано с формой частиц асбеста, длинные острые пылинки которого, застревая в просвете бронхов и бронхиол, постоянно травмируют и раздражают их слизистую оболочку. В грудной полости обнаруживаются распространенные плевральные спайки, плевра значительно утолщена. Легкие уплотнены вследствие разрастания соединительной ткани в межальвеолярных перегородках, между дольками, вокруг бронхов и сосудов. В отличие от силикоза при асбестозе не образуется четко очерченных склеротических узелков и узлов. В разросшейся соединительной ткани находят значительные скопления пыли и небольшие инфильтраты из гистиоцитов, лимфоидных клеток. Характерно наличие асбестовых телец, представляющих собой светло- или темно-желтые образования длиной 15—150 нм, толщиной 1—5 нм, с булавовидными концами, состоящие как бы из отдельных сегментов; форма и величина их различны (рис. 342). В тяжелых случаях межуточный склероз достигает резкой степени, просветы альвеол становятся едва заметными или их совсем не видно.
Рис. 342. Асбестовые тельца в легком.
а, б — различные формы телец.
Лимфатические узлы бифуркации трахеи, прикорневые немного увеличены, плотны, в них содержится много пыли. Отмечается гиперплазия клеток ретикулоэндотелия, очаговый или диффузный склероз, но без развития узелков. На пальцах рук и ног, ладонях, подошвах, реже на голени часто появляются так называемые асбестовые бородавки, характеризующиеся резким гиперкератозом и акантозом. В роговых массах бородавок обнаруживают волокна — кристаллы1 асбеста, в шиповатом и базальном слоях находят клетки с фигурами деления и гигантские многоядерные клетки инородных тел.
Смерть при асбестозе наступает от присоединившейся пневмонии, легочно-сердечной недостаточности вследствие эмфиземы и туберкулеза. При сочетании асбестоза с туберкулезом говорят об асбесто-туберкулезе. У умерших от асбестоза часто встречаются мезотелиома и рак легких.
Талькоз
Талькоз — пневмокониоз, вызываемый тальком. Течение заболевания хроническое.
Тальк — магнезиальный силикат (3MgO • 4Si02 • Н2О), содержащий 29,8—63,5 % двуокиси кремния; в воде не растворяется. Тальк применяют в резиновой, керамической, бумажной, текстильной, парфюмерной, лакокрасочной промышленности.
Патологическая анатомия. У умерших обнаруживают распространенные плевральные спайки. В легких находят диффузный межуточный склероз с утолщением межальвеолярных перегородок, перибронхиальный и периваску- лярный склероз, отложения тальковой пыли, располагающейся в пылевых клетках и вне их. Разросшаяся соединительная ткань имеет вид толстых тяжей, в которых едва заметны просветы сжатых альвеол. Встречаются мили- арные или большей величины склеротические участки, не похожие на типичные силикотические узелки. В соединительной ткани появляются иногда так называемые талькозные тельца (рис. 343). Постоянно обнаруживаются бронхоэктазы, эмфизема легких.
iv «тм Рис. 343. Талькозное тель
це. Электронограмма.
В бифуркационных и прикорневых лимфатических узлах находят большое количество тальковой пыли и выраженный склероз. Нередко к талькозу присоединяется туберкулез, возникает талькотуберкулез
Применяемый для припудривания операционных резиновых перчаток тальк может попадать при операциях в брюшной полости на раневую поверхность, брюшину и вызывать воспаление с последующим образованием спаек и узелков — гранулем. В таких случаях говорят о хирургическом талькозе. Гранулемы микроскопически напоминают туберкулезные, но гигантские клетки имеют характер клеток инородных тел. Между клетками гранулемы и в гигантских клетках видны пылинки талька в виде игольчатых кристаллов и пластинок, что также отличает эти гранулемы от туберкулезных.
Слюдяной пневмокониоз
Слюдяной пневмокониоз — пневмокониоз от слюдяной пыли ^встречается редко, имеет хроническое, относительно доброкачественное течение.
Слюда — минерал, алюмосиликат, содержащий воду. Главнейшие представители слюды — мусковит, биотит, флогонит. Содержание связанной двуокиси кремния, алюминия и других соединений в различных слюдах неодинаково.
Патологическая анатомия. Как правило, находят катарально-десквама- тивный бронхит, нерезко выраженные бронхоэктатические изменения, умеренную эмфизему. В легких находят распространенный межуточный склероз, причем развитие соединительной ткани отмечается в межальвеолярных перегородках, вокруг бронхов и сосудов, слюдяную пыль и «слюдяные тельца», аналогичные асбестовым. В лимфатических узлах обнаруживают отложения пыли, склероз.
МЕТАЛЛОКОНИОЗЫ
Среди металлокониозов различают сидероз, алюминоз, бериллиоз, тита- ноз, баритоз, станиоз и др. Наиболее изучены сидероз, алюминоз и бериллиоз.
Сидероз
Сидероз (pneumoconiosis siderotica) — пневмокониоз, который встречается у шахтеров, добывающих гематит (красный железняк, природная окись железа ИегОз), у рабочих литейных цехов, полировщиков металлических изделий, рабочих гвоздильных производств, гравировщиков, электросварщиков.
Патогенез. Существовало мнение, что фиброз легкого вызывает не железная пыль, а примесь двуокиси кремния, поэтому такие случаи рассматривали как силикосидероз. В настоящее время безвредность железосодержащей пыли отрицается, так как она вызывает фиброз легких. Однако этот фиброз
Рис. 344. Сидероз легких.
а — субмилиарные узелки; б — милиарные узелки.
слабее, чем при силикозе и силикатозах, что обусловливает длительное и доброкачественное течение легочного процесса. По-видимому, доброкачественное течение пневмосклероза при сидерозе обусловлено тем, что пыль железа нетоксична и хорошо выводится макрофагами через бронхиальное дерево.
Патологическая анатомия. Различают красный и черный сидероз. Красный сидероз вызывается пылью, содержащей окислы железа. Легкие при этом увеличены в объеме, желтовато-буро-красного цвета. Черный сидероз возникает от пыли с закисью железа или углекислого и фосфорнокислого его соединений. Легкие становятся черными и напоминают легкие при антракозе.
При микроскопическом исследовании находят слабовыражен- ный межуточный склероз, субмилиарные и милиарные узелки (рис. 344), состоящие из скоплений пылевых клеток, заполненных частицами железной пыли (реакция на железо положительная). Между пылевыми клетками обнаруживают немногочисленные коллагеновые волокна. В лимфатических узлах находят много пыли и значительный диффузный склероз.
Алюминоз
Алюминоз («алюминиевые легкие») — пневмокониоз, развивающийся в результате вдыхания паров и пыли металлического алюминия и его соединений.
Алюминий применяется для получения сплавов — алюминиевой бронзы, латуни, дюраля — для самолетостроения, изготовления различных изделий, посуды, пиротехнической пудры и пудры для красителей. Алюминиевые квасцы употребляются в текстильной промышленности.
Тяжелый алюминоз встречается у рабочих, занимающихся распылением алюминиевого красителя, изготовлением пиротехнической алюминиевой пудры, при получении из бокситов алюминия путем электролиза, на производствах искусственных абразивов. У некоторых больных заболевание протекает очень быстро и тяжелые изменения в легких развиваются через 1—2 года работы на предприятии.
Патологическая анатомия. В легких обнаруживают распространенный межуточный склероз с разрастанием соединительной ткани в межальвеолярных перегородках, вокруг бронхов и сосудов с образованием участков склероза различной величины. В соединительной ткани мало клеток, лишь местами видны инфильтраты из лимфоидных и плазматических клеток. Просветы сохранивших-
22
| 625 |
Струков А. И., Серов В. В.
Рис. 345. Бериллиоз. Гранулемы с конхоидальными тельцами.
 а — скопление конхоидальных телец; б — конхоидальное тельце в гигантской многоядерной клетке.
а — скопление конхоидальных телец; б — конхоидальное тельце в гигантской многоядерной клетке.
ся альвеол заполнены пылевыми клетками, содержащими частицы алюминия. Часты бронхоэктатические изменения, очаговая эмфизема, особенно по краям легких. Лимфатические узлы бифуркации трахеи умеренно увеличены, плотные, серо-черного цвета, с тяжами соединительной ткани серо-белого цвета. Сердце увеличено, стенка правого желудочка гипертрофирована.
Бериллиоз
Бериллиоз легких — пневмокониоз, вызываемый пылью или парами металлического бериллия (Be) и его соединений — окиси (ВеО), фторида бериллия (BeF2) и др., которые обладают высокой токсичностью.
Бериллиоз встречается чаще у работающих на производстве бериллия из руды или его сплавов. Сплавы бериллия с магнием, медью, алюминием употребляются для изготовления особенно твердых, не искрящихся при'трении деталей, поэтому бериллий широко применяется в приборостроении и авиационной - технике. Бериллий служит источником нейтронов, которые он испускает под действием а-частиц и у-лучей.
Патогенез. В основе действия бериллия на организм лежит изменение белкового обмена, ведущее к развитию аутоиммунного процесса. Существенную роль в патогенезе заболевания играет сенсибилизация организма соединениями бериллия, обладающими гаптенными свойствами, чем объясняют развитие гра- нулематоза.
Патологическая анатомия. Наблюдаются две формы бериллиоза — острая и хроническая.
При острой форме обнаруживают пневмонию с экссудатом, содержащим много клеток альвеолярного эпителия, лимфоидные и плазматические клетки, нейтрофилы и эритроциты. В более поздних фазах в межальвеолярных перегородках и альвеолах появляются милиарные узелки — бериллиевые гранулемы. В ранних стадиях гранулемы состоят из гистиоцитов, эпителиоидных клеток, небольшого числа лимфоидных, плазматических и гигантских клеток типа Лангханса или клеток инородных тел; в поздних стадиях в гранулемах появляются аргирофильные и коллагеновые волокна и узелок превращается в склеротический.
В.гранулемах встречаются образования, дающие положительную реакцию на железо,— так называемые конхоидальные (раковинообразные) тельца (рис. 345) с диаметром до 100 мкм.
При хронической форме бериллиоза наблюдаются межуточный склероз легких, развитие милиарных гранулем (хронический бериллиевый гранулематоз). Иногда гранулем много (милиарный бериллиоз), они сливаются между собой, образуя узелки серовато-белого цвета, диаметром до 2 мм и более крупные— до 1,5 см. Узелки обнаруживаются в просветах альвеол, альвеолярных ходов, в бронхиолах и мелких бронхах, что ведет к облитерирующему бронхи- олиту.
Лимфатические узлы бифуркации трахеи и ворот легких, шейные бывают бело-серого, желтоватого или черного цвета с характерными гранулемами, но без некроза и отложений извести. Гранулемы встречаются в печени и селезенке. При попадании частиц бериллия через поврежденную кожу они появляются в подкожной клетчатке, где образуются бугорки, напоминающие туберкулезные, так как в их центре может наблюдаться некроз.
карбокониозы
Среди карбокониозов наиболее часты антракоз и графитоз. Мы остановимся лишь на антракозе.
Антракоз
Антракоз — пневмокониоз, развивающийся при длительном вдыхании угольной пыли. Угольный пигмент вызывает развитие склероза, степень которого зависит от характера угля и состава породы, в которой залегают угольные пласты. Так, вдыхание антрацитовой пыли приводит к развитию более выраженного склероза легких, чем действие пыли битуминозных углей. Древесная угольная пыль почти не вызывает склероза.
По мнению ряда исследователей, склероз легких при антракозе в значительной мере или даже целиком связан с действием двуокиси кремния, содержащейся в различном количестве в угольных пластах, а сама каменноугольная пыль не обладает склерозирующим свойством. Отечественные исследователи считают, что каменноугольная пыль приводит к развитию склероза, но значительно менее выраженного, чем кварцевая пыль.
Как правило, чистый антракоз течет длительнее и доброкачественнее, чем силикоз, потому что угольная пыль хорошо выводится макрофагами через бронхиальное дерево и лимфатические дренажи легких. Склероз бывает более выраженным, если в пыли содержится значительная примесь двуокиси кремния. В таких случаях речь идет о смешанном пневмокониозе — антракосиликозе или силикоантракозе.
Патологическая анатомия. Склероз при антракозе характеризуется развитием соединительной ткани в местах отложений угольной пыли — межальвео- лярных перегородках, вокруг сосудов и бронхов. Пыль располагается в многочисленных пылевых клетках (рис. 346) и вне их. При антракозе участки новообразованной соединительной ткани с пылевыми клетками называют антракоти- ческими очажками. При слиянии мелких антракотических очажков возникают крупные антракотические узлы.
При диффузном антракотическом пневмосклерозе значительные участки легких оказываются безвоздушными, плотными, серо-черного, аспидного цвета, в связи с чем изменения получили название аспидной, или антракотической, индурации легких.
При антракозе развиваются хронический бронхит и рецидивирующая очаговая пневмония. Обычно выражена эмфизема. Вследствие расстройств кровообращения и непосредственного воздействия значительного количества угольной пыли легочная ткань может подвергаться омертвению и размягчению
Рис. 346. Антракоз. Альвеолярный макрофаг. Фагоцитированные частицы угля (У) в цитоплазме; расширение канальцев эндоплазматической сети (ЭС). Я — ядро макрофага. X 14 000 (по Поликару).
с образованием каверн неправильной или округлой формы, с крошащимися черными стенками и крош- коватым черным содержимым. Эти формы антракоза, сопровождающиеся кровохарканьем и напоминающие легочный туберкулез, называют черной чахоткой.
Лимфатические узлы при резком антракозе спаиваются со стенкой трахеи или бронхов, при этом возможен прорыв угольных масс в просвет бронхиального дерева с последующей аспирацией в легкие и развитием пневмонии, абсцесса и гангрены легких. При значительном пневмосклерозе и эмфиземе легких наблюдается гипертрофия правого сердца.
ПНЕВМОКОНИОЗЫ ОТ СМЕШАННОЙ ПЫЛИ
В эту группу входят антракосиликоз, сидеросиликоз, сидеросиликатоз, пневмокониоз электросварщиков и др.
Наибольшее значение среди них-имеет антракосиликоз, или силикоантракоз (см. Антракоз).
ПНЕВМОКОНИОЗЫ ОТ ОРГАНИЧЕСКОЙ пыли
Среди органической пыли велико значение различных бактерий и грибов (особенно спор термофильных актиномицет), пыли, содержащей антигены животного и растительного происхождения, медикаментозных препаратов. Пневмокониозы встречаются у людей, занятых в сельском хозяйстве («легкое фермера»), птицеводстве («легкое птицевода»), животноводстве, а также хлопкообрабатывающей, текстильной (биссиноз — от греч. byssos — лен) и фармацевтической промышленности.
Патогенез. В развитии бронхиальных и легочных изменений при пневмо- кониозах от органической пыли большое значение имеют аллергические и иммунопатологические процессы. Это — атопические реакции и реакции немедленной анафилаксии, характерные для бронхиальной астмы, а таже иммунокомп- лексные реакции с поражением микроциркуляторного русла легких и развитием пневмонита.
Патологическая анатомия. «Легкое фермера», как и «легкое птицевода», имеет в своей основе морфологию экзогенного аллергического альвеолита (см. главу Интерстициальные болезни легких). Для биссиноза характерны хронический обструктивный бронхит и бронхиальная астма (см. Хронические неспецифические заболевания легких).
ПРОФЕССИОНАЛЬНЫЕ БОЛЕЗНИ, ВЫЗЫВАЕМЫЕ ВОЗДЕЙСТВИЕМ ФИЗИЧЕСКИХ ФАКТОРОВ
Среди этих заболеваний наибольший клинический интерес представляют: кессонная (декомпрессионная) болезнь, болезни вследствие воздействия производственного шума (шумовая болезнь), вибраций (вибрационная болезнь), болезни вследствие воздействия электромагнитных волн радиочастот, а также ионизирующих излучений (лучевая болезнь).
КЕССОННАЯ (ДЕКОМПРЕССИОННАЯ) БОЛЕЗНЬ
Кессонная болезнь возникает при быстром переходе от повышенного давления к нормальному. Она встречается у работающих в кессонах при постройке мостов, плотин, доков, тоннелей и др. Под влиянием повышенного давления в кессоне азот вдыхаемого воздуха избыточно поглощается тканями и кровью. При быстром переходе в атмосферу с нормальным давлением (декомпрессия) освобождающийся из тканей азот не успевает выделиться через легкие и скапливается в тканях, кровеносных и лимфатических сосудах в виде пузырьков, закупоривающих просвет сосудов (декомпрессионная болезнь). Это вызывает расстройства кровообращения и питания тканей. Смерть может наступить тотчас же, спустя несколько часов или нескольких (1—20) дней после выхода из кессонной камеры.
Патологическая анатомия. При быстром наступлении смерти часто отмечают сильно выраженное трупное окоченение. При надавливании на кожу наблюдается крепитация вследствие скопления в подкожной клетчатке газа и развития эмфиземы, иногда охватывающей лицо. Местами кожа в результате неравномерного распределения крови в сосудах имеет мраморный вид. В связи с возникающей асфиксией кровь у большинства умерших остается жидкой. Крепитация обнаруживается во многих органах. При микроскопическом исследовании газовые пузырьки находят в расширенных полостях правого сердца и венечных сосудах, нижней полой вене, сосудах легких, головного и спинного мозга, их оболочек, сосудах печени, селезенки, тонкой кишки. Они хорошо заметны в больших кровеносных сосудах, особенно венах: кровь в сосудах приобретает пенистый вид. Отмечается выраженная анемия тканей и органов. Влегких находят отек, кровоизлияния, межуточную эмфизему. Полости сердца немного расширены. В печени наблюдаются явления жировой дистрофии. В головном и спинном мозге расстройства крово- и лимфообращения ведут к дистрофическим изменениям в нервных клетках и появлению ишемических очагов размягчения мозговой ткани с последующим развитием в этих участках кист. Следствием изменений в спинном мозге, пареза органов малого таза могут быть гнойный цистит и восходящий гнойный пиелонефрит.
При длительном воздействии повышенного атмосферного давления в связи с возникающими нарушениями кровообращения в длинных трубчатых костях, преимущественно нижних конечностей, обнаруживают очаги разрежения, окруженные зоной склероза, а также очаги асептического некроза костной ткани, иногда со вторичным остеомиелитом. В суставах происходит атрофия хряща с развитием деформирующего остеоартроза, артрита.
БОЛЕЗНИ ВСЛЕДСТВИЕ ВОЗДЕЙСТВИЯ ПРОИЗВОДСТВЕННОГО
ШУМА (ШУМОВАЯ БОЛЕЗНЬ)
Под влиянием производственного шума у рабочих ряда профессий (котельщики, клепальщики и др.) появляются стойкие морфологические изменения в органе слуха. Они являются основой так называемой шумовой болезни.
Рис. 347. Вибрационная болезнь. Изменения сосуда типа облитерирующе- го эндартериита.
Патологическая анатомия. В периферическом отделе нерва улитки (n. coch- learis) отмечаются дистрофические изменения, аналогичные наблюдаемым при воздействии различных токсических веществ. Изменения находят в нервных клетках спирального узла, а также в миелиновых нервных волокнах, которые представляют собой периферические отростки биполярных клеток спирального узла, направляющихся к кортиеву органу.
При сильной степени глухоты наблюдается атрофия спирального (кортие- ва) органа во всех завитках улитки; на его месте появляется плоский тяж из клеток кубической формы, с которым сливается вестибулярная перепонка. Сохраненные нервные волокна находят в верхних завитках улитки, частично или полностью атрофированные — в среднем и основном ее завитках. В связи с этим возникают атрофические изменения в спиральном узле, где сохраняются лишь отдельные нервные клетки. Изменения в слуховом нерве и концевом аппарате вестибулярного нерва при этом могут отсутствовать. В суставах слуховых косточек возникает тугоподвижность. При действии сверхмощных шумов и звуков происходят повреждение и гибель кортиева органа, разрыв барабанных перепонок, сопровождающийся кровотечением из ушей.
БОЛЕЗНИ ВСЛЕДСТВИЕ ВОЗДЕЙСТВИЯ ВИБРАЦИЙ
(ВИБРАЦИОННАЯ БОЛЕЗНЬ)
Вибрационная болезнь встречается у рабочих, имеющих дело с вибрационной техникой. К ней относятся пневматические молотки для бурения и отбойки руды и угля, для чеканки и отрубки металлических изделий, а также установки для шлифовки и полировки металлических и деревянных изделий, установки для уплотнения бетона, асфальтового покрытия дорог, для забивания свай и др.
В основе вибрационной болезни лежит своеобразный вибрационный ангиотрофоневроз, одним из основных симптомов которого является спазм не только мелких, но и более крупных кровеносных сосудов. Помимо спазма сосудов, иногда наблюдается их атония.
Патологическая анатомия. На основании исследования биоптатов, взятых у лиц, работающих с клепальными молотками, установлено, что на почве спазма в сосудах появляются изменения типа облитерирующего эндартериита (рис. 347). В связи с наличием изменений сосудов появляются трофические изменения в коже и ногтях, развивается гангрена пальцев, ступней. Длительное давление на мышцы инструментов, изменения в спинном мозге и в соответствующих периферических нервах ведут к атрофии мышц предплечья, надлопаточной области, дельтовидной и ромбовидной мышц. В костно-суставном аппарате — локтевом и плечевом суставах, костях кисти — обнаруживают повреждение сухожилий, мышц, суставных капсул, хрящей, суставных концов и прилежащих участков костей с отложением в сухожилиях солей кальция и образованием костной ткани. В костях наблюдаются кистозные очаги разрежения, очаги склероза, также с отложением в них солей кальция. Они чаще располагаются в головках костей запястья и в дистальных эпифизах лучевой и локтевой костей. В костях запястья очаги склероза и кисты чаще локализуются в полулунной, головчатой и ладьевидной костях. При наличии кист может произойти патологический перелом кости. Возможно развитие деформирующего артроза.
Костно-суставные изменения обусловлены нарушением дисперсности тканевых коллоидов, т. е. изменением физико-химических свойств тканей, в результате чего костная ткань теряет способность связывать соли кальция.
БОЛЕЗНИ ВСЛЕДСТВИЕ ВОЗДЕЙСТВИЯ ЭЛЕКТРОМАГНИТНЫХ
ВОЛН РАДИОЧАСТОТ
За последние десятилетия во многих отраслях промышленности широко применяются различные диапазоны электромагнитных волн радиочастот (ЭМВ). Они занимают участок электромагнитного спектра с длиной волны от нескольких миллиметров до десятков тысяч метров. Чем выше частота колебаний, тем короче длина волны. Следовательно, термины «ультракороткие волны» (УКВ) и «волны ультравысоких частот» (УВЧ) равнозначны. Наиболее коротковолновую часть электромагнитного спектра составляют сверхвысокочастотные волны (СВЧ), которые называются также микроволнами (МКВ) и охватывают диапазон от 1 мм до 1 м. К нему непосредственно примыкают УКВ — УВЧ, которые имеют длину волны от 1 до 10 м, а затем следуют КВ — ВЧ, которые имеют длину волны от 10 до 1000 м и более.
МКВ, УКВ и КВ нашли широкое применение в области радиолокации, радионавигации, радиоастрономии, радиометеорологии, радиолинейных связей радиовещания, телевидения и физиотерапии. Широкое использование во многих отраслях промышленности различных диапазонов волн радиочастот требует изучения их биологического действия на организм. Острых смертельных случаев среди людей, подвергавшихся воздействию электромагнитных волн радиочастот, не встречается, поэтому описаны лишь изменения в органах у животных при действии ЭМВ большой интенсивности.
Патологическая анатомия. При смертельном исходе в результате воздействия ЭМВ характерны явления перегрева. При вскрытии находят резкое трупное окоченение, полнокровие мозга и всех внутренних органов, многочисленные кровоизлияния в мозге, серозных оболочках и внутренних органах. Миокард имеет вареный вид. При микроскопическом исследовании в миокарде обнаружен коагуляционный некроз мышечных волокон, в печени — мелкокапельная жировая дистрофия гепатоцитов, в почках — белковая дистрофия эпителия извитых канальцев. Иногда встречаются очаги некроза в печени и почках. В семенниках наблюдается некроз герминативного эпителия, в яичниках — гибель примордиальных фолликулов, в нервной системе — резкая вакуолизация цитоплазмы и лизис нейронов преимущественно вегетативных отделов (таламо- гипоталамическая область и вегетативные центры продолговатого мозга).
Хроническое воздействие малых интенсивностей ЭМВ радиочастот различных диапазонов, которое встречается в промышленности, вызывает нарушения функций нервной, сердечно-сосудистой систем и половых желез. Наиболее резкие морфологические изменения обнаруживаются в нервной системе, особенно в ее тонких образованиях — синапсах и чувствительных нервных волоконцах рецепторных зон кожи и внутренних органов. Значительные изменения выявляются в гипоталамической области, где нарушается нейросекреторная функция нейронов, что сопровождается стойким падением артериального давления. В миокарде находят жировую дистрофию мышечных волокон. В семенниках возникают дистрофия и некроз герминативного эпителия. Изменения в других внутренних органах минимальные. Одинаковая направленность основных морфологических изменений сохраняется для всего диапазона радиоволн. Однако выраженность патологического процесса уменьшается по мере удлинения волны ЭМВ радиочастот.
БОЛЕЗНИ ВСЛЕДСТВИЕ ВОЗДЕЙСТВИЯ ИОНИЗИРУЮЩИХ
ИЗЛУЧЕНИЙ (ЛУЧЕВАЯ БОЛЕЗНЬ)
В настоящее время использование ионизирующих излучений приняло широкий размах. В связи с этим значительно расширился контингент лиц, имеющих контакт с различными источниками излучения.
Источниками ионизирующего излучения могут быть атомные электростанции и реакторы, атомные двигатели на морских судах и подводных лодках, рентгеновские и у-установки в медицинских учреждениях, радиоактивные изотопы, применяемые при проведении научно-исследовательских работ, в промышленности, сельском хозяйстве и медицине. Кроме того, человеку приходится сталкиваться с радиацией в космосе. При воздействии на организм ионизирующих излучений возможно развитие клинического синдрома, определяемого как лучевая болезнь.
Степень выраженности биологического действия ионизирующих излучений во многом зависит от: а) глубины проникновения излучения; б) плотности ионизации, под которой понимают число ионов, образующихся на единицу пробега частиц. Глубина проникновения и плотность ионизации у различных видов излучений различны. у-Лучи, рентгеновские лучи и нейтроны обладают наибольшей проникающей способностью, а- и р-лучи при большой плотности отличаются малой проникающей способностью. Очень большой способностью к проникновению характеризуются космические лучи (тяжелые частицы). Биологическое действие ионизирующей радиации может возникать под влиянием внешних источников излучения (7-лучи, рентгеновские лучи, нейтроны, космические лучи), а также в результате внутреннего облучения при попадании радиоактивных веществ в организм. Выраженность биологического действия ионизирующих излучений при внутреннем облучении зависит от: 1) характера распределения радиоактивного вещества в организме; 2) путей и скорости его выведения; 3) срока радиоактивного распада.
Биологическое действие ионизирующих излучений определяется некоторыми особенностями первичного взаимодействия энергии излучения и реакции тканей организма. Исходным моментом является эффект ионизации и возбуждения атомов в структурах органов и тканей организма. Вслед за первичным физическим действием облучения в среде происходят интенсивные радиохимические преобразования, характеризующие вторую фазу процессов, развивающихся при облучении: эти явления представляют собой общебиологическую форму реакций, присущих различным органам и системам. При облучении большое значение придается ионизации воды, которой богаты все живые ткани, что приводит к образованию в тканях организма необычных для них продуктов в виде активных радикалов и сильнейших окислителей. Длительность существования свободных радикалов в тканях очень мала (исчисляется тысячными долями секунды), однако цепная реакция в тканях уже начинается. Установлено, что при облучении нарушаются элементарные биохимические процессы. Возникают изменения дисперсности и вязкости коллоидных растворов (система гиалуронидаза—гиалуроновая кислота). При более высоких дозах наблюдается денатурация белков, при меньших дозах выявлены сдвиги в ряде ферментных систем. Нарушаются активность ферментов, регулирующих обмен нуклеиновых кислот, белков и углеводов, синтез насыщенных и ненасыщенных жирных кислот в костном мозге. Имеются данные о том, что продукты радиолиза воды переводят активные сульфгидрильные группы ферментов в неактивные дисульфидные. Наблюдаются изменения и других ферментных систем клеток, играющих важную роль в их жизнедеятельности. Инактивация ферментных систем приводит также к прекращению митотического деления клеток. Следовательно, нарушаются процессы регенерации.
Угнетение митотической активности может рассматриваться как одно из специфических проявлений биологического действия ионизирующих излучений, поэтому более ранимыми оказываются органы, обновление структур которых в условиях физиологической и репаративной регенерации происходит за счет клеточной регенерации. Сюда относятся органы кроветворения, половые железы, кожа и эпителий пищеварительного тракта. Выраженность биологического действия ионизирующих излучений зависит от их дозы. Легкие формы лучевой болезни наблюдаются при общем рентгеновском облучении в дозе 258 * 10-4 — 516 » 10~4 Кл/кг[10] (100—200 Р), средние — в дозе 516» 10-4— 774-10-4 Кл/кг (200—300 Р), тяжелые — в дозе 774-10~4— 1290-10~4 Кл/кг (300—500 Р), смертельные — в дозе 1290-10~4 Кл/кг (500 Р) и выше.
Классификация. Различают острую и хроническую лучевую болезнь. Картина лучевой болезни проявляется наиболее типично в случаях ее острого течения. Хронические формы протекают весьма разнообразно.
Острая лучевая болезнь. В литературе описаны случаи лучевой болезни при тотальном массивном облучении рентгеновскими лучами с лечебной целью. Массовые случаи острой лучевой болезни были зарегистрированы при взрывах атомных бомб в Хиросиме и Нагасаки в 1945 г.
Патологическая анатомия. При острой лучевой болезни основные изменения наблюдаются в системе кроветворения. В костном мозге отмечается быстро прогрессирующее опустошение и на высоте заболевания нормальной кроветворной ткани почти нет (панмиелофтиз). Сохраняется лишь небольшое число ретикулярных клеток, отличающихся большой резистентностью. Возникают анемия, лейкопения, тромбоцитопения. В лимфатических узлах, селезенке и лимфатическом аппарате желудочно-кишечного тракта отмечают распад лимфоцитов и подавление их новообразования. При преобладании изменений кроветворения говорят о костномозговой форме лучевой болезни.
Наряду с изменениями системы кроветворения для острой лучевой болезни характерны расстройства кровообращения и геморрагический синдром. Появление кровоизлияний связано с глубокими структурными изменениями стенок сосудов микроциркуляторного русла, резким повышением их проницаемости, а также тромбоцитопенией. Расстройства кровообращения, геморрагии, отек могут быть найдены в различных органах и тканях. Они могут превалировать в головном мозге, что характерно для нервной (мозговой) формы острой лучевой болезни. Геморрагии могут быть резко выражены в желудочно-кишечном тракте. В связи с этим в нем возникают некрозы и изъязвления слизистой оболочки. Язвенно-некротические процессы в пищеварительном тракте, особенно в тонкой кишке, обусловлены также гибелью покровного эпителия его слизистой оболочки, который, как уже отмечалось, обладает высокой чувствительностью к действию ионизирующих излучений. Когда эти изменения доминируют, говорят о кишечной форме острой лучевой болезни.
В связи с множественностью кровоизлияний, а главное со снижением естественного иммунитета в отношении собственной микрофлоры, населяющей ротовую полость и кишечник, возникают аутоинфекционные процессы: гнилостные или гангренозные стоматиты, глосситы, ангины и энтероколиты. Нередко развивается токсемия, которая лежит в основе токсемической (токсической) формы острой лучевой болезни.
Воспалительный процесс при острой лучевой болезни имеет некоторые особенности. Несмотря на наличие некроза с многочисленными колониями микробов, в подлежащих живых тканях полностью отсутствует лейкоцитарная реакция и не образуется грануляционной ткани.
В коже при облучении наблюдаются эритемы и пузыри, переходящие в длительно не заживающие язвы, также без участия нейтрофилов. Очень характерно выпадение волос (эпиляция), вплоть до полного облысения. При облучении с далеких расстояний на коже может развиться гиперпигментация, а при облучении с близкого расстояния — депигментация. В легких обнаруживаются кровоизлияния, некротические и аутоинфекционные процессы. Возникают так называемые алейкоцитарные пневмонии. В альвеолах легких появляется серозно-фибринозно-геморрагический экссудат, развиваются массивные некрозы и значительный микробизм, но лейкоцитарная реакция отсутствует. Из эндокринных желез особенно тяжело повреждаются половые железы и гипофиз. В яичках поражается герминативный эпителий, в яичниках — яйцеклетки. У мужчин подавляется сперматогенез, на фоне чего в яичках появляются гигантские клетки как проявление нарушенной регенерации. Наступает стерилизация, сохраняющаяся многие годы. В передней доле гипофиза появляются так называемые ' клетки-кастраты. Это вакуолизированные базофильные клетки, относящиеся, по-видимому, к гонадотропным клеткам гипофиза. Появление клеток-кастратов, по-видимому, связано с поражением половых желез при лучевой болезни.
Причины смерти больных при острой лучевой болезни: шок (при больших дозах), анемия (вследствие подавления гемопоэза), кровоизлияния в жизненно важные органы, внутренние кровотечения, инфекционные осложнения.
Хроническая лучевая болезнь. Хроническая лучевая болезнь может развиться в результате острого поражения, которое оставило стойкие изменения в организме, исключающие возможность полной регенерации органов кроветворения, или же при повторных воздействиях излучения в малых дозах.
В зависимости от глубины поражения системы кроветворения выделяют различные степени хронической лучевой болезни.
Патологическая анатомия. Проявления хронической лучевой болезни разнообразны. В одних случаях наблюдаются апластическая анемия и лейкопения, обусловленные угасанием процессов регенерации в костном мозге с ослаблением иммунитета, присоединением инфекционных осложнений и геморрагий. В других случаях развиваются лейкозы. Их возникновение связывают с извращением процесса регенерации в кроветворной ткани, при этом отмечается пролиферация недифференцированных клеток кроветворных тканей с отсутствием их дифференцировки и созревания. Хроническая лучевая болезнь может привести к развитию опухолей.
Так, после длительного облучения рентгеновскими лучами нередко наблюдается рак кожи. В эксперименте показано, что радиоизотоп стронция, который избирательно откладывается в костях и длительно там сохраняется, может привести к развитию остеосарком. Однократное облучение животных 7-лучами через 10—12 мес может привести к образованию у них опухолей в различных органах.
ПРОФЕССИОНАЛЬНЫЕ БОЛЕЗНИ, ВЫЗЫВАЕМЫЕ ПЕРЕНАПРЯЖЕНИЕМ
Заболевания напряжения касаются самых разнообразных профессий. Они могут быть условно разделены на 4 группы: 1) заболевания периферических нервов и мышц; 2) заболевания опорно-двигательного аппарата; 3) заболевания вен нижних конечностей; 4) заболевания голосового аппарата.
Заболевания первой группы представлены невритами, шейно-плечевыми плекситами, шейно-грудным и пояснично-крестцовыми радикулитами, миозитами, миофасцитами и нейромиофасцитами рук. Вторую группу составляют тендовагиниты, стилоидиты, «синдром запястного канала» и «синдром защелкивающегося пальц'а», хронические артриты и артрозы, остеохондроз различных отделов позвоночника и др. Третья группа заболеваний профессионального перенапряжения — это варикозные расширения вен и тромбофлебит нижних конечностей. Четвертая группа представлена хроническим ларингитом, узелками голосовых связок («узелки певцов»), контактными язвами этих связок.
ПРОФЕССИОНАЛЬНЫЕ БОЛЕЗНИ,
ВЫЗЫВАЕМЫЕ ВОЗДЕЙСТВИЕМ
БИОЛОГИЧЕСКИХ ФАКТОРОВ
Эту группу болезней составляют инфекционные и паразитарные заболевания, возникновение которых связано с определенной профессией. Среди них туберкулез, бруцеллез, туляремия, сап, сибирская язва, клещевой энцефалит, орнитоз, токсоплазмоз, грибковые заболевания и т. д. (см. Инфекционные болезни).
БОЛЕЗНИ ЗУБОЧЕЛЮСТНОЙ СИСТЕМЫ И ОРГАНОВ ПОЛОСТИ РТА
Заболевания зубочелюстной системы и органов полости рта многочисленны и разнообразны. Они могут быть наследственными .и врожденными, но чаще имеют приобретенный характер.
Классификация. Выделяют болезни: 1) твердых тканей зуба; 2) пульпы и периапикальных тканей; 3) десен и пародонта; 4) челюстей; 5) слюнных желез; 6) губ, мягких тканей полости рта и языка. В разделе представлены наиболее часто встречающиеся заболевания.
БОЛЕЗНИ ТВЕРДЫХ ТКАНЕЙ ЗУБА
Среди болезней твердых тканей зуба наибольшее значение имеют кариес и некоторые некариозные поражения зубов.
КАРИЕС
Кариес зуба — патологический процесс, проявляющийся деминерализацией и прогрессирующей деструкцией твердых тканей зуба с образованием дефекта в виде полости. Это одно из самых распространенных поражений зубов, которым, по данным ВОЗ, страдает до 90% населения земного' шара. Наблюдается он в любом возрасте, но преимущественно у детей и подростков и одинаково часто у лиц обоего пола. Зубы верхней челюсти поражаются кариесом
несколько чаще, чем нижней, возможно, в связи с тем, что на нижней челюсти они находятся в условиях лучшего кровообращения, лучше очищаются от остатков пищи, что препятствует развитию условий для возникновения кариеса. Кариесом чаще поражаются первые большие коренные зубы — моляры (от лат. molares — жернова), так как на них падает наибольшая нагрузка при жевании. На втором месте стоят вторые большие коренные зубы, на третьем — малые коренные (премоляры) и верхние резцы, на четвертом — клыки. Фронтальные зубы нижней челюсти поражаются редко. В молярах и премолярах кариес начинается обычно на жевательных поверхностях, в эмалиевых складках — фиссурах и слепых ямках, где слой эмали значительно тоньше, минерализация ее менее выражена (фиссурный кариес), или на соприкасающихся поверхностях. Реже поражаются щечные поверхности и совсем редко — язычные. Сравнительно редко встречается пришеечный кариес и кариес цемента.
Этиология и патогенез. Причина кариеса до сих пор недостаточно ясна. Долгое время господствовали и не потеряли своего значения в настоящее время локалистические химическая и микробная теории его возникновения и развития. Согласно этим теориям, образующиеся в полости рта при бактериальном брожении углеводов органические кислоты, в том числе молочная, повреждают эмаль и открывают доступ бактериям в дентинные канальцы. Проникающие в дентин бактерии извлекают из него соли кальция, размягчают его, что и приводит к разрушению твердых тканей зуба.
Микроорганизмы полости рта в большем или меньшем количестве обнаруживают в зубном налете, который образуется в фиссурах, ямках на контактных поверхностях зубов, вокруг шейки зуба под десной. Образование налета имеет определенную последовательность: от прикрепления бактерий к пелликуле (производное слюны содержит аминокислоты, сахара и др.) и образования матрикса до размножения бактерий и скопления продуктов их жизнедеятельности. Зубному налету с формированием зубной бляшки в настоящее время придается ведущая роль как местному фактору в появлении начальных проявлений кариеса.
Зубной налет лежит также в основе образования наддесневого и поддесне- вого зубного камня (см. Болезни десен и пародонта).
Установлено, что микробные ассоциации (стрептококки, стафилококки, лактобактерии и др.) обладают повышенной активностью гиалуронидазы. Найдена прямая связь между активностью этого фермента, pH слюны и степенью развития кариеса.
Показано, что гипосекреция слюны и недостаток паротина (гормон слюнных желез) ускоряют развитие кариеса, в то время как избыток паротина оказывает антикариесное влияние и благоприятствует нормализации белкового и минерального обмена в зубах.
В происхождении кариеса играют роль не только местные химические и микробные факторы, но и общее состояние организма, наследственная предрасположенность, возраст — периоды прорезывания и смены молочных зубов, полового созревания. Именно в эти периоды наблюдается наибольшее поражение кариесом. Большое значение имеют нарушения в организме минерального, белкового и углеводного обмена, неправильное соотношение содержания в зубах солей кальция, фосфора, недостаток витаминов, микроэлементов, особенно фтора, гормонов. В связи с дефицитом этих веществ, по-видимому, нарушается деятельность одонтобластов пульпы с ее нервно-сосудистым аппаратом, выполняющих функцию внутризубных трофических центров по отношению к твердым тканям зуба: эмали, дентину и цементу. В возникновении кариеса следует учитывать географические факторы, условия быта, характер питания и другие факторы воздействия внешней среды на организм.
Патологическая анатомия. По характеру клинико-морфологических проявлений выделяют 4 стадии развития кариеса: стадию пятна, поверхностный, средний и глубокий кариес. По характеру течения различают медленно и быстро текущий кариес.
Стадия пятна — ранняя стадия кариеса. Начало кариеса выражается появлением на фоне блестящей поверхности эмали белого непрозрачного пятна, напоминающего по цвету мел (меловое пятно). Результаты морфологических и микрорентгенографических исследований шлифов зубов показали, что патологический процесс начинается с дис- и деминерализации в подповерхностной зоне эмали. Установлено снижение содержания кальция, фосфора, фтора и других минеральных веществ. Первоначально соли кальция исчезают из межпризменного вещества, а затем и из призм. Межпризменные промежутки расширяются, контуры призм стираются, становятся мелкозернистыми и превращаются в бесструктурную массу. Вследствие этого эмаль теряет однородность и блеск, а позднее размягчается. Проницаемость эмали в этой стадии повышается.
Меловое пятно может стать пигментированным (от желтоватого до темнобурого цвета), что не нашло должного объяснения. Считают, что пигментация может быть связана как с проникновением органических веществ и их расщеплением, так и с накоплением в пятне тирозина и превращением его в меланин.
Слои эмали и дентино-эмалевое соединение в этой стадии не нарушены. Кариозный процесс может затихать, сопровождаться реминерализацией, и эмалевое пятно приобретает четкие границы. При прогрессировании кариеса в стадии пигментированного пятна деминерализация эмали усиливается.
Поверхностный кариес — процесс продолжающихся деминерализации и разрушения эмали в пределах дентино-эмалевого соединения. Из эмалевых призм исчезают соли кальция, разрушается межпризменное вещество, призмы выглядят более рельефно, в них хорошо выявляется поперечная исчерченность, объяснимая неравномерностью растворения солей кальция. Призмы располагаются беспорядочно и постепенно подвергаются полной деструкции. В участках дефекта эмали накапливаются микробы, которые начинают распространяться по разрыхленному межпризменному веществу, по щелям, образующимся между сохранившимися призмами. При быстром прогрессировании кариеса процесс распространяется на дентин, при медленном его течении размягченный участок эмали вновь обызвествляется (реминерализация) и твердеет.
Средний кариес — стадия прогрессирования кариеса, при которой разрушаются дентино-эмалевые соединения и процесс переходит на дентин. Дентинные канальцы расширяются, заполняются микробными массами, отростки одон- тобластов под действием микробных токсинов подвергаются дистрофии и некрозу с распадом на отдельные фрагменты. Гибнет также оболочка, выстилающая изнутри просвет канальцев. Это облегчает проникновение продуктов жизнедеятельности микробов в глубжележащие канальцы дентина и усиливает его деминерализацию и размягчение (рис. 348).
Формируется кариозная полость (дупло). Кариозный фокус имеет форму конуса, обращенного верхушкой в глубь зуба, основанием — к его поверхности. В области дна кариозной полости можно различать три зоны .Первая — зона размягченного дентина-, в ней полностью отсутствует структура дентина, он мягкий, совершенно лишен солей кальция, содержит много различных микробов. Вторая — зона прозрачного дентина, это обызвествленный дентин, его канальцы сужены, ткань принимает однородный характер, вследствие чего он становится более прозрачным по сравнению с участком непораженного дентина. Третья — зона заместительного (иррегуляторного, вторичного) дентина, который образуется одонтобластами, не имеет упорядоченно расположенных канальцев. Образование заместительного дентина следует рассматривать как компенсаторную реакцию (репаративная регенерация), способствующую стабилизации процесса [Абрикосов А. И., 1914].
Глубокий кариес представляет собой дальнейшее прогрессирование процесса с образованием каверны в размягченном дентине (рис. 349). Между кариоз-
I
Рис. 348. Средний кариес. Разрушение эмали и полосок дентина, проникновение микробов в дентинные канальцы.
Рис. 349. Глубокий кариес. Размягчение дентина, образование каверны.
ной полостью и пульпой сохраняется узкий его слой — дно кариозной полости. В случае разрушения (пенетрации) этого слоя кариозная полость достигает пульпы.
Данные микрорентгенографии пораженных кариесом зубов показывают, что во всех стадиях его развития можно наблюдать чередование зон деминерализации, реминерализации эмали и дентина. Процессы минерализации эмали осуществляются главным образом за счет поступления минеральных солей из слюны. Минерализация нарастает по мере приближения к непораженным тканям. При глубоком кариесе наиболее характерны образование участка повышенной минерализации на границе дентина с полостью зуба и стертость рисунка на остальном протяжении дентина за счет деминерализации. Важно также отметить, что по ходу развития кариеса отмечаются уменьшение солей кальция в сохранившихся твердых тканях зуба, снижение резистентности эмали и дентина, понижение активности фосфатазы в зубах. На этой почве ослабляется механизм отложения фосфатов кальция под влиянием фосфатазы, что способствует прогрессированию кариеса.
Помимо описанной выше, как бы типичной морфологической картины кариеса, существуют некоторые варианты его развития и течения, наблюдаемые главным образом у детей и касающиеся молочных или неправильно сформированных зубов при нарушениях обмена кальция. К ним относятся: 1) циркулярный кариес, начинающийся в области шейки зуба и охватывающий ее кольцеобразно; течение кариозного процесса быстрое, без образования зоны пограничного прозрачного дентина и сопровождающееся значительным разрушением тканей зуба; 2) ранний, или подэмалевый, кариес развивается непосредственно под слоем эмали; 3) боковой кариес, возникающий на боковых сторонах зуба, напоминая по локализации поражения циркулярный кариес, но отличающийся от последнего более медленным течением; 4) стационарный кариес ограничивается только растворением эмали и на этом приостанавливается; встречается почти исключительно в первых молярах; 5) ретроградный кариес развивается со стороны пульпы, поражает дентин и затем уже выходит на поверхность зуба, разрушая эмалевый покров. Микроскопическая картина напоминает картину при обычном кариесе, но как бы в обратном виде [Абрикосов А. И., 1914]. Она наблюдается при гнойных пульпитах гематогенного происхождения, при травмах зуба, при аномалиях зубов как у детей, так и у взрослых.
Рис. 350. Флюороз. Множественные пятна на поверхности зубов (по А. А. Жаворонкову).
Кариес цемента встречается редко, главным образом при обнажении корня зуба и наличии воспалительных процессов в периодонте. Он проявляется деструктивными изменениями в цементе и его рассасывании — цементолиз. Наряду с этим иногда наблюдается и увеличение слоя цемента — гиперцемен- тоз.
Осложнения. Осложнением среднего и особенно глубокого кариеса является пульпит.
НЕКАРИОЗНЫЕ ПОРАЖЕНИЯ
К некариозным поражениям твердых тканей зубов относятся клиновидные дефекты, флюороз, эрозия зубов и кислотный некроз.
Клиновидные дефекты — дефекты твердых тканей зуба, располагающиеся на вестибулярной поверхности зубов, чаще клыков и премоляров. Формируются дефекты в области шейки зуба и возникают на почве трофических поражений органического вещества эмали и дентина обычно в связи с перенесенными заболеваниями желудочно-кишечного тракта, эндокринной системы. Часто эти дефекты сопровождают пародонтоз. Пульпа остается закрытой вторичным, уплотненным дентином, подвергается атрофии и склерозу. Развитие клиновидного дефекта длится годами.
Флюороз (гиперфтороз, пятнистость эмали) — заболевание, развивающееся при длительном и'избыточном поступлении в организм фтора (от лат. fluor — фтор) и сопровождающееся поражением не только зубов, но и многих органов. Встречается в отдельных эндемических очагах, где содержание фтора в воде и пищевых продуктах превышает 2 мг/л (норма 0,7—1,2 мг/л). В зубах при флюорозе нарушаются процессы формирования и обызвествления эмали.
Различают 4 степени флюорозного поражения зубов: I степень — очень слабое поражение, при котором с трудом обнаруживаются единичные, мелкие фарфороподобные или меловидные пятна и полоски, расположенные на губной, язычной половине поверхности зуба и охватывающие не более 1 /3 его поверхности. II степень — слабое поражение: видны фарфороподобные и меловидные пятна и полоски, занимающие около половины поверхности коронки зуба. Встречаются также и пигментированные пятна, но поражение локализовано только в эмали и не касается дентина. III степень — умеренное поражение: наблюдаются сливные пятна, занимающие более половины поверхности зуба (рис. 350). Пятна темно-желтого и коричневого цвета. Разрушается не только эмаль, но и дентин. IV степень — сильное поражение, при котором образуются единичные и множественные эрозии эмали разной формы — как бесцветные, так и пигментированные (от желто-коричневой до черной окраски). При поражениях III и IV степени наблюдаются выраженные расстройства минерализации, вследствие чего зубы становятся хрупкими, ломкими, легко стираются и разрушаются.
Эрозия зубов — прогрессирующая чашеобразной формы убыль эмали и дентина на вестибулярной поверхности вначале резцов, а затем клыков и премоляров верхней челюсти. Встречается у людей среднего возраста. Причина не установлена. Течение хроническое с постепенным вовлечением новых непораженных зубов. Дефекты очень болезненны.
Кислотный некроз твердых тканей зубов — профессиональное заболевание, встречающееся у людей, работающих в области производства неорганических кислот. Предполагают, что пары кислот снижают pH слюны, снижаются также и возможности буферных систем ротовой жидкости и реминерализующие свойства слюны. Это способствует быстрому изнашиванию (стиранию) твердых тканей зуба.
Поражение зубов имеет распространенный характер, процесс развивается медленно. Разрушаются коронки зубов, но пульпита не возникает из-за постепенного образования заместительного дентина.
БОЛЕЗНИ ПУЛЬПЫ И ПЕРИАПИКАЛЬНЫХ ТКАНЕЙ ЗУБА
Пульпа осуществляет трофику зуба и может подвергаться самым разнообразным изменениям под воздействием общих и местных факторов. В ней развиваются реактивные изменения, отдельно выделяется воспаление пульпы (пульпит) .
РЕАКТИВНЫЕ ИЗМЕНЕНИЯ ПУЛЬПЫ
Среди реактивных изменений пульпы различают расстройства крово- и лимфообращения, атрофию, дистрофию, некроз, гиалиноз, кальциноз пульпы, а также дентикли и внутрипульпарные кисты.
Расстройства крово- и лимфообращения возникают в результате местных и общих процессов. В пульпе наблюдаются малокровие, полнокровие, кровоизлияния, тромбоз и эмболия сосудов, отек. Внутрипульпарное кровоизлияние может послужить причиной развития пульпита. Атрофия пульпы в первую очередь касается клеток. Сначала уменьшаются число и размеры одонтобластов, затем пульпоцитов. На фоне обеднения клетками отчетливо выступает несколько склерозированная соединительнотканная основа пульпы, приобретающая сетчатый вид (сетчатая атрофия пульпы). Дистрофия, чаще гидропическая, развивается в одонтобластах; возможна также их жировая дистрофия. Могут появляться очаги мукоидного набухания и фибриноидного набухания коллагеновых волокон пульпы. Некроз пульпы может развиться при гнойном пульпите при закрытой полости. При сообщении полости пульпы с кариозной полостью и проникновении анаэробной гнилостной флоры возможна гангрена пульпы. Гиалиноз пульпы может касаться стенок ее сосудов и коллагеновых волокон. Иногда в пульпе при атрофических состояниях встречаются мелкие амилоидные тельца. Довольно часто в пульпе наблюдается кальциноз (петрификаты пульпы). Наличие значительных отложений солей кальция в пульпе нарушает в ней обменные процессы, что отражается на состоянии твердых тканей зуба, а при наличии кариеса ухудшает его течение. Дентикли представляют собой округло-овальные образования, локализующиеся в пульпе в одних случаях свободно, в других — пристеночно, соединяясь с дентином зуба, или внутри массы дентина (интра- стициальные дентикли). Различают высоко- и низкоразвитые дентикли. Высокоразвитые дентикли по своей структуре близки заместительному дентину и образуются в результате активной деятельности сохранившихся одонтобластов. Низкоразвитые дентикли представляют собой участки кальциноза соединительной ткани, и их появление наблюдается чаще всего в склерозированной коронковой пульпе. Дентикли особенно часто встречаются при хронических пульпитах и болезнях пародонта. Внутрипульпарные кисты (одиночные и множественные) образуются в исходе различных патологических процессов.
Пульпит—воспаление пульпы зуба.
Этиология и патогенез. Причины пульпита разнообразны, но инфекции принадлежит ведущая роль. Редко пульпит может развиваться и в асептических условиях. Чаще всего пульпит осложняет средний и особенно глубокий кариес зуба, когда микробы и их токсины проникают в пульпу или через расширенные дентинные канальцы, или непосредственно через узкую полосу размягченного дентина дна кариозной полости и при пенетрации ее. Реже инфекция может проникать в пульпу через апикальное отверстие зуба при периодонтите, пародонтите при наличии пародонт^льного кармана, очень редко — лимфогенным и гематогенным путем при сепсисе. Пульпит могут вызвать травма зуба, воздействие физических факторов, например термических (при обработке зуба под искусственную коронку), лучевых и декомпрессионных. Химические факторы, в том числе и медикаментозные, используемые при лечении зуба и в качестве пломбировочных средств, также могут стать причиной развития пульпита. Интенсивность и характер воспаления в пульпе зависят не только от микробов и их токсинов (ассоциация стрептококков и лактобактерий, реже стафилококков), но и от состояния местной и общей реактивности (сенсибилизации) организма.
Воспалительный процесс в пульпе как замкнутой полости приобретает в силу этого некоторые особенности: он сопровождается тяжелыми расстройствами кровообращения (возникают венозный застой, стазы, особенно выраженные при острой форме пульпита). Эти сосудистые расстройства в значительной мере обусловлены затруднением оттока из воспаленной пульпы вследствие узости корневых каналов и малой величины апикального отверстия. Нарушение кровообращения неблагоприятно влияет на жизнедеятельность структурных элементов пульпы, усиливая дистрофические процессы, и может привести к ее некрозу.
Патологическая анатомия. В зависимости от локализации выделяют коронковый, тотальный и корневой пульпит. По течению пульпит может быть острым, хроническим и хроническим с обострением.
Острый пульпит имеет несколько стадий развития. Начинается он как очаговый вблизи кариозной полости и проявляется серозным воспалением (серозный пульпит), при котором в пульпе наблюдаются выраженная гиперемия сосудов микроциркуляторного русла, особенно венулярного отдела, серозный отек с незначительным скоплением поли- и мононуклеарных лейкоцитов (рис. 351). Иногда отмечается диапедез эритроцитов с формированием мелких очажков кровоизлияний. Выявляются слабовыраженные дистрофические изменения нервных волокон. Такой характер пульпита продолжается несколько часов. Затем присоединяется выраженная миграция нейтрофилов, большое число которых первоначально скапливается вокруг венул, усиливаются дистрофические изменения нервных волоконец пульпы с распадом миелина. Возникает очаговый или диффузный гнойный пульпит.
Очаговый гнойный пульпит имеет ограниченный характер с формированием в результате гнойного расплавления пульпы полости, заполненной гнойным экссудатом, т. е. абсцесса (рис. 352). При диффузном гнойном пульпите экссудат может заполнять не только коронковую, но и корневую часть пульпы (флегмона). Пульпа имеет сероватую окраску. Резко повреждаются все ее структурные элементы.
При сообщении полости пульпы с кариозной полостью и проникновении анаэробной флоры полости рта может развиться гангрена пульпы. При этом пульпа приобретает вид серо-черной массы с гнилостным запахом; микроскопически она бесструктурна, иногда зернистого вида, может содержать кристаллы
Рис. 352. Очаговый гнойный пульпит при глубоком кариесе.
жирных кислот и микробы. При переходе воспалительного процесса на корневую пульпу возможно развитие апикального периодонтита. Общая продолжительность острого пульпита составляет 3—5 дней.
Хронический пульпит чаще развивается исподволь, как самостоятельная форма, но может быть исходом и острого пульпита. По морфологическим признакам выделяют гангренозный, гранулирующий (гипертрофический) и фиброзный хронический пульпит.
Гангренозный пульпит может развиться из острого после частичной гибели пульпы. В сохранившейся части пульпы, где имеются признаки серозного воспаления, образуется грануляционная ткань, отграничивающая мертвые массы.
Гранулирующий (гипертрофический) пульпит характеризуется хроническим продуктивным воспалением. Полость зуба замещена грануляционной тканью, которая иногда может заполнять также и сообщающуюся с полостью зуба кариозную полость. В этих случаях образуется полип пульпы. Он мягкий, красноватого цвета, легко кровоточащий. Поверхность его может быть изъязвлена или эпителизирована за счет эпителия десны. При этой форме пульпита может наблюдаться лакунарное рассасывание участков дентина макрофагами с замещением его остеодентином [Мигунов Б. П., 1963]. Созревание грануляционной ткани приводит к склерозу. Могут обнаруживаться петрификаты и ден- тикли.
Фиброзный пульпит — процесс, при котором большая часть полости зуба выполнена соединительной тканью со значительным количеством коллагеновых волокон, с клеточными инфильтратами из лимфоцитов, плазматических клеток. Со временем клеточных элементов становится меньше, коллагеновые волокна гиалинизируются, имеются дентикли и петрификаты.
Осложнения и исходы. Они зависят от характера воспаления и его распространенности. Серозный пульпит при устранении причины может рассасываться. Гнойный пульпит, особенно его диффузная форма, как правило, заканчивается гибелью пульпы и переходом в хронические формы. Хронические пульпиты заканчиваются атрофическими, склеротическими процессами (см. Реактивные изменения пульпы). Частым осложнением пульпита является периодонтит. Таким образом, гнойный пульпит может стать первым звеном в цепи развития одонтогенной инфекции.
ПЕРИОДОНТИТ
Периодонтитом называется воспаление периодонта.
Этиология и патогенез. Причиной периодонтита являются инфекция, травма, химические вещества, в том числе и медикаментозные. Значение инфекции в развитии периодонтита очень велико, так как она не только сама вызывает развитие воспаления, но и присоединяется к другим патогенным факторам. Основную роль играют стрептококки, другие представители микробной флоры полости рта имеют меньшее значение. Пути проникновения инфекта разные: внутризуб- ной и внезубной. Внутризубной (нисходящий) путь является наиболее частым, развитию периодонтита предшествует пульпит. Внезубной путь может быть контактным — из окружающих тканей и, реже, восходящим — лимфогенным или гематогенным.
Патологическая анатомия. По локализации воспаления в периодонте выделяют апикальный (верхушечный) и маргинальный (краевой, десневой) периодонтит (см. Болезни десен и пародонта). По течению периодонтит может быть острым, хроническим и хроническим с обострением.
Острый апикальный периодонтит может быть серозным и гнойным. При серозном отмечаются воспалительная гиперемия тканей в области верхушки зуба, отек их с инфильтрацией отдельными нейтрофильными лейкоцитами. Очень быстро серозный экссудат становится гнойным. При этом в результате гнойного расплавления тканей может образоваться острый абсцесс или диффузная гнойная инфильтрация околоверхушечной ткани с переходом процесса на лунку зуба, десну и переходную складку. При этом в мягких тканях щеки, переходной складки, неба, регионарных к пораженному зубу, может развиться перифокальное серозное воспаление с выраженным отеком тканей, называемое флюсом (parulis). Острый процесс в периодонте может длиться от 2—3 сут до 2 нед и закончиться выздоровлением или переходом в хроническую форму.
Хронический апикальный периодонтит бывает трех видов: гранулирующим, гранулематозным и фиброзным. При гранулирующем периодонтите в области верхушки зуба отмечается образование грануляционной ткани с большей или меньшей инфильтрацией ее нейтрофилами. Может наблюдаться остеокласти- ческое рассасывание компактной пластинки альвеолы, цемента, а иногда дентина корня пораженного зуба. В десне могут образоваться свищевые ходы, через которые периодически выделяется гной.
При гранулематозном периодонтите по периферии околоверхушечного скопления грануляционной ткани образуется фиброзная капсула, которая плотно спаяна с тканями, окружающими верхушку зуба. Этот вариант гранулематозного периодонтита носит название простой гранулемы. Среди клеточного проли- ферата преобладают фибробласты, макрофаги, встречаются лимфоциты, плазматические, ксантомные клетки, кристаллы' холестерина, иногда гигантские клетки типа клеток инородных тел. Костная ткань альвеолярного отростка, соответствующая расположению гранулемы, подвергается резорбции. При обострении воспаления гранулема может нагнаиваться. Наиболее часто встречается второй вариант гранулематозного периодонтита — сложная, или эпителиальная, гранулема (рис. 353). Ее отличие от простой гранулемы заключается в том, что в ней образуются тяжи многослойного плоского эпителия, пронизывающего грануляционную ткань. Происхождение эпителия в гранулеме связывают с пролиферацией остатков одонтогенного эпителия (островки Малассе). Третий вариант гранулематозного периодонтита — кистогранулема. Морфогенетически она
Рис. 353. Хронический периодонтит. Эпителиальная гранулема.
связана с эпителиальной гранулемой и представляет собой полость с эпителиальной выстилкой. Формирование кистогранулемы связывают с нагноением, дистрофическими и некробиотическими процессами в грануляционной ткани. Кистогранулема может иметь 0,5—0,8 см в диаметре. Дальнейшая эволюция кистогранулемы ведет к образованию радикулярной кисты челюсти (см. Болезни челюсти).
Фиброзный периодонтит представляет собой исход гранулирующего периодонтита, обусловленного созреванием грануляционной ткани при отсутствии обострения процесса.
Любой из видов хронического верхушечного периодонтита может обостряться и нагнаиваться.
Осложнения и исходы. При тяжелом течении гнойное воспаление в периодонте может распространяться на периост, а затем и на костный мозг альвеолярного отростка. Возникает периостит, возможно развитие остеомиелита лунки. В процесс могут вовлекаться регионарные лимфатические узлы. Гнойный периодонтит зубов верхней челюсти, проецируемый в верхнечелюстную (гайморову) пазуху, может осложниться развитием гнойного гайморита.
БОЛЕЗНИ ДЕСЕН И ПАРОДОНТА
Для понимания развития заболеваний этой области необходимо знать, что пародонт — это совокупность околозубных тканей: десны, костной альвеолы, периодонта (морфофункциональный комплекс).
По классификации, принятой XVI пленумом Всесоюзного научного общества стоматологов (1983), выделены следующие болезни пародонта: гингивит, пародонтит, зубные отложения, пародонтоз, идиопатический прогрессирующий пародонтолиз, пародонтомы.
гингивит
Гингивит — воспаление слизистой оболочки десны без нарушения целостности зубодесневого соединения. Он может быть локальным и генерализованным, острым и хроническим.
Этиология и патогенез. Ведущим фактором в развитии гингивита являются микроорганизмы (особенно ассоциации стрептококков) зубного налета. Возникновение локального гингивита (область одного или нескольких зубов) связывают с травмой десны механического, физического или химического характера. Генерализованный гингивит бывает, как правило, при различных заболеваниях инфекционного, обменного и эндокринного генеза у детей и лиц молодого возраста.
Патологическая анатомия. По характеру изменений выделяют следующие формы гингивита: катаральный, язвенный, гипертрофический. По степени вовлечения частей десны в воспалительный процесс различают: легкую, когда поражена только межзубная десна (сосочек), и тяжелую, когда поражен не только сосочек, но и маргинальная и альвеолярная части десны.
Катаральная и язвенная формы гингивита имеют острое и хроническое течение, гипертрофическая — только хроническое, хотя предшествует ему катаральное воспаление. При гипертрофическом хроническом гингивите, помимо массивной инфильтрации ткани десны лимфоцитами и плазматическими клетками, находят содружественное разрастание коллагеновых волокон и клеток покровного эпителия с явлениями гиперкератоза и акантоза. В период обострения, помимо появления в инфильтрате нейтрофильных лейкоцитов, обнаруживают скопления тучных клеток.
Осложнения и исходы. Острый локальный гингивит при устранении вызвавшей его причины может закончиться выздоровлением. Острый генерализованный гингивит при ликвидации заболевания, осложнением которого он является, также обычно исчезает. Хронически текущий катаральный, язвенный и гипертрофический гингивиты нередко являются предстадией пародонтита.
ЗУБНЫЕ ОТЛОЖЕНИЯ
Отложения на зубах инородных масс наблюдаются в виде или мягкого белого зубного налета, или плотных известковых масс — зубной камень. В зубном налете, состоящем из нитей слизи, лейкоцитов, остатков пищи и т. д., микробы находят благоприятную почву для своего развития, что способствует возникновению и прогрессированию кариеса. Зубным камнем называют отложения на зубах в участках зубного налета фосфата кальция. Камни образуются чаще всего в области шейки (наддесневые камни) и в десневом кармане (поддесневые камни) с распространением вдоль корня. Различают несколько видов камней в зависимости от их плотности и окраски: белый, бурый, серо-зеленый (самый плотный). Отложение камней может способствовать воспалению десен, развитию периодонтита и пародонтита.
ПАРОДОНТИТ
Пародонтит — воспаление пародонта с последующей деструкцией периодонта, костной ткани зубных перегородок с формированием десневого и паро- донтального карманов.
По распространенности процесса различают локальный и генерализованный пародонтит. Локальный пародонтит может быть острым и хроническим, возникает у людей любого возраста. Генерализованный пародонтит протекает хронически, с обострением, встречается у людей старше 30—40 лет, хотя начало его развития приходится на более молодой возраст. В зависимости от глубины сформированного пародонтального кармана выделяют легкую (до 3,5 мм), среднюю (до 5 мм) и тяжелую (более 5 мм) степень пародонтита.
Этиология и патогенез. История изучения причин и механизмов заболеваний пародонта различного генеза, в том числе и воспалительного, насчитывает многие десятилетия. Были созданы теории патогенеза этих заболеваний (сосудистая, неврогенная, аутоиммунная и др.), которые, однако, не раскрыли все стороны их развития. Правильнее, вероятно, говорить о значении в этиологии и патогенезе заболеваний пародонта, включая и пародонтит, ряда местных и общих факторов. К местным факторам следует отнести: аномалии прикуса и развития зубов (их скученность и дистония), аномалии развития мягких тканей полости рта (мелкое преддверие, короткая уздечка губ, неправильное ее прикрепление и др.) .Общие факторы представлены рядом фоновых заболеваний: эндокринной (сахарный диабет, болезнь Иценко—Кушинга, болезни половых органов) и нервной (олигофрения) систем, ревматическими болезнями, заболеваниями пищеварительной (язвенная болезнь, хронический гепатит), сердечно-сосудистой (атеросклероз, гипертоническая болезнь) систем, болезнями обмена веществ, авитаминозами. Сочетание местных и общих факторов создает условия для патогенного воздействия ассоциаций микроорганизмов зубного налета или зубного камня, что определяет развитие гингивита и начальной стадии пародонтита. При этом происходят изменения количества и качества (вязкость, бактерицидность) слюны и ротовой жидкости, от которых зависит образование как зубного налета, так и зубного камня. Безусловное значение в развитии пародонтита имеет микроангиопатия различного генеза, отражающая характер фонового заболевания (общие факторы), с которой связано нарастание гипоксии, нарушение трофики и регенерации ткани, в том числе и пародонта.
В стадии выраженных изменений деструкция костной ткани пародонта связана с воспалением, при котором образуется много биологически активных веществ.
Это прежде всего лизосомные ферменты полиморфно-ядерных лейкоцитов и медиаторы эффекторных клеток иммунной системы.
В заключение следует отметить, что для локальной формы пародонтита наибольшее значение имеют местные факторы, а для генерализованной — общие факторы, сочетающиеся с местными.
Патологическая анатомия. Процесс начинается с воспаления десны и проявляется хроническим катаральным или гипертрофическим гингивитом. В просвете десневых борозд наблюдаются значительные накопления рыхлых базо- фильных масс, образующих над- или поддесневой налет, в котором можно различить скопления микробов, слущенные эпителиальные клетки, аморфный детрит, лейкоциты. Кроме зубного налета находят и зубной камень. Эпителий маргинальной десны с явлениями баллонной дистрофии и некроза плохо регенерирует и замещается ротовым эпителием. В соединительной ткани десны развиваются явления мукоидного, фибриноидного набухания, возникают васкулиты. Воспаление захватывает и альвеолярную часть десны. В результате воспаления десны зубодесневое соединение, а затем и круговая связка зуба разрушаются, формируется зубодесневой карман, микробы и их токсины проникают в периодонтальную щель, где также начинается воспалительный процесс. Периодонтальная щель расширяется. Уже на ранней стадии пародонтита в костной ткани пародонта обнаруживаются признаки резорбции кости: пазушной, лакунарной и гладкой (рис. 354). Наиболее частый вид рассасывания — лакунарная резорбция кости, которая начинается с области края (гребня) зубных лунок и выражается в появлении остеокластов, располагающихся в лакунах. Это приводит к горизонтальному рассасыванию гребня лунок. При вертикальном рассасывании остеокласты и очаги рассасывания располагаются по длине межзубной перегородки со стороны пародонта. Одновременно происходит лакунарная резорбция костных балок в теле челюстных костей, что ведет к расширению костно-мозговых пространств. Происходит формирование пародонтального кармана (рис. 355).
Пародонтальный карман заполнен бесструктурной массой, содержащей колонии микробов, остатки пищи, большое число разрушенных лейкоцитов. При обострениях заболевания глубина кармана увеличивается и по степени ее опре-
Рис. ЗБ5. Пародонтит. Патологический пародонтальный карман, выстланный многослойным плоским эпителием; клеточная воспалительная инфильтрация ткани паро- донта.
деляют степень пародонтита. Наружная стенка кармана и дно ее образованы грануляционной тканью, покрытой и пронизанной тяжами многослойного плоского эпителия (см. рис. 355). При этом эпителий достигает верхушки зуба. В грануляционной ткани много нейтрофилов, плазматических клеток, макрофагов и лимфоцитов. Из кармана, особенно в период обострений заболевания, выделяется гной (альвеолярная пиорея). Со временем в альвеолярных отростках челюстей развивается остеопороз, очень хорошо определяемый на рентгеновских снимках.
По результатам рентгенологического исследования челюстных костей выделяют 4 степени резорбции костной ткани лунок: I степень — убыль костных краев лунок не превышает ‘/4 корня зуба; II степень — убыль костных краев лунок достигает половины длины корня; III степень — края лунок находятся на уровне 2/з длины корня зуба; IV степень — полное рассасывание костной ткани лунок, верхушка корня располагается в мягких тканях паро- донта. Зуб, лишенный укрепляющего аппарата, как бы выталкивается из своего ложа.
При пародонтите в ткани зуба наблюдается резорбция цемента с формированием цементных и цементно-дентиннЫх ниш. Одновременно происходит новообразование цемента (гиперцементоз) и костных балочек. В пульпе зуба развиваются реактивные изменения (дистрофия, атрофия).
Осложнения и исходы. Пародонтит ведет к расшатыванию и выпадению зубов. Атрофия альвеолярного гребня челюсти затрудняет протезирование. Очаги гнойного воспаления в пародонте могут стать септическими, что ведет к развитию септикопиемии (см. Сепсис).
Пародонтоз — хронически текущее заболевание пародонта первично-дист- рофического характера. Встречается в 4—5% случаев всех заболеваний пародонта. Нередко сочетается с поражением твердых тканей зуба некариозного характера (эрозия эмали, клиновидные дефекты).
Причина пародонтоза неясна. Фоном для его развития являются те же заболевания, что и при пародонтите.
Для пародонтоза характерна ретракция десны с обнажением шейки, а затем и корня зуба без предшествующего гингивита и пародонтита. Процесс развивается чаще всего в области резцов и клыков. В костной ткани альвеол отмечаются задержка смены костных структур, утолщение трабекул, усиление линии склеивания остеонов с последующей утратой обычного строения кости (очаги эбурнеации чередуются с очагами остеопороза); преобладает гладкая резорбция кости. Эти изменения сочетаются с поражением микроциркуляторного русла в виде склероза и гиалиноза стенок микрососудов с сужением просвета или полной облитерацией его; капиллярная сеть редуцируется. Отмечаются дистрофические изменения соединительной ткани.
ИДИОПАТИЧЕСКИЙ ПРОГРЕССИРУЮЩИЙ ПАРОДОНТОЛИЗ
Идиопатический пародонтолиз — заболевание неизвестной природы с неуклонно прогрессирующим лизисом всех тканей пародонта. Встречается в детском, подростковом, юношеском возрасте, сочетаясь с нейтропенией, синдромом Папийона — Лефевра, инсулинзависимым диабетом. Отмечается быстрое образование десневого и пародонтального карманов с альвеолярной пиореей, расшатыванием и выпадением зубов в течение 2—3 лет. У детей происходит потеря молочных, а затем и постоянных зубов.
ПАРОДОНТОМЫ
Пародонтомы — опухолевые и опухолевидные заболевания пародонта. Они могут быть представлены истинными опухолями и опухолеподобными заболеваниями.
Опухоли пародонта. Они могут быть представлены прежде всего многими разновидностями так называемых опухолей мягких тканей, чаще доброкачественных (см. Опухоли). Особенностью их течения, определяемой локализацией, является частое травмирование, изъязвление с последующей воспалительной реакцией.
Опухолевидные заболевания пародонта. Наиболее частым среди них является эпулис, редко встречается фиброматоз десен.
Эпулис (наддесневик) — собирательное понятие, отражающее различные стадии разрастания ткани в результате хронического раздражения десны, вызванного травмой (искусственная плохо припасованная коронка, пломба, корни разрушенного зуба). Возникающее при этом опухолевидное образование бывает чаще на десне резцов, клыков, реже премоляров, как правило, с вестибулярной поверхности. Оно имеет грибовидную, иногда округлую форму, диаметром от 0,5 до 2 см, реже — более. Эпулис прикреплен ножкой или широким основанием к надальвеолярным тканям. Встречается в возрасте 20—40 лет, чаще у женщин. В период беременности рост их может ускоряться. Цвет эпулисов белесоватый, красноватый, иногда буроватый.
По гистологической структуре выделяют ангиоматозный, фибро- матозный, гигантоклеточный (периферическая гигантоклеточная гранулема) эпулисы. Ангиоматозный эпулис по строению напоминает капиллярную геман- гиому (рис. 356), фиброматозный — твердую фиброму. Гигантоклеточный эпулис (периферическая гигантоклеточная гранулема) состоит из соединитель-
ной ткани, богатой тонкостенными синусоидного типа сосудами, с большим или меньшим числом гигантских клеток типа остеокластов и мелкими клетками типа остеобластов. Имеются множественные мелкие очаги кровоизлияний, скопления зерен гемосидерина, поэтому макроскопически этот тип эпулиса имеет буроватый вид. В нем могут образовываться островки остеоидной ткани и примитивные костные балочки.
Выделяют также центральную гигантоклеточную репаративную гранулему, которая по гистологической структуре подобна периферической гигантоклеточной гранулеме, но локализуется в костной ткани альвеолы и ведет,к ее разрежению; границы ее четко очерчены. Гигантоклеточные гранулемы (периферическая и центральная репаративная) часто локализуются в нижней челюсти и растут в язычную сторону.
Эпулисы часто изъязвляются и тогда поверхностные слои их представлены грануляционной тканью, в которой много лимфоцитов и плазматических клеток, костная ткань альвеолы может подвергаться краевой резорбции, зуб расшатывается. В эпителии слизистой оболочки, покрывающей эпулисы, встречаются реактивные изменения (паракератоз, акантоз, псевдоэпителиоматозная гиперплазия) .
Фиброматоз десен по клиническим проявлениям напоминает гипертрофический гингивит, но природа его невоспалительная. Причина его не установлена. Образование представляет собой разрастание плотной волокнистой соединительной ткани (с малым содержанием клеток и сосудов) в виде валиков вокруг коронки зубов.
Со временем возникает рассасывание межзубных перегородок и гребня альвеолярного отростка.
БОЛЕЗНИ ЧЕЛЮСТЕЙ
Болезни челюстных костей разнообразны по этиологии, клиническим и морфологическим проявлениям. Их можно разделить на заболевания воспалительной природы, кисты челюстных костей, опухолеподобные заболевания и опухоли.
К заболеваниям этой группы относят остит, периостит, остеомиелит (одон- тогенная инфекция).
Морфогенетически эти заболевания связаны с острым гнойным апикальным периодонтитом или с обострением хронического верхушечного периодонтита, нагноением челюстных кист, гнойным пародонтитом.
Оститом называют воспаление костной ткани челюсти за пределами периодонта одного зуба; воспаление на губчатое вещество кости переходит по контакту или по ходу сосудисто-нервного пучка. Как самостоятельная форма остит существует очень ограниченное время, так как быстро присоединяется периостит.
Периостит — воспаление надкостницы. По характеру течения он бывает острым и хроническим, а по характеру воспаления — серозным, гнойным и фиброзным. Острый периостит имеет морфологию серозного и гнойного, хронический — фиброзного.
Серозный периостит (ранее его неверно называли простым периоститом) характеризуется гиперемией, воспалительным отеком и умеренной нейтрофиль- ной инфильтрацией надкостницы. Возникает обычно после травмы. Нередко переходит в гнойный периостит.
Гнойный периостит возникает обычно как осложнение гнойного периодонтита, когда инфекция проникает в надкостницу по каналам остеона (гаверсовым) и питательным (фолькманновским) каналам; воспаление может распространиться на надкостницу, по венозным путям из лунок зуба. Очаг гнойного воспаления обычно располагается не в теле, а в альвеолярном отростке челюсти с одной ее стороны — наружной (вестибулярной) или внутренней (язычной или небной). Нередко плотная ткань надкостницы препятствует распространению гнойного процесса, вследствие чего образуется поднадкостничный абсцесс с отслоением надкостницы и скоплением гноя между ней и костью. Образование поднадкостничного гнойника может сопровождаться перифокальным отеком прилежащих мягких тканей. Одновременно в кортикальном отделе челюсти наблюдается лакунарная резорбция костной ткани со стороны гаверсовых каналов и костномозговых пространств. Гнойный периостит может привести к расплавлению надкостницы и прилежащих к ней мягких тканей с образованием свищей, открывающихся чаще в полость рта и реже через кожные покровы лица.
Хронический фиброзный периостит протекает нередко с выраженными явлениями остеогенеза, в связи с чем его называют продуктивным, гиперпла- стическим; он сопровождается уплотнением кортикального слоя кости (ос- сифицирующий периостит). В месте его локализации кость становится утолщенной, несколько бугристой.
Остеомиелит — воспаление костного мозга челюстных костей, которое чаще наблюдается в нижней челюсти соответственно молярам при прогрессирующем гнойном периодонтите. Остеомиелит может протекать остро и хронически. Развивается он, как правило, при сенсибилизации организма бактериальными антигенами при гнойном периодонтите (стрептококки, стафилококки, синегнойная палочка, коли-бактерия). Вначале развивается гнойное воспаление костномозговых пространств альвеолярного отростка, а затем — тела челюсти. Находящиеся в этом очаге костные балочки подвергаются лакунарной или гладкой резорбции и истончаются. В дальнейшем в связи с тромбозом сосудов микроциркуляторного русла возникают участки некроза костной ткани, происходит отторжение этих участков, образуется костный секвестр. Он окружен гнойным экссудатом и располагается в так называемой секвестральной полости. При хроническом течении в сохранившейся костной ткани с внутренней стороны,
секвестральной полости разрастается грануляционная ткань, появляется пио- генная мембрана, которая выделяет лейкоциты в секвестральную полость. В наружных слоях грануляционной ткани развивается волокнистая соединительная ткань, образующая капсулу, отграничивающую секвестральную полость от костной ткани. При этом может наступить гнойное расплавление секвестральной капсулы, кости и надкостницы, что приводит к образованию свища, который открывается в полость рта или реже — в кожные покровы. После выхода секвестра и удаления гноя может наступить регенерация костных балочек, которая ведет к заполнению образовавшегося дефекта.
Одонтогенная инфекция — понятие, объединяющее заболевания гнойновоспалительного характера, развитие которых связано с гнойным пульпитом или гнойным воспалением периапикальных тканей зуба. Кроме остита, периостита, остеомиелита, к одонтогенной инфекции относят одонтогенные гнойные регионарные лимфадениты, абсцессы, флегмоны с различной локализацией в челюстно-лицевой области, в мягких тканях дна полости рта, языка и шеи.
Осложнения и исходы воспалительных заболеваний челюстей разнообразны. Нередко наступает выздоровление. Но следует помнить, что любой очаг одонтогенной инфекции при снижении сопротивляемости организма, развитии иммунодефицита может стать септическим очагом и вести к развитию одонтоген- ного сепсиса (см. Сепсис). Одонтогенная инфекция способствует развитию флебитов и тромбофлебитов, среди которых наиболее опасен синус-тромбоз. Возможны медиастинит и перикардит. При локализации процесса в верхней челюсти нередко встречается одонтогенный гайморит. Хронический остеомиелит челюстей может осложниться не только патологическими переломами, но и ами- лоидозом.
КИСТЫ ЧЕЛЮСТНЫХ КОСТЕЙ
Кисты челюстных костей являются самым распространенным их поражением. Под истинной кистой понимают полость, внутренняя поверхность которой выстлана эпителием, а стенка представлена фиброзной тканью. В полости содержится чаще прозрачная, иногда — опалесцирующаяся жидкость.
Кистообразование в челюстных костях имеет разную природу. Выделяют кисты одонтогенные и неодонтогенные. Неодонтогенные кисты аналогичны костным кистам других локализаций. Здесь будут изложены сведения только об одонтогенных кистах. Среди таких кист наибольшее практическое значение имеют кисты дизонтогенетического характера — примордиальная (кератоки- ста), фолликулярная (зубосодержащая киста прорезывания зуба), киста воспалительного генеза, которая называется радикулярной (околокорневой).
Примордиальная киста (кератокиста) бывает чаще всего в области угла нижней челюсти или третьего моляра, иногда она возникает там, где не развился зуб.
Стенка кисты тонкая, фиброзная, внутренняя поверхность выстлана многослойным плоским эпителием с выраженным паракератозом, содержимое кист напоминает холестеатому. Киста может быть одно- и многокамерной, в стенке ее обнаруживаются островки одонтогенного эпителия. У некоторых больных могут быть множественные кератокисты, которые сочетаются с другими пороками развития: множественным невоидным базально-клеточным раком, раздвоенным ребром. После удаления эти кисты нередко рецидивируют.
Фолликулярная киста развивается из эмалевого органа непрорезавшегося зуба (киста непрорезывания зуба). Наиболее часто она связана со вторым пре- моляром, третьим моляром, клыком нижней или верхней челюсти. Киста формируется в альвеолярном крае челюстей. Стенка ее тонкая, эпителий, выстилающий полость, многослойный плоский, нередко уплощенный. Иногда имеются клетки, продуцирующие слизь. Может наблюдаться кератинизация. В полости содержится зуб или несколько зубов, сформированных или рудиментарных.
Радикулярная киста — самый частый вид одонтогенной кисты (80—90% всех кист челюстей). Киста развивается в связи с хроническим периодонтитом из сложной гранулемы и может появиться практически в области любого корня пораженного зуба (околокорневая киста). Верхняя челюсть поражается кистами этого рода в 2 раза чаще, чем нижняя. Диаметр кист бывает от 0,5 до 3 см. Внутренняя поверхность их выстлана многослойным плоским эпителием без признаков кератинизации. Стенка фиброзная, как правило, инфильтрирована лимфоцитами и плазматическими клетками. При обострении воспаления эпителий гиперплазируется и образуются сетевидные отростки, направленные в толщу стенки и не встречающиеся в других кистах. В воспалительном инфильтрате появляются нейтрофильные лейкоциты. В случае расплавления эпителия внутренняя поверхность кисты состоит из грануляционной ткани. Последняя может заполнять полость кисты. Киста часто нагнаивается. В стенке кисты нередко обнаруживаются скопления кристаллов холестерина и ксантомных клеток. У детей в наружных отделах стенки нередко встречаются очаги остеогенеза. Кисты верхней челюсти могут прилежать, оттеснять или проникать в верхнечелюстную (гайморову) пазуху. Обострение воспаления в них может осложняться развитием одонтогенного гайморита. Крупные кисты вызывают деструкцию кости и истончение кортикальной пластинки. В одонтогенных кистах дизонтогенетиче- ского характера могут возникать одонтогенные опухоли, редко может развиться рак.
ОПУХОЛЕПОДОБНЫЕ ЗАБОЛЕВАНИЯ
К опухолевидным заболеваниям челюстей относят фиброзную дисплазию, херувизм и эозинофильную гранулему.
Фиброзная дисплазия челюстных костей — доброкачественное опухолевидное разрастание клеточно-волокнистой ткани без образования капсулы, с рассасыванием предсуществующей кости, примитивным остеогенезом, сопровождающееся деформацией лица,— см. рис. 244 (см. Болезни костно-мышечной системы) .
Херувизм — семейная множественная кистозная болезнь челюстей, проявляющаяся в том, что между костными балками разрастается богатая клетками и сосудами соединительная ткань. Вокруг сосудов накапливаются ацидофильный материал и многоядерные гигантские клетки. Костные балки подвергаются лакунарной резорбции. Одновременно в новообразованной соединительной ткани возникают примитивные костные балочки, окруженные остеоидом и постепенно превращающиеся в зрелую кость. Болезнь начинается в раннем детском возрасте с появления бугристых наслоений в области обоих углов и ветвей нижней челюсти, реже — боковых отделов верхней челюсти. Лицо постепенно становится округлой формы и напоминает лицо херувима — отсюда и название болезни.
Интересно, что процесс приостанавливается к 12 годам жизни и кость принимает нормальные очертания. Херувизм рассматривается как разновидность фиброзной дисплазии.
Эозинофильная гранулема (болезнь Таратынова) встречается у детей и лиц молодого возраста в разных костях, в том числе и в челюстных. Выделяют две формы — очаговую и диффузную. При очаговой форме очаги деструкции кости одиночные, дырчатые, без поражения альвеолярного отростка. При диффузной форме поражаются межзубные перегородки альвеолярного отростка по типу горизонтального рассасывания. Гистологически очаг поражения построен из
однородных крупных клеток типа гистиоцитов с большой примесью эозинофилов. Течение эозинофильной гранулемы доброкачественное. Ее относят к группе гистиоцитозов X (см. Опухоли системы крови).
ОПУХОЛИ
Опухоли челюстных костей делят на неодонтогенные и одонтогенные.
Неодонтогенные опухоли
В челюстных костях могут встречаться все известные доброкачественные и злокачественные опухоли, развивающиеся в других костях (см. Опухоли). Необходимо обратить внимание на наиболее часто встречающуюся в стоматологической практике внутрикостную опухоль, которую называют гигантоклеточной (остеобластокластома). Она составляет до 30% всех костных опухолей и опухолеподобных заболеваний челюстных костей. Встречается у людей в возрасте 11—30 лет, чаще у женщин. Самая частая ее локализация — нижняя челюсть в области премоляров. Опухоль вызывает выраженную в той или иной степени деформацию челюсти, растет в течение многих лет, разрушает кость на значительном протяжении, по мере исчезновения кости в самой опухоли по ее периферии происходит новообразование кости. Опухоль имеет вид хорошо отграниченного плотноватого узла, на разрезе она красного или бурого цвета с белыми участками и наличием мелких и крупных кист.
Гистологическое строение опухоли очень характерно: ее паренхима состоит из большого числа однотипных мелких одноядерных клеток овальной формы. Среди них располагаются гигантские многоядерные клетки, иногда очень многочисленные (рис. 357, 358). Видны также свободнолежащие и располагающиеся вне капилляров эритроциты, гемосидерин, что и придает опухоли бурую окраску. Местами среди мелких, одноядерных клеток образуются костные балочки. В то же время наблюдается их рассасывание многоядерными опухолевыми клетками. Таким образом, по своей функции клетки, составляющие паренхиму опухоли, являются остеогенными, причем мелкие клетки типа остеобластов, а многоядерные — типа остеокластов. Отсюда и название опухоли— остеобластокластома [Русаков А. В., 1959]. Опухоль может озлокаче- ствляться.
Особого внимания заслуживает опухоль Беркитта, или злокачественная лимфома (см. Опухоли системы крови). В 50% случаев она локализуется в челюстных костях (см. рис. 138), разрушает их и быстро растет, отмечается генерализация опухоли.
Одонтогенные опухоли
Гистогенез опухолей этой группы связывают с зубообразующими тканями: эмалевым органом (эктодермального происхождения) и зубным сосочком (мезенхимального происхождения). Как известно, из эмалевого органа формируется эмаль зуба, из сосочка — одонтобласты, дентин, цемент, пульпа зуба. Одонтогенные опухоли являются редкими, но чрезвычайно разнообразными по своей структуре. Это внутричелюстные опухоли. Развитие их сопровождается деформацией и деструкцией костной ткани даже в случае доброкачественных вариантов, которые и составляют основную массу опухолей этой группы. Опухоли могут прорастать в полость рта, сопровождаться спонтанными переломами челюстей. Выделяют группы опухолей, связанных с одонтогенным эпителием, одон- тогенной мезенхимой и имеющих смешанный генез.
Опухоли, гистогенетически связанные с одонтогенным эпителием. К ним относятся амелобластома, аденоматоидная опухоль и одонтогенные карциномы.

| Рис. 358. Гигантские клетки остеобластокластомы. |
| Рис. 357. Гигантоклеточная опухоль. Многоядерные остеокласты и остеобласты. |
Амелобластома — доброкачественная опухоль с выраженным местным деструирующим ростом. Это самая частая форма одонтогенной опухоли. Для нее типична многоочаговая деструкция кости челюсти. Более 80% амелобластом локализуется в нижней челюсти, в области ее угла и тела на уровне моляров. Не более 10% опухолей локализуется в области резцов. Опухоль чаще всего проявляется в возрасте 20—50 лет, но иногда бывает и у детей. Растет опухоль медленно, в течение нескольких лет. У мужчин и женщин она встречается с одинаковой частотой.
Выделяют две клинико-анатомические формы — кистозную и солидную; первая встречается часто, вторая — редко. Опухоль представлена или плотной белесоватого цвета тканью, иногда с буроватыми включениями и кистами, или множеством кист. Гистологически выделяют фолликулярную, плексиформную (сетевидную), акантоматозную, базально-клеточную и гранулярно-клеточную формы. Наиболее частыми вариантами являются фолликулярная и плексиформная формы. Фолликулярная амелобластома состоит из островков округлой или неправильной формы, окруженных одонтогенным цилиндрическим или кубическим эпителием; в центральной части состоит из полигональных, звездчатых, овальных клеток, образующих сеть (рис. 359). В результате дистрофических процессов в пределах островков нередко образуются кисты. Структура этой формы амелобластомы напоминает строение эмалевого органа. Плексиформная форма опухоли состоит из сети тяжей одонтогенного эпителия с причудливым ветвлением. Довольно часто в одной опухоли могут встречаться различные гистологические варианты строения. При акантоматоз- ной форме в пределах островков опухолевых клеток отмечается эпидермоидная метаплазия с образованием кератина. Базально-клеточная форма амелобластомы напоминает „базально-клеточный рак. При гранулярно-клеточной форме эпителий содержит большое число ацидофильных гранул. Амелобластома при нерадикальном удалении дает рецидивы.
Аденоматоидная опухоль чаще всего развивается в верхней челюсти в области клыков, возникает во второй декаде жизни, состоит из одонтогенного эпителия, формирующего образование наподобие протоков. Они расположены в соединительной ткани, нередко с явлениями гиалиноза.
 К одонтогенным карциномам, которые встречаются редко, относят злокачественную амелобластому и первичную внутри- костную карциному. Злокачественной аме- лобластоме присущи общие черты строения доброкачественной, но с выраженным атипизмом и полиморфизмом одонтогенного эпителия. Темп роста более быстрый, с выраженной деструкцией костной ткани, с развитием метастазов в регионарных лимфатических узлах. Под первичной вну- трикостной карциномой (рак челюсти) понимают опухоль, имеющую строение эпидермального рака, развивающегося, как полагают, из островков одонтогенного эпителия периодонтальной щели (островки Малассе) вне связи с эпителием слизистой оболочки полости рта. Первичная карцинома челюстных костей может возникать из эпителия дизонто- генетических одонтогенных кист. Рост опухоли быстрый, с выраженной деструкцией кости.
К одонтогенным карциномам, которые встречаются редко, относят злокачественную амелобластому и первичную внутри- костную карциному. Злокачественной аме- лобластоме присущи общие черты строения доброкачественной, но с выраженным атипизмом и полиморфизмом одонтогенного эпителия. Темп роста более быстрый, с выраженной деструкцией костной ткани, с развитием метастазов в регионарных лимфатических узлах. Под первичной вну- трикостной карциномой (рак челюсти) понимают опухоль, имеющую строение эпидермального рака, развивающегося, как полагают, из островков одонтогенного эпителия периодонтальной щели (островки Малассе) вне связи с эпителием слизистой оболочки полости рта. Первичная карцинома челюстных костей может возникать из эпителия дизонто- генетических одонтогенных кист. Рост опухоли быстрый, с выраженной деструкцией кости.
Опухоли, гистогенетически связанные с одонтогенной мезенхимой. Они
также разнообразны.
Из доброкачественных опухолей выделяют дентиному, миксому, цементому. Дентинома — редкое новообразование. На рентгенограммах представляет собой хорошо ограниченное разрежение костной ткани. Гистологически состоит из тяжей одонтогенного эпителия, незрелой соединительной ткани и островков дис- пластического дентина (рис. 360). Миксома одонтогенная почти никогда не имеет капсулы, отличается местным деструирующим ростом, поэтому часто дает рецидивы после удаления. В отличие от миксомы другой локализации содержит тяжи неактивного одонтогенного эпителия. Цементома (цементомы) — большая группа новообразований с нечетко выделенными признаками. Непременным морфологическим признаком ее является образование цементоподобного вещества с большей или меньшей степенью минерализации (рис. 361). Выделяют доброкачественную цементобластому, которая обнаруживается около корня премоляра или моляра, обычно на нижней челюсти. Ткань опухоли может быть спаяна с корнями зуба. Цементирующая фиброма — опухоль, в которой среди фиброзной ткани имеются округлые и дольчатые, интенсивно-базофиль- ные массы цементоподобной ткани. Редко встречается гигантская цементома, которая может носить множественный характер и является наследственным заболеванием.
Одонтогенные опухоли смешанного генеза. Группа этих опухолей представлена амелобластической фибромой, одонтогенной фибромой, одонтоамелобла- стомой и амелобластической фиброодонтомой.
Амелобластическая фиброма состоит из островков пролиферирующего одонтогенного эпителия и рыхлой, напоминающей ткань зубного сосочка соединительной ткани. Эта опухоль развивается в детском и молодом возрасте и лока-
Рис. 360. Дентинома.
| Рис. 361. Цементома. |
лизуется в области премоляров. Одонтогенная фиброма в отличие от амелобла- стичеекой построена из островков неактивного одонтогенного эпителия и зрелой соединительной ткани. Встречается у людей старших возрастных групп. Одонтоамелобластома — весьма редкое новообразование, имеющее в своем составе островки одонтогенного эпителия, как в амелобластоме, но, кроме этого, островки эмали и дентина. Амелобластическая фиброодонтома возникает также в молодом возрасте. Гистологически имеет сходство с амелобластической фибромой, но содержит дентин и эмаль.
Злокачественные опухоли этой группы — одонтогенные саркомы (амелобластическая фибросаркома, амелобластическая одонтосаркома). Амелобластическая саркома по строению напоминает амелобластическую фиброму, но соединительнотканный компонент представлен низкодифференцированной фибросаркомой.
Амелобластическая одонтосаркома — редкое новообразование. По гистологической картине напоминает амелобластическую саркому, но в ней обнаруживается небольшое количество диспластического дентина и эмали.
Ряд образований челюстных костей рассматривается как пороки развития — гамартомы, их называют одонтомами. Возникают они чаще в области угла нижней челюсти в месте непрорезавшихся зубов. Одонтомы, как правило, имеют толстую фиброзную капсулу. Различают сложную и составную одонтомы. Сложная одонтома состоит из зубных тканей (эмаль, дентин, пульпа), хаотично расположенных относительно друг друга. Составная одонтома представляет собой большое количество (иногда до 200) мелких зубоподобных образований, где эмаль, дентин и пульпа по топографии напоминают строение обычных зубов.
БОЛЕЗНИ СЛЮННЫХ ЖЕЛЕЗ
Заболевания слюнных желез бывают врожденными и приобретенными (см. Болезни желудочно-кишечного тракта). К врожденным заболеваниям относят агенезию, гипоплазию, эктопию, гипертрофию желез и добавочные железы. Ряд
заболеваний связан с изменениями протоков желез: атрезией протоков, сужением или эктазией, аномальным ветвлением, дефектами стенок с образованием врожденных фистул.
Среди приобретенных болезней наибольшее значение имеют воспаление слюнных желез (сиалоаденит), слюннокаменная болезнь, кисты желез, опухоли и опухолеподобные заболевания.
СИАЛОАДЕНИТ
Сиалоаденитом называют воспаление любой слюнной железы; паротитом — воспаление околоушной железы. Сиалоаденит может быть первичным (самостоятельное заболевание) или чаще вторичным (осложнение или проявление другого заболевания). В процесс может вовлекаться одна железа или одновременно две симметрично расположенные; иногда может быть множественное поражение желез. Сиалоаденит течет остро или хронически, нередко с обострениями.
Этиология и патогенез. Развитие сиалоаденита связано, как правило, с инфекцией. Первичный сиалоаденит, представленный эпидемическим паротитом и цитомегалией, связан с вирусной инфекцией (см. Детские инфекции). Вторичные сиалоадениты вызывают разнообразные бактерии, грибы. Пути проникновения инфекции в железу различны: стоматогенный (через протоки желез), гематогенный, лимфогенный, контактный. Неинфекционной природы сиалоадениты развиваются при отравлении солями тяжелых металлов (при выведении их со слюной).
Патологическая анатомия. Острый сиалоаденит может быть серозным, гнойным (очаговым или диффузным), редко — гангренозным. Хронический сиалоаденит, как правило, межуточный продуктивный. Особый вид хронического сиалоаденита с выраженной лимфоцитарной инфильтрацией стромы наблюдается при сухом синдроме Шегрена (см. Болезни желудочно-кишечного тракта) и болезни Микулича, при которой в отличие от сухого синдрома артрит отсутствует.
Осложнения и исходы. Острый сиалоаденит заканчивается выздоровлением или переходом в хронический. Исходом хронического сиалоаденита бывает склероз (цирроз) железы с атрофией ацинарных отделов, липоматозом стромы, со снижением или выпадением функции, что особенно опасно при системном поражении желез (синдром Шегрена), так как это ведет к ксеростомии.
СЛЮННОКАМЕННАЯ БОЛЕЗНЬ
Слюннокаменная болезнь (сиалолитиаз) — заболевание, связанное с образованием в железе, а чаще — в ее протоках конкрементов (камней). Чаще других поражается подчелюстная железа, в околоушной камни образуются редко, почти никогда не поражается подъязычная железа. Заболевают преимущественно мужчины среднего возраста.
Этиология и патогенез. Образование слюнных камней связывают с дискине- зией протоков, воспалением их, застоем и ощелачиванием (pH 7,1—7,4) слюны, увеличением ее вязкости, попаданием в протоки инородных тел. Эти факторы способствуют выпадению из слюны различных солей (фосфат кальция, карбонат кальция) с кристаллизацией их на органической основе — матрице (слу- щенные эпителиальные клетки, муцин).
Патологическая анатомия. Камни бывают разной величины (от песчинок до 2 см в диаметре), формы (овальной или продолговатой), цвета (серого, желтоватого), консистенции (мягкие, плотные). При обтурации протока в нем возникает или обостряется воспаление — сиалодохит. Развивается гнойный сиало- аденит. Со временем сиалоаденит становится хроническим с периодическими обострениями.
Осложнения и исходы. При хроническом течении развивается склероз (цирроз) железы.
КИСТЫ ЖЕЛЕЗ
Кисты желез очень часто возникают в малых слюнных железах. Причиной их служит травма, воспаление протоков с последующим их склерозом и облитерацией. В связи с этим по своему г е н е з у кисты слюнных желез следует отнести к ретенционным. Величина кист различна. Кисту с мукоидным содержимым называют мукоцеле.
ОПУХОЛИ
Опухоли слюнных желез составляют около 6% всех опухолей, встречающихся у человека, но в стоматологической онкологии они составляют большую долю. Опухоли могут развиваться как в больших (околоушные, подчелюстные, подъязычные), так и в малых слюнных железах слизистой оболочки полости рта: области щек, мягкого и твердого неба, ротоглотки, дна ротовой полости, языка, губ. Чаще всего встречаются опухоли слюнных желез эпителиального генеза. В Международной классификации опухолей слюнных желез (ВОЗ) эпителиальные опухоли представлены следующими формами: I. Аденомы: плео- морфная; мономорфная (оксифильная; аденолимфома, другие типы). II. Муко- эпидермоидная опухоль. III. Ациноклеточная опухоль. IV. Карцинома: адено- кистозная, аденокарцинома, эпидермоидная, недифференцированная, карцинома в полиморфной аденоме (злокачественная смешанная опухоль).
Плеоморфная аденома — самая частая эпителиальная опухоль слюнных желез, составляющая более 50% опухолей этой локализации. Почти в 90% случаев она локализуется в околоушной железе. Опухоль встречается чаще у людей старше 40 лет, но может наблюдаться в любом возрасте. У женщин она бывает в 2 раза чаще, чем у мужчин. Растет опухоль медленно (10—15 лет). Опухоль представляет собой узел округлой или овальной формы, иногда бугристой, плотноватой или эластической консистенции, размером до 5—6 см. Опухоль окружена тонкой капсулой. На разрезе ткань опухоли белесоватая, часто ослизненная, с мелкими кистами. Гистологически опухоль чрезвычайно разнообразна, за что и получила название плеоморфной аденомы. Эпителиальные образования имеют структуру протоков, солидных полей, отдельных гнезд, анастомозирующих между собой тяжей, построенных из клеток округлой, полигональной, кубической, иногда цилиндрической, формы. Часты скопления клеток миоэпителия вытянутой веретенообразной формы со светлой цитоплазмой. Кроме эпителиальных структур характерно наличие очагов и полей мукоидного, миксоидного и хондроидного вещества (рис. 362), которое является продуктом секреции миоэпителиальных клеток, подвергшихся опухолевой трансформации. В опухоли могут встречаться очаги гиалиноза стромы, в эпителиальных участках — ороговение.
Мономорфная аденома — редкая доброкачественная опухоль слюнных желез (1—3%). Локализуется чаще в околоушной железе. Растет медленно, имеет вид инкапсулированного узла округлой формы, диаметром 1—2 см, мягкой или плотноватой консистенции, беловато-розоватого или в некоторых случаях коричневатого цвета. Г истологически выделяют аденомы тубулярного, трабекулярного строения, базально-клеточный и светлоклеточный типы, папиллярную цистаденому. В пределах одной опухоли строение их однотипно, строма развита слабо.
Оксифильная аденома (онкоцитома) построена из крупных эозинофильных клеток с мелкой зернистостью цитоплазмы.
Аденолимфоме среди мономорфных аденом принадлежит особое место. Это относительно редкая опухоль, встречается почти исключительно в околоушных железах и преимущественно у мужчин пожилого возраста. Она представляет собой четко отграниченный узел, до 5 см в диаметре, серовато-белого цвета, дольчатого строения, с множеством мелких или крупных кист. Г истологи- ческое строение характерно: призматический эпителий с резко эозинофильной цитоплазмой располагается в два ряда, формирует сосочковые выросты и выстилает образованные полости. Строма обильно инфильтрирована лимфоцитами, формирующими фолликулы.
Мукоэпидермоидная опухоль — новообразование, характеризующееся двойной дифференцировкой клеток — в эпидермоидные и слизеобразующие. Встречается в любом возрасте, несколько чаще — у женщин, преимущественно в околоушной железе, реже — в других железах. Опухоль не всегда четко отграничена, иногда округлой или неправильной формы, может состоять из нескольких узлов. Цвет ее серовато-белый или серовато-розовый, консистенция плотная, довольно часто обнаруживаются кисты со слизистым содержимым. Гистологически находят различное сочетание клеток эпидермоидного типа, образующих солидные структуры и тяжи из слизеобразующих клеток, которые могут выстилать полости, содержащие слизь. Ороговение не наблюдается, строма хорошо выражена. Иногда имеются мелкие и темные клетки промежуточного типа, способные дифференцироваться в разных направлениях, и поля светлых клеток. Преобладание клеток промежуточного типа, утрата способности к слизе- образованию — показатель низкой дифференцировки опухоли. Такая опухоль может иметь выраженный инвазивный рост и давать метастазы. Признаки злокачественности в виде гиперхромности ядер, полиморфизма и атипизма клеток встречаются редко. Такую опухоль некоторые исследователи называют муко- эпидермоидным раком.
Ациноклеточная опухоль (ацинозно-клеточная) — довольно редкая опухоль, которая может развиваться в любом возрасте и иметь любую локализацию. Клетки опухоли напоминают серозные (ацинарные) клетки слюнных желез, в связи с чем эта опухоль и получила свое название. Цитоплазма их базо- фильная, мелкозернистая, иногда светлая. Ациноклеточные опухоли часто хорошо отграничены, но могут иметь и выраженный инвазивный рост. Характерно
образование солидных полей. Особенностью опухоли является способность к метастазированию при отсутствии морфологических признаков злокачественности.
Карцинома (рак) слюнных желез разнообразна. Первое место среди злокачественных эпителиальных опухолей слюнных желез принадлежит адено- кистозной карциноме, которая составляет 10—20% всех эпителиальных новообразований слюнных желез. Опухоль встречается во всех железах, но особенно часто — в малых железах твердого и мягкого неба. Наблюдается чаще в возрасте 40—60 лет как у мужчин, так и у женщин. Опухоль состоит из плотного узла небольшого размера, сероватого цвета, без четкой границы. Гистологическая картина характерна: мелкие, кубической формы с гиперхромным ядром клетки формируют альвеолы, анастомозирующие трабекулы, солидные и характерные решетчатые (криброзные) структуры. Между клетками накапливается базофильное или оксифильное вещество, образующее столбики и цилиндры, в связи с чем раньше эта опухоль называлась цилиндромой. Рост опухоли инвазивный, с характерным обрастанием нервных стволиков; метастазирует преимущественно гематогенным путем в легкие и кости.
Остальные виды карцином встречаются в слюнных железах значительно реже. Гистологические варианты их разнообразны и аналогичны аденокарциномам других органов. Недифференцированные карциномы имеют быстрый рост, дают лимфогенные и гематогенные метастазы.
ОПУХОЛЕПОДОБНЫЕ ЗАБОЛЕВАНИЯ
Опухолеподобными заболеваниями слюнных желез считают лимфоэпителиальные поражения, сиалоз и онкоцитоз у взрослых. Встречаются они редко.
БОЛЕЗНИ ГУБ, ЯЗЫКА, МЯГКИХ ТКАНЕЙ ПОЛОСТИ РТА
Заболевания этих органов имеют разное происхождение: одни — врожденные, другие — приобретенные, иногда приобретенные заболевания развиваются на фоне аномалий развития. В основе заболеваний могут лежать различные патологические процессы: дистрофические, воспалительные, опухолевые.
Эту группу заболеваний составляют хейлит, глоссит, стоматит, предопухолевые изменения и опухоли.
ХЕЙЛИТ
Хейлит — воспаление губ. Нижняя губа поражается чаще верхней. Хейлит может быть самостоятельным заболеванием или сочетаться с поражением языка и слизистой оболочки полости рта. По характеру течения различают острый и хронический хейлит, а также хронический хейлит с обострением. Выделяют следующие клинико-морфологические формы хейлита: экс- фолиативный, гландулярный, контактный, метеорологический, актинический и хейлит Манганотти.
При эксфолиативном хейлите поражается только красная кайма гу.6, характеризуется повышенной десквамацией эпителия. Протекает хронически. Может присоединиться острая экссудативная реакция, тогда появляются гиперемия, отек губ, образуются наложения в виде корок. Гландулярный хейлит характеризуется врожденной гипертрофией и гетеротопией мелких слюнных желез и их инфицированием. Контактный (аллергический) хейлит возникает при контакте красной каймы губ с самыми разнообразными веществами, выступающими в роли аллергенов. Возникает иммунное воспаление, отражающее реакцию гиперчувствительности замедленного типа (см. Иммунопатологические процессы).
Метеорологический и актинический хейлиты возникают как воспалительная реакция на холод, повышенную влажность воздуха, ветер, ультрафиолетовые лучи. Хейлит Манганотти заслуживает особого внимания. Он встречается у мужчин старше 50 лет и характеризуется поражением только нижней губы. Проявляется эрозиями в центре губы на ярко гиперемированном фоне с образованием кровянистых корок. Поэтому хейлит Манганотти называют абразивным. Он является предраковым заболеванием.
глоссит
Глоссит — воспаление языка. Встречается часто. Глоссит, так же как и хейлит, может быть самостоятельным заболеванием или сочетаться с поражением слизистой оболочки полости рта. По характеру течения он может быть острым, хроническим, а также хроническим с обострением. Среди клинико- анатомических форм глоссита выделяют десквамативный, или эксфолиа- тивный («географический язык»), и ромбовидный.
Десквамативный (эксфолиативный) глоссит встречается часто, иногда имеет семейный характер. Характерна выраженная десквамация эпителия со сменой очертаний очагов десквамации и восстановления эпителия («географический язык»). Нередко может сочетаться со складчатым языком.
Ромбовидный глоссит — хронический, характеризуется частичным или полным отсутствием сосочков с папилломатозными разрастаниями на ограниченном участке языка, имеющем форму ромба или овала; причем этот участок располагается по средней линии спинки языка впереди желобовидных сосочков («срединный индуративный глоссит»). Причина возникновения неизвестна. Некоторые исследователи относят эту форму глоссита к аномалиям развития; не исключается роль различной микробной флоры полости рта.
СТОМАТИТ
Стоматит — воспаление слизистой оболочки мягких тканей полости рта. Это довольно частое заболевание. Слизистая оболочка щек, дна полости рта, мягкого и твердого неба может поражаться изолированно и в сочетании с гингивитом, глосситом, реже — хейлитом.
Стоматит может быть самостоятельным заболеванием, а также проявлением или осложнением многих других болезней. Как самостоятельное заболевание стоматит представлен различными клинико-морфологическими формами.
Руководствуясь причиной возникновения стоматита, можно выделить следующие его группы: 1) травматические (механические, химические, в том числе медикаментозные, лучевые и др.); 2) инфекционные (вирусные, бактериальные, в том числе туберкулезные и сифилитические, микотические и др.); 3) аллергические; 4) стоматиты при экзогенных интоксикациях (в том числе профессиональных); 5) стоматиты при некоторых соматических заболеваниях, болезнях обмена веществ (эндокринные заболевания, болезни желудочно-ки- шечного тракта и сердечно-сосудистой системы, ревматические заболевания, гипо- и авитаминозы и др.); 6) стоматиты при дерматозах (пузырчатка, герпети- формный дерматит Дюринга, красный плоский лишай и др.).
По характеру воспаления стоматит бывает катаральным, ката- рально-десквамативным, катарально-язвенным, гангренозным, с образованием везикул, пузырей, афт, очагов пара- и гиперкератоза.
ПРЕДОПУХОЛЕВЫЕ ИЗМЕНЕНИЯ
Описанные выше заболевания (хейлит, глоссит, стоматит) при их хроническом течении могут рассматриваться как предопухолевые состояния, т. е. фон, на котором может развиться опухоль (см. Опухоли). К предопухолевым изменениям относят лейкоплакию, ограниченный гиперкератоз и керато- акантому губ, хейлит Манганотти. Наибольшее значение среди них имеет лейкоплакия.
Лейкоплакия (от. греч. leucos — белый и франц. plaque — пластина) — дистрофические изменения эпителия слизистой оболочки с ороговением при ее хроническом раздражении. Течениё хроническое, на слизистой оболочке появляются вначале белые пятна, а затем бляшки. Пятна и бляшки локализуются чаще всего на слизистой оболочке языка, реже — в других местах слизистой оболочки полости рта. Бляшки обычно выступают над поверхностью"слизистой оболочки, поверхность их может быть шероховатой, покрытой трещинами. Лейкоплакия встречается обычно у людей 30—50 лет и во много раз чаще у мужчин, чем у женщин. Она возникает чаще всего на почве длительных раздражений от курения, жевания табака, длительной травматизации слизистой оболочки протезами и кариозными зубами (местные факторы), а также на почве хронически текущих язв инфекционного происхождения (например, сифилис) или недостатка витамина А (общие факторы).
Выделяют две формы лейкоплакии: плоскую и бородавчатую. Гистологически при плоской форме отмечается утолщение многослойного плоского эпителия за счет расширения базального и зернистого слоев, явлений паракератоза и акантоза. Акантотические тяжи эпителия глубоко погружаются в дерму, где появляются круглоклеточные инфильтраты. При бородавчатой форме эпителий утолщается за счет пролиферации и расширения базального слоя. Поэтому поверхность бляшек становится шероховатой. В дерме находят массивные лимфо- плазмоцитарные инфильтраты.
Лейкоплакия продолжается многие годы и может закончиться развитием рака, особенно часто (до 50%) при бородавчатой форме. В связи с этим лейкоплакию рассматривают как предраковое заболевание.
ОПУХОЛИ
Опухоли этой локализации могут быть представлены эпителиальными, мезенхимальными, опухолями периферической нервной системы, из меланинобразующей ткани, тератомами. Они могут быть доброкачественными и злокачественными (см. Опухоли). Особенность их состоит в том, что они могут вести к расстройствам важных жизненных функций (жевание, глотание, дыхание) и косметическим дефектам.
РЕКОМЕНДУЕМАЯ ОСНОВНАЯ ЛИТЕРАТУРА
Давыдовский И. В. Общая патология человека. Изд. 2-е. М.: Медицина, 1969. Калитеевский П. Ф. Макроскопическая дифференциальная диагностика патологических процессов. М.: Медицина, 1987.
Саркисов Д. С. Очерки истории общей патологии. М.: Медицина, 1988.
Серов В. В., Ярыгин Н. Е., Пауков В. С. Патологическая анатомия // Атлас.
М.: Медицина, 1986.
Серов В. В., Дрозд Т. Н., Варшавский В. А., Татевосянц Г. О. Руководство к практическим занятиям по патологической анатомии. М.: Медицина, 1987.
Chadially N. F. Cell Pathology 2nd Ed. Iowa State University Press, 1983. Constantinides P. Ultrastructural Pathology. Elsevier Science Publischers B. N.
Amsterdam—New-York—Oxford, 1984.
Celtuler Pathobiology of Human Disease. Ed. B. F. Tramp, A. Laufer, R. T.
Jones. Gustav Fischer. New-York—Stuttgart,. 1983.
Cottier H. Pathogenesis. Bd. 1, 2. Springer—Verlag, Berlin—Heidelberg—New- York, 1980.
Robbins S. W., Kumar V. Basic Pathology, 4nd Ed., W. B. Saunders Company.
Philadelphia—London—Toronto—Sydney, 1987.
Spezielle Pathologie. Teil 1, 2 Herausg. S. Schreiber, VEB Gustav Fischer Verlag, Jena, 1986.
Walter I. B., Israel M. S. General Pathology.— 6nd Ed.— 1987.— Churchill Livingstone.— Edinburgh — London — Melbourne — New York.
ПРЕДМЕТНЫЙ УКАЗАТЕЛЬ
Аборт искусственный 429
— криминальный 429
— самопроизвольный 428
— трубный 498 Абсцесс 145
— легкого бронхогенный 326
----- пневмониогенный 326
----- хронический 334
Авитаминозы 438 Агенезия 176 Аденокарцинома 204
— железы вилочковой 218
— легкого 340 Аденома 202
— альвеолярная 203
— ацидофильная 208
— базофильная см. Аденома темноклеточная
— гипернефроидная см. Аденома светлоклеточная
— железы предстательной 420
— светлоклеточная 208
— сосочковая 203
— темноклеточная 208
— трабекулярная 203
— тубулярная 203 Акаталаземия 38 Акромегалия 430 Актиномикоз 526
Альбинизм см. Гипомеланоз распространенный Альвеококкоз 532 Альвеолит фиброзирующий 334
----- идиопатический 334
----- токсический 334
— экзогенный аллергический 334 Алюминоз 625
Амебиаз 531 Амелобластома 654 Амилоид, выявление 65 Амилоидоз 65
— APUD-амилоидоз 67
— вторичный 67
— классификация 66
— морфогенез 68
— наследственный 66
— патогенез 69
— первичный 66
— периколлагеновый 69
— периретикулярный 69
— старческий 67
----- форма генерализованная 67
---------- локальная 67
— тип гепатопатический 67
----- кардиопатический 67
----- нейропатический 67
----- нефропатический 67, 407
----- эпинефропатический 67
— характеристика макроскопическая 71
----- микроскопическая 71
Амилоидоклазия 72
Анасарка 132 Ангина острая 343
----- гангренозная 343
----- гнойная 343
----- дифтеритическая 343
----- катаральная 343
----- лакунарная 343
----- некротическая 343
----- некротически-язвенная 343
----- фибринозная 343
----- флегмонозная 343
----- фолликулярная 343
----- язвенно-пленчатая Симановского —
Плаута 344
— хроническая 344 Аневризма сердца 290 Анемия(и) 235
— апластическая 240
— гемолитическая 241
— В ^-дефицитная 237
— В12 (фолиево)-дефицитная 239
— вследствие кровопотери 236
----- нарушения кровообращения 237
— недостатка железа 237
---------- фолиевой кислоты 237
— гипопластическая. 240
— железодефицитные 237
— медикаментозная 240
— пернициозная 237
— постгеморрагическая 236
— токсическая 240 Анеуплоидия 16 Аноксия 568 Антракоз 627
Аортоартериит неспецифический 297 Аплазия 176 Аппендицит 373
— апостематозный 374
— гангренозный 375
— деструктивный 374
— осложнения 375
— острый 374
— поверхностный 374
— простой 374
— флегмонозно-язвенный 374
— флегмонозный 374
— хронический 375 Апудома злокачественная 341 Артрит ревматоидный 306, 450 Асбестоз 622 Аспергиллез 528
Астма бронхиальная 332 Асфиксия 568
— внутриутробная 569
— интранатальная 569
— новорожденного 569 Асцит 132
Атеросклероз 75, 268
— формы клинико-морфологические 276 Атрезии кишечника 362
Атрофия 176
— бурая 176
— вызванная давлением 177
---- недостаточностью кровоснабжения 177
— дисфункциональная 177
— зернистая 178
— местная 176
— нейротическая 177
— общая 176
— патологическая 176
— под воздействием факторов физических 178
-------------- химических 178
— физиологическая 176 Аутоиммунизация 160 Аутолиз 6
' Аутопсия 6
Балантидиаз 532
Беременность внематочная 428
---- брюшинная 428
---- трубная 428
---- интерлигаментарная 428
Беркитта опухоль 258 Бешенство 476 Бильгарциоз 535 Бластомикоз 528 Бластопатия 544
Болезнь(и) аддисонова 431
— Альберс-Шенберга 446
— Альцгеймера 454
— аутоиммунные 160
----- факторы инициирующие 160
---------- предрасполагающие 160
---------- способствующие 160
— Бабинского—Фрелиха 431
— Базедова 433
— Барлоу 439
— беременности 427
— Бехтерева 310
— Брайта 397
— Брилла—Цинссера 481
— бронзовая 431
— вибрационная 630
— Вильсона—Коновалова 89
— Винивартера—Бюргера 300
— вирусные 461
— гипертоническая 277
----- формы клинико-морфологические 283
— Гиршпрунга 552
— глотки 343
— Гоше 56
— гранулематозные 148
— Грейвса 433
— грибковые 525
— губ 660
— Дауна 543
— декомпрессионная см. Болезнь кессонная
— Деркума 74
— десен 644
— детского возраста 537
— желез(ы) молочной 420
---------- воспалительные 422
---------- дисгормональные 420
----- поджелудочной 395
----- половых 438
----- слюнных 344
---------- врожденные 656
---------- приобретенные 657
----- щитовидной 432
----- желудка 346
— — гастрит 346
----- рак 355
----- язвенная 350
---------- осложнения 355
--------------- кровотечение 355
--------------- пенеграция 355
--------------- перитонит 355
--------------- прободение 355
--------------- флегмона 355
---------- фактор (ы) гормональные 351
--------------- кислотно-пептический 351
--------------- неврогенные 351
---------- эрозии 352
— желудочно-кишечного тракта 342
— желчного пузыря 395
— желчнокаменная 395
зева 343 зубов 635 инфекционные 459
— аденовирусные 467
— бешенство 471
— бруцеллез 495
— грипп 462
— детские 580
----- герпес простой 581
----- дифтерия 593
----- инфекция кишечная стафилококковая 601
---------- менингококковая 597
----- коклюш 592
----- коли-инфекция 599
----- корь 589
----- мононуклеоз 586
—— оспа ветряная 583
----- паротит эпидемический 591
----- сепсис пупочный 601
----- скарлатина 595
----- цитомегалия 585
----- токсоплазмоз 604
— дизентерия 485 •
— иерсиниоз 488
— лихорадка Ку 481
— оспа натуральная 475
— парагрипп 466
— РС-инфекция 466
— сальмонеллез 455
— сепсис 517
— септикопиемия 521
— септицемия 520
— сифилис 513
— тиф брюшной 481 возвратный 498
----- сыпной спорадический 481
---------- эпидемический 478
туберкулез 499
— туляремия 494
— холера 489
— чума 492
— эндокардит септический 522
— язва сибирская 497 Иценко—Кушинга 431 кессонная 127, 629 кишечника 362
— аппендицит 373
— колит 366
----- язвенный 369
- Крона болезнь 371
- опухоли 376
- перитонит 376
- Уиппла болезнь 366
- энтерит 363
— энтеропатии 365 Крона 371
Куссмауля—Мейера 298
легких воспалительные острые 319
— неспецифические хронические 327
— Либмана—Сакса 311
— Лихтенштейна—Брайцева 444
— лучевая 632
— матки 210, 424
— мочекаменная 85
— мраморная 446 врожденная 556
— мышц скелетных 451
— надпочечников 431
— накопления 36, 58
----- лизосомные 36
----- энзимопатии 36
— наследственные 36
— Ниманна—Пика 56
— новорожденных гемолитическая 578 геморрагическая 577
— Нормана—Ландинга 56
— органов дыхания 318
— основы структурные, уровень клеточный 7
--------------- молекулярный 7
--------------- организменный 7
--------------- органный 7
--------------- системный 7
--------------- субклеточный 7
--------------- тканевой 7
— Педжета 209, 447
----- изменение костей тазовых 448
--------------- трубчатых 448
--------------- черепа 448
----------- позвоночника 449
— периода послеродового 427
— пероксисомные 38
— печени 377
— пищевода 344
— половых органов 420, 422
— полости рта 660
— почек 397
— почечнокаменная 415
— профессиональные 616
---- вследствие воздействия вибрации 630
--------------- ионизирующих излучений 632
--------------- пыли 618
--------------- факторов биологических 635
------------------ физических 629
------------------ химических 617
--------------- шума 629
----------- электромагнитных волн радиочастот 631 перенапряжения 635
— Пфаундлера—Гурлера 75
— ревматические 300
— Реклингхаузена 442
— Сезари 253
— сердца врожденные 262, 548 ишемическая 284
— Симмондса 430
— системы костной 442 крови 235
----- сердечно-сосудистой 262
----- центральной нервной 453
— слюннокаменная 657
— соединительной ткани системные 300
— спаечная 377
— суставов 449
— Такаясу 296
— Таратынова 652
— Тея—Сакса 56
— Уиппла 366
— Филатова 586
— Хаммена—Рича 334
— Хасимото 434
— Ходжкина 259
— хромосомные 24
— цереброваскулярные 290
— челюстей 649
----- кисты 651
----- опухоли 653
----- остеомиелит 650
----- остит 650
----- периостит 650
----- рак 655
— Шарко 455
— шумовая 629
— языка 660 Бронхиолит 319 Бронхиолоэктазы 329 Бронхит острый 318
— хронический 319, 327
----- полипозный 328
----- формирующий 328
Бронхопневмония 323
— вирусная 325
— грибковая 325
— пневмококковая 324
— стафилококковая 324
— стрептококковая 324 Бронхоэктаз(ы) 329
— мешковидный 329
— цилиндрические 329 Бруцеллез 495
— форма гепатолиенальная 496
----- костно-суставная 497
----- нервная 496
----- сердечно-сосудистая 496
----- урогенитальная 496
Васкулиты 294
— ревматические 305
— системные 295
Витилиго см. Гиппмеланоз очаговый Водянка 132 Воспаление 134
— иммунное 157
— классификация 141
— образование клеточного инфильтрата 139
----- экссудата 139
— патогенез 135
— продуктивное см. Воспаление пролиферативное
— пролиферативное 147
------ гранулематозное 148
------ межуточное 147
------ с образованием кондилом остроконечных 150 полипов 147
— экссудативное 142
------ геморрагическое 146
------ гнилостное 146
------ гнойное 144
----------- острое 145
----------- — хроническое 145
------ катаральное 146
------ серозное 142
------ смешанное 147
------ фибринозное 142
----------- дифтеритическое 143
----------- крупозное 143
— этиология 135
------ факторы биологические 135
----------- физические 135
----------- химические 135
Выкидыш см. Аборт
Гаметопатии 542
Ганглиозидлипидоз 56 Ганглиозидоз генерализованный 56 Гангрена 94
— анаэробная см. Гангрена газовая
— атеросклеротическая 94
— газовая 127
— влажная 95
— легкого 327
— при инфекциях 94 ожоге 94
------ отморожении 94
— разновидности 95
------ промежности 95
------ секвестр 95
— сухая 94 Гаргоилизм 75 Гастрит острый 346
------ гнойный 347
------ катаральный 346
------ коррозивный 347
— — некротический 347 фибринозный 346
------ флегмонозный см. Гастрит острый
гнойный
------ эрозивный 346
------ хронический 347
------ активный 348
------ атрофический 348
------ аутоиммунный 347
------ неактивный 348
------ неиммунный 348
------ поверхностный 348
Гастроэнтерит холерный 490
Гематома 115 Гемобластозы 242
Гемоглобин, превращения циклические 76 Геморрагия см. Кровотечение Гемосидерин 77 Гемосидероз 77 Гемохроматоз 77 Гепатит алкогольный 387 хронический 388
— вирусный 382
----- форма безжелтушная 384
----------- желтушная 383
----------- некротическая 384
----------- холестатическая 385
----------- хроническая 385
— вторичный 380
— гнойный 381
— инфекционный 382
— медикаментозный 381
— острый 380
----- продуктивный 381
----- экссудативный 381
— первичный 381
— реактивный неспецифический 381
— септический 520
— сывороточный 382
— хронический 381 Гепатоз 378
— жировой 379
— наследственный 84 Герпес врожденный 583
— детский 581 Гестоз 427 Гетерохроматин 17 Гиалиноз 62
— сосудов 63
— ткани соединительной 64 Гидрокаликоз 415 Гидронефроз 177 Гидроперикард 132 Гидроторакс 132 Гидроуретеронефроз 415 Гидроцеле 132 Гидроцефалия 177
— врожденная 547 Гингивит 644 Гинекомастия 178
Гипербилирубинемия доброкачествен-,
ная 84 Гиперемия 107
— ангионевротическая 107
— артериальная патологическая 107 физиологическая 107
— вакатная 107
— воспалительная 107
— коллатеральная 107
— на почве артериовенозного свища 108
— нейропаралитическая 107
— после анемии 107 Гипермеланоз 82
— распространенный врожденный 82
----- приобретенный 82
Гиперпаратиреоз 434 Гиперплазия 178
— железистая 420
— нодулярная 420 Гипертрофия 178
— вакатная 179
— викарная 184
— заместительная см. Гипертрофия викарная
— компенсаторная 182 сердца 182
----- стенки желудка 183
----------- кишки 183
----------- мочевого пузыря 184
— концентрическая 182
— ложная 177, 179
— нейрогуморальная 178
— эксцентрическая 182 Гиперурикемия 85 Гиперурикурия 85 Гипомеланоз очаговый 82
— распространенный 82 Гипоплазия 176 Гипофиз, опухоли 218
— рак 218
— расстройства 430 Гистиоцитоз синусный 199 Гликоген лабильный 57
— обмен, нарушения 57
— стабильный 57 Гликогенозы 58
Гликопротеиды, обмен, нарушения 58 Гломерулит 397 Гломерулогиалиноз 404 Гломерулонефрит 397
— абактериальный 398
— алкогольный 398
— бактериальный 398
— диабетический 437
— иммунологически обусловленный 398
— интракапиллярный 399
— лобулярный 402
— мезангиальный 401
— мезангиокапиллярный 402
— мезангиопролиферативный 402
— острый 399
— подострый 401
— фибропластический 404
— хронический 401
— экстракапиллярный 399 Гломерулосклероз 404
— диабетический 437 Глоссит 661
Глюкозилцерамидлипидоз 56 Гнойник см. Абсцесс Гонит туберкулезный 508 Гранулема(ы) 148
— ашофф-талалаевская 302
— гигантоклеточная 148
— иммунная 148
— инфекционные 148
— лепрозная 149
— макрофагальная 148
— неиммунная 148
— ревматическая 302
— сифилитическая 149
— склеромная 150
— туберкулезная 149 Гранулематоз Вегенера 299 Грипп 462
— особенности у детей 465
— форма легкая 463
----- средней тяжести 463
----- тяжелая 464
Гумма см. Гранулема сифилитическая Грыжа мозга головного 547 спинного 547
— пупка врожденная 552
Дегенерация гепатолентикулярная 89 Дегидратация 134 Декомпенсация сердечная 183 Дентинома 655 Дерматомикозы 525 Дерматомиозит 316 Диабет несахарный 430
— сахарный 435
----- беременных 435
----- взрослых 435
----- вторичный 435
----- латентный 435
----- спонтанный 435
----- ювенильный 435
Диатез мочекислый 85 Дивертикулы 362 Дизентерия 485
— стадия колита дифтеритического 485 катарального 485
---------- фибринозного 485
---------- язвенного 486
Дизонтогенез 539
Дисплазия железы молочной 421
— кости фиброзная 444
---------- монооссальная 445
---------- полиоссальная 445
Диспротеинозы стромально-сосудистые 60 амилоидоз 60
----- гиалиноз 60
----- набухание мукоидное 60
---------- фибриноидное 61
Дистрофия (и) 47
— адипозо-генитальная 431
— амилоидная см. Амилоидоз
— баллонная 92
— водяночная см. Дистрофия гидропическая
— гепатоцеребральная 89
— гиалиновая см. Гиалиноз
— гиалиново-капельная 50 печени 50
------ почек 51
— гидропическая 51
— жировая миокарда 54 печени 55
------ почек 55
— известковая 86
— ишемическая 286
— механизмы развития 47
----------- декомпозиция 48
----------- — извращенный синтез 48
----------- инфильтрация 44
----------- трансформация 48
— минеральные 86
— мышечная Дюшена 451 Лейдена 451
------ прогрессивная 451
------ Эрба 441
— паренхиматозные 49
------ белковые 49
------ жировые 53
------ углеводные 56
— роговая 53 (
— слизистая 58
— смешанные 76
— стромально-сосудистые белковые 59 углеводные 75
Дифтерия 593
Железа(ы) вилочковая, изменения 152
----------- аплазия 153
----------- атрофия 153
----------- гиперплазия 154
----------- гипоплазия 153
----------- дисплазия 180
----------- инволюция акцидентальная 153
----------- тимомегалия 153
------ опухоли 217
----------- аденокарцинома 218
----------- тимома веретеноклеточная 218
--------------- гранулематозная 218
--------------- кортикально-клеточная 218
--------------- смешанно-клеточная 218
------ рак 218
— молочная болезнь(и) воспалительные 422
----------- дисгормональные 420
----------- Педжета 209
------ опухоль (и) 208, 424
----------- листовидные 209
----------- фиброаденома 209
------ рак 209
— околощитовидная, опухоли 216 рак 216
----------- криброзный 209
----------- неинфильтрирующий внутрипро-
токовый 209
--------------- дольковый 209
----------- сосочковый 209
---------- угревидный 209
— поджелудочная, болезни 395
----- опухоли доброкачественные 219
---------- злокачественные 219
— половые, болезни 438
— предстательная, аденома 420
— слюнные, болезни 344
— щитовидная, опухоли 434
— рак 216
— эндокринные, опухоли доброкачественные 207, 212
—-- злокачественные 212
Железо, обмен, нарушения 89 Желтуха гемолитическая см. Желтуха над-
печеночная
— механическая см. Желтуха подпеченоч- ная
— надпеченочная 79.
— паренхиматозная см. Желтуха печеночная
— печеночная 79
----- ферментопатическая 79
— подпеченочная 80, 395 Желудок, болезни 346
— рак 355
Жидкость отечная 132 Жиры нейтральные 53 обмен, нарушения 72
Зоб 432
— диффузно-узловой 432
— диффузный 432 токсический 433
— коллоидный 432
— паренхиматозный 432
— Риделя 434
— спорадический 433
— тиреотоксический 433
— узловой 432
— эндемический 432
Идиотия амавротическая 56 Иерсиниоз 488
Иммунитет трансплантационный 159 Иммуногенез 152
— изменения железы вилочковой 152
--------------- аплазия 153
--------------- атрофия 153
--------------- гиперплазия 154
--------------- гипоплазия 153
--------------- дисплазия 153
--------------- инволюция акцидентальная 153
--------------- тимомегалия 153
Иммунологическая толерантность 160 Иммунопатологические процессы 152 Инфаркт 95
— кишечника 100
— легкого 99
— миокарда 98, 286
— мозга 98, 292
---- геморрагический 577
---- ишемический 577
— плаценты 565
— почки 99
— селезенки 100
— субтотальный 96
— тотальный 100
Инфекция(и) аденовирусная 467
— вирусные острые респираторные 462
— детские 580
— кишечная стафилококковая 601
— менингококковая 597
— оппортунистические 468
— респираторно-синцитиальная 466 Истощение см. Атрофия общая Ишемическая болезнь сердца 284
Калий, дефицит 89
— обмен, нарушения 89 Кальций, обмен, нарушения 86
— транспорт митохондриальный 34 Кальциноз 86
Камни бронхиальные 90
— венные 90
— желчные пузыря 395
— кишечные 90
— комбинированные 90
— кристаллоидные 90
— механизм образования 89
— мочевые 90
— сложные 90
— структура 90
— форма 90
— химический состав 90
— цвет 90
Кандидоз 527
Карбокониозы 627 Кардиомиопатии(и) 293
— вторичные 294
— гипертрофическая 293
— дилатационная 294
— первичные 293
— рестриктивная 294 Кардиосклероз 267, 289 Кариес 635
— глубокий 637
— поверхностный 637
— ранний 638
— ретроградный 638
— средний 637
— стационарный 638
— циркулярный 638 Катар атрофический 146
— гипертрофический 146
— острый 146
— серозный 142
— хронический 146
Кахексия церебрально-гипофизарная 430 Келоид 170
Кератома старческая 111 Киматогенез 537
— периоды 537
----- бластогенез 537
----- фетогенез 538
----- эмбриогенез 537
Кисты гломерулярные 416
— тубулярные 416
— экскреторные 416 Кишечник, болезни 362 колит 362
— — энтерит 362 энтероколит 362
— опухоли 376
----- аденома ворсинчатая 376
---------- тубуловорсинчатая 376
----- рак 376
— пороки развития 362
---------- атрезии 362
---------- дивертикулы 362
---------- мегаколон 362
—-- мегасигма 362
---------- стенозы 362
Клетка, изменения 44
— коммуникабельность 27
— мембрана, изменения 25
— митоз 23
----- фазы 23
---------- анафаза 23
---------- метафаза 23
---------- профаза 23
----- — телефаза 23
— опухолевая, особенности 187 анаплазия 18
---------- дифференцировка специфическая 190 катаплазия 187
— строение 14
— функции 39
— ядро, патология 16
— структура 17
— функции 17 Клетки Вирхова 149
— Лейдига 215
— Микулича 150
— Педжета 209
— Пирогова—Лангханса 148
— Сезари 253
— Сертоли 215
— Тутона 220
— Ходжкина 259 Коклюш 592
Коксит туберкулезный 508 Колит 366
— гангренозный 368 при дизентерии 480
— геморрагический 368
— гнойный 368
— инфекционный 368
— катаральный 368
— некротический 368
— острый 368
— токсико-аллергический 368
— токсический 368
— фибринозный 368
— флегмонозный 368
— хронический 368
— язвенный 368
----- неспецифический 368
Кольцо Кайзера—Флейшера 89 Кома 531
Комплекс Гольджи см. Пластинчатый комплекс Кондиломы остроконечные 150 Корь 589
Кретинизм эндемический 432 Кривошея врожденная 556 Кровоизлияние(я) 115
— у новорожденных 577
----------- внутричерепные 578
----------- желудочно-кишечные 578
----------- легочные 578
----------- надпочечниковые 578
----------- почечные 578
Кровообращение коллатеральное 179
— мозговое, нарушения 106
----- перинатальное, нарушения 574, 578
Кровоподтеки 115 Кровотечение внутреннее 115
— наружное 115 Кровь, свертывание 119 стадии 119
— свойства реологические, изменения 138
— система противосвертывания 119 Ксантоматоз семейный гиперхолестерине-
мический 75 Ксерофтальмия 440
Легкое, абсцесс 326
— аденокарцинома 340
— алюминиевое 625
— болезни интерстициальные 334 неспецифические хронические 327
— гангрена 327
— гриппозное 465
— инфаркт геморрагический 126
— кистозное 329
— процессы деструктивные острые 326
— птицевода 628
— рак 337
---- анапластический недифференцированный 340
----- бронхиолярно-альвеолярный 340
----- железисто-плоскоклеточный 341
----- массивный 339
----- метастазы 341
----- периферический 339
----- плоскоклеточный 340
----- прикорневой 338
----- смешанный 339
---- центральный 338
— сотовое 329
— фермера 628
— шоковое 129
— эмфизема 330
Лейкодерма см. Гипомеланоз очаговый Лейкозы 242
— острые 245
— хронические 249
Лепрома см. Гранулема лепрозная Лимфа, застой 130
Лимфаденит туберкулезный казеозный 502 Лимфангит туберкулезный 501 Лимфангиэктазии 130 Лимфатические узлы, изменения 154 Лимфедема 130
— врожденная 131
— местная острая 131 хроническая 131
— общая 130
— приобретенная 131 Лимфогранулематоз 259 Лимфомы 257
Лимфообращение коллатеральное 130
— нарушения, признаки 130 Лимфорея 131 Лимфостаз 131 Липидозы 53
Липогранулемы, образование 92 Липодистрофии регионарные 75 Липоматозы 74 Липопигменты 36 Липопротеиды 53 Липофусцин 83 Липофусциноз 84
— вторичный 84
— наследственный 84
— нейрональный 84
— первичный 84 Липохромы 84 Лихорадка Ку 481
Макроангиопатия диабетическая 436 Маловодие 564 Малокровие 114
— ангиоспастическое 114
— длительное 114
— компрессионное 115
— обтурационное 114
— острое 114 Малярия 529
— трехдневная 530
— тропическая 530
— четырехдневная 530 Мастит 423 Мастопатия 421
— непролиферативная 421
— пролиферативная 421
— фиброзная 421
— фиброзно-кистозная 421
Матка, заболевания 209, 424
----- болезнь Педжета 209
----- инфекция родовая 429
----- опухоли 210, 424
---------- г фиброаденома 209
---------- рак 209, 424
Мегаколон 362 Мегасигма 362 Медионекроз 115 Медь, обмен, нарушения 89 Мезаортит 115 Мезентериолит 375 Меланин,-обмен, нарушения 82 Меланодермия см. Гипермеланоз Мембраны клеточные, обмен, нарушения 27 патология 25
— лизосомные, дестабилизация 35
— плазматические, проницаемость, нарушения 43
----- функции 42
Менингит гнойный 598
— менингококковый 598
— серозный 142
—. сифилитический 516 Менингококкемия 599 Менингоэнцефалит герпетический 582 Метаплазия 180
— желудочная 180
— кишечная 180
— соединительной ткани 180
— эпидермальная 180 Миастения 452
Миелоз фуникулярный 239 Микозы 525
Микроангиопатия диабетическая 436 Микрогирия 546 Микроцефалия 546
Миокард, изменения при инфаркте 98,
286
---------- миокардите 263
---------- шоке 129
Миокардит 263
— Абрамова—Фидлера 264
— злокачественный 264
— идиопатический 264
— изолированный 264
— ревматический 303
— септический 520 Многоводие 564
Мозг головной, оболочки, опухоли 226 Мозоль костная 171
— костно-хрящевая 171
— мышечная 171
— соединительнотканная 170 Молочница см. Кандидоз Мононуклеоз инфекционный детский 580 Муковисцидоз 59
— фетальный 558 Мукополисахаридозы 75
Назофарингит менингококковый 598
Нанизм гипофизарный 430
Нарушения кровообращения мозгового 237
---------- перинатальные 574
----- плацентарного 565
— лимфообращения коллатерального 130
— обмена калиевого 89
----- кальциевого 80
----- меди 89
----- меланина 82
----- холестерина 75
----- хромопротеида 76
Невромы ампутационные 174 Недостаточность легочная 326
— мозгового кровообращения 106
— плацентарная 567
— почечная острая 409
— — хроническая 418
— сердечная 262, 284
— системы лимфатической 130
---------- динамическая 130
---------- механическая 130
---------- резорбционная 130
Некроз аллергический 93
— ангиогенный 93
— влажный 94
— восковидный 94
— ишемический 93
— коагуляционный 94
— колликвационный 94
— мышц 94
— признаки микроскопические 91
— сосудистый 93
— сухой 94
— творожистый 94
— тканей 93
----- миомаляция 93
----- мумификация 93
----- энцефаломаляция 93
— токсический 93
— травматический 93
— трофоневротический 93
— фибриноидный 93, 117
— ценкеровский, см. Некроз восковидный Нефрит волчаночный 313
— интерстициальный 411
— септический 519
— тубулоинтерстициальный 411 острый 412
----- хронический 412
Нефроз липоидный 405 Нефролитиаз 415 Нефропатия диабетическая 437
— мембранозная 406 Нефросклероз 417
— артериолосклеротический 417
— атеросклеротический 417 Новорожденный, асфиксия 568
— болезнь гемолитическая 578 геморрагическая 577
— недоношенный 568
— переношенный 568
— пневмопатии 570
Обезвожи вание 134
Обызвествление внеклеточное 86
— внутриклеточное 86
— дистрофическое 88
— метаболическое 88
— метастатическое 87 Ожирение 72
— вакатное 75
— вторичное 73
— изменения морфологические 74
— первичное 73
— причины 74
— сердца 72
— степень 73 Описторхоз 534 Опухоль(и) 186
— атипизм клеточный 189
----- тканевый 189
---------- антигенный 192
---------- биохимический 192
---------- гистохимический 192
---------- ультраструктурный 192
— влияние на организм 195
— гетерологичные 189, 195
— гетеротопические 189
— гистиоидные 189
— гипофиза 218
— гомологичные 194
— детские 606
— доброкачественные 201
— желез(ы) вилочковой 217 рак 218
----- молочной 208, 424
---------- рак 209, 425
---------- фиброаденома 209
----- околощитовидной 216
---------- аденома 216
---------- рак 216
----- поджелудочной 219
---------- доброкачественные 219
---------- злокачественные 219, 396
----- предстательной, аденома 420
---------- рак 426
----- щитовидной 216, 434
—-- аденома 216
---------- — папиллярная 216
--------------- солидная 216
--------------- фолликулярная 216
---------- рак 216
----- эндокринных 207, 212
---------- доброкачественные 212
---------- злокачественные 212
— желудка, карциноид 219 рак 355
— желудочно-кишечного тракта 219
— кожи 211
----- базалиома 212
----- гидраденома 211
----- рак волосяных фолликулов 212
----- сирингоаденома 211
----- трихоэпителиома 211
— матки 210, 424 листовидная 209
----- пузырный занос злокачественный 210
----- хорионэпителиома 210
----- рак 424
— мезенхимальные 219
----- доброкачественные 219
----------- гемангиома 222
----------- гибернома 222
----------- гломус-ангиома 222
----------- дерматофиброма 220
----------- десмоид 220
----------- лейомиома 221
----------- лимфангиома 223
----------- липома 220
----------- мезотелиома 223
----------- остеобластома 223
----------- рабдомиома 221
----------- синовиома 223
----------- фиброма 219
----------- хондробластома 223
----------- хондрома 223
----- злокачественные 223
----------- ангиосаркома 224
----------- гибернома 225
----------- гистиоцитома 224
----------- дерматофиброма выбухающая 224
----------- лейомиосаркома 224
----------- лимфангиосаркома 224
— липосаркома 223
----------- мезотелиома 225
----------- остеосаркома 225
----------- рабдомиосаркома 225
----------- фибросаркома 224
----------- хондросаркома 226
— менингососудистые 231
— метастазы 195
— надпочечников 217
----- аденома 217
----- рак 217
----- феохромоцитома 217
— нейрональные 229 ганглионеврома 229
— — ганглионейробластома 229 нейробластома 230
— нейроэктодермальные 227
----- астробластома 227
----- астроцитома 227
— низкодифференцированные 230
— оболочек мозга 226
— олигодендроглиальные 229
— печени 394
— покровов эпителиальных 207
— половых органов 424
— почек 419
— почечных лоханок 419
— рецидив 195
— родовая 573
------ кефалогематома 573
------ кровоизлияние лептоменингеаль-
ное 573
— ---- субдуральное 573
----------- эпидуральное 573
— рост аппозиционный 193
------ деструирующий 193
------ инфильтрирующий 193
------ местнодеструирующий 196
------ мультицентрический 194
------ уницентрический 194
------ экзофитный 194
------ экспансивный 193
------ эндофитный 194
— системы крови 232, 242
------ нервной 226
----------- вегетативной 231
--------------- параганглиома 231
----------- периферической 232
--------------- неврилеммома 232
--------------- нейрофиброма 232
--------------- саркома нейрогенная 232
--------------- шваннома 232
— ткани меланинобразующей 226 меланома 226
----------- невусы 226
— формирование 196
— эмбриональные 230
— эпендимальные 229
------ папиллома хориоидная 229
------ эпендимобластома 229
------ эпендимома 229
------ хориоидкарцинома 229
— эпифиза 219
— этиология 199
------ теория вирусно-генетическая 199
----------- дизонтогенетическая 200
----------- полиэтиологическая 200
----------- физико-химическая 200
— яичек 215
------ гонадная 215
------ дисгерминома 215
------ семинома 215
— яичников 213
------ псевдомиксома брюшины 213
------ текома 214
------ фолликулома 214
------ цистаденокарцинома 213
------ цистаденома 213
------ цисткарцинома 214
Ороговение патологическое см. Дистрофия роговая Орхит 423 Оспа ветряная 583
— натуральная 475 Остеоартроз 450
Остеодисплазия фиброзная см. Дисплазия фиброзная
Остеодистрофия паратиреоидная 434, 442
— фиброзная 434 Остеомиелит 443
— туберкулезный 507 Остеопетроз 446
Остеосклероз врожденный см. Остеопетроз Остеохондрит сифилитический 516 Остеохондропатия 361 Отек (и) 132
— дистрофические 134
— застойные 133
— кахектические 134
— кожи 132
— легких 132
— лимфогенные 133
— мозга головного 132
— невротические 134
— онкотические 133
— почечные 132
— сердечные 133
— слизистых оболочек 132
— токсические 134
— травматические 134
Панбронхиолит 319
Панбронхит 319 Панколит 366 Панкреатит 395
— геморрагический 395
— гнойный 396
— острый 396
'— хронический 396 Папиллома 201 Папиллонекроз 414 Парагрипп 466 Паралич периодический 89 Паранефрит 414
— панцирный 416 Пародонтит 645 Пародонтоз 648
Паротит эпидемический 344 Патология клиническая 7
— перинатальная 567
— последа 561
— пренатальная 537 Пеллагра 441 Периаппендицит 375 Периартериит узелковый 298 Перибронхит 319 Перикардит ревматический 304 Период перинатальный, патология 568 смертность 568
Перитонит 376
— внутриутробный мекониальный 559
— желчный 376
— каловый 376
— ограниченный 376
— острый экссудативный 376
— разлитой 376
— хронический слипчивый 377 Петехии 115 Петрификаты 179
Печень, дистрофия токсическая 378
— заболевания 377
— некрозы 384
— пороки врожденные 545, 562
— рак 394
— цирроз 385, 389
— шоковая 129 Пигменты 76
— адренохром 81
— билирубин 76
— гематин 76
— гематоидин 76
— гемоглобиногенные 76
— гемомеланин 80
— гемосидерин 76
— липофусцин 83
— меланин 81
— порфирин 76
— ферритин 76
— формалиновый 80 Пиелонефрит 413
— гематогенный нисходящий 413
— лимфогенный 413
— острый 413
— урогенный восходящий 413
— хронический 413 Пионефроз 414 Пиоуретеронефроз 415 Пищевод, болезни 344
— дивертикул 344
— рак 345
— эзофагит 345 Плазморрагия 117 Пластинчатый комплекс 31 Плацента, воспаление 565
— изменения возрастные 562
— инфаркт 565
— пороки локализации 563 отслойки 563
— — развития 562
— расстройства кровообращения 565 Плеврит 342 Плевропневмония 321
Плод, асфиксия 568
— мертворожденный 568
— недоношенный 568
— переношенный 568 Пневмокониоз(ы) 337, 618
— пылевой 628
— слюдяной 624
Пневмония(и) аденовирусная 468
— аспирационная 323 — новорожденных 571
— гипостатическая 323
— иммунодефицитные 323
— казеозная 510
— коревая 590
— крупозная 320 мигрирующая 321
----- осложнения внелегочные 322
---------- легочные 322
----- стадия опеченения красного 321
-------------- серого 321
— — — прилива 321
----- — разрешения 321
----- фридлендеровская 322
----- центральная 321
— межальвеолярная 326
— межлобулярная 325
— межуточная 325
— острые 319
----- вторичные 320
----- первичные 320
— перибронхиальная 325
— плеврогенная 326
— послеоперационная 323
— пылевая 323
— радиационная 323
— уремическая 323
— хроническая 334 Пневмопатии новорожденных 570 Пневмофиброз 336
Подагра вторичная 85
— известковая 88
— первичная 85 Поликистоз почек 416 Полиплоидия 16 Полипы 150
— аденоматозные 203
----- кишечника 376
Полисахариды, выявление 57 Полнокровие артериальное 107
— венозное 108
— — местное 113
----- общее острое 108
——— хроническое 109
Пороки желчных путей врожденные 552
— клапана(ов) аортальных 266
----- легочной артерии 266
----- трехстворчатого 266
— легких врожденные 554
— лица врожденные 557
— мочевыводящих путей врожденные 553
— органов дыхания врожденные 554
----- пищеварения врожденные 551
----- половых врожденные 554
----- печени врожденные 552
— почек врожденные 553
— развития амниона 564
----- плаценты 562
----- пуповины 564
— сердца 265
— — врожденный 262, 548
— ----- атрезия аорты 550
---------- — артерии легочной 550
----------- дефект перегородки межжелудочковой 549 межпредсердной 549
—-- пентада Фалло 550
-------- стеноз аорты 550
--------------- артерии легочной 550
----------- сужение перешейка аорты 550
----------- тетрада Фалло 550
----------- транспозиция аорты 550
--------------- артерии легочной 550 ^
----------- триада Фалло 550
----- декомпенсированный 267
----- компенсированный 267
----- приобретенные 265
— системы костно-суставной врожденные 555
----- мышечной врожденные 556
----- центральной нервной врожденные 546 Порфирия врожденная 81
— приобретенная 81
— форма печеночная 81
----- эритропоэтическая 81
Порэнцефалия 546 Почка (и), агенезия 553
— амилоидоз 407
— гемолитическая 409
— гипоплазия 553
— гломерулонефрит 397
— дисплазия 553
— крупнокистозные 553
— мелкокистозные 553
— недостаточность острая 409 хроническая 418
— нефрит 411
— нефроз липоидный 405
— нефропатии 405
— нефросклероз 417
— опухоли 419
— пиелонефритическая сморщенная 414
— подагрические 85
— поликистоз 416
— почечнокаменная болезнь 415
— рак 419
— сморщивание амилоидное 417 вторичное 417
----- первичное 417
---- пиелонефритическое 417
— сращение 553
— сулемовая 410
— сульфаниламидная 409
— хлоргидропеническая 409
— шоковая 129 Предрак 196 Проктит 366
Проктоколит язвенный 369 Пролежни 95
Пропитывание геморрагическое 115
— плазматическое 117 Простатит 423
Псевдополипы кишки толстой 369 Пузырный занос 429
Разрастания гипертрофические 178 Рак железы молочной 425
----- поджелудочной 396
----- предстательной 426
— желудка 355
— желчного пузыря 395
— кишки прямой 376 толстой 376
— матки 424
— печени 394
— почечной лоханки 419
— почки 419
— профессиональный 200
— тела матки 424
— формы 204
— шейки матки 424
— яичек 426
— яичника 425 Раны, заживление 174
----- натяжением вторичным 175
----------- первичным 175
Рахит 438
— взрослых 439
— поздний 439
— ранний 439
Реакция (и) гиперчувствительности 155 —— типа замедленного 159 немедленного 158
— отторжения 159
— Перлса 76
— реагиновые 158 Ревматизм 301 Регенерация 164 Риккетсиозы 477 Риноларинготрахеобронхит 467 Роды преждевременные 428
Сальмонеллезы 485
Свинка см. Паротит эпидемический Селезенка септическая 520 Сепсис 517
— пупочный 601 Септикопиемия 521 Септицемия 520
Сердце, болезнь ишемическая 284
— декомпенсация 183
— легочное 332
— ожирение 72
— пороки врожденные 262, 548
— разрыв 115 Сиалоаденит 344, 657 Сиалодохит 657
Сиалолитиаз см. Болезнь слюннокаменная
Сигмоидит 366
Сидероз 624
Силикатозы 622
Силикоз 618
Силикосидероз 624 Синдром (ы) Альпорта 397
— Бильшовского — Янского 84
— геморрагический 116
— гепаторенальный 129
— Дабина — Джонсона 84
— диссеминированного внутрисосудисто- го свертывания 123
— Жильбера 84
— иммунодефицитные комбинированные 162
---- вторичные 164 /
---- первичные 162
— Картагенера 41
— карциноидный 219
— Кафа 84
— Киммельстила — Уилсона 437
— Кригера — Найяра 84
— неподвижных ресничек 41
— нефротический 405
— Патау 544
— пневморенальный Гудпасчера 399
— приобретенного иммунодефицита 164, 468
— тромбоэмболический 127
— Хаммена — Рича 334
— Целлвегера 38
— Шпильмейера — Шегрена 84
— Эллисона — Золлингера 434 Сифилис 513
Скарлатина 595 Склеродермия системная 316 Склероз 184
— боковой амиотрофический 455
— гломерулярный фокальный сегментарный 406
— рассеянный 456 Сладж-феномен 118 Слоновость 131 Смерть 102
— биологическая 103
— внезапная 102
— естественная 102
— клиническая 103
— насильственная 102
— признаки 103
Сосуды лимфатические, расширение варикозное 130 СПИД см. Синдром приобретенного иммунодефицита Спленомегалия малярийная 530 Спондилит туберкулезный 507 Стаз 118 Стоматит 661 Струма см. Зоб Сустав ложный 171 Сухотка спинная 516 Сфингомиелинлипидоз 56 Сыпь брюшнотифозная 484
— сыпнотифозная 480
— чумная 493
Талькоз 623
Тезаурисмозы см. Болезни накопления Тиреоидит Риделя 434
— Хасимото 434 Тиф брюшной 481
— возвратный 498
— сыпной спорадический 481
---- эпидемический 478
Тифлит 366
Тифоид холерный 491 Токсикоз беременных 427 Токсоплазмоз врожденный 604
— приобретенный 604 Травма акушерская 572
— родовая 572
---- внутричерепная 574
---- мозга спинного 574
Трансверзит 366 Тромб 119
— белый 121
— гиалиновый 121
— дилатационный 121
— закупоривающий 121
— красный 121
— обтурирующий 121
— пристеночный 121
— прогрессирующий 121
— слоистый 121
— шаровидный 121 Тромбангиит облитерирующий 300 Тромбоз 119
— прогрессирующий 124
— септический 124 Тромбоцитопатии 262 Тромбоцитопении 261 Тромбоэмболия 126
— большого круга кровообращения 127
— легочной артерии 126 Труп, высыхание 104
— гниение 105
— мумификация 104
— окоченение 103
— охлаждение 103
— перераспределение крови 103
— пятна трупные 103
— разложение 104
— эмфизема трупная 105 Туберкулез 499
— вторичный 508
— гематогенный 505
— инфильтративный 509
— кавернозный острый 510
— костей 507
— легких 499
— очаговый острый 508
— первичный 500
— почек 508
— суставов 507
— фиброзно-кавернозный 511
— фиброзно-очаговый 509
— хронический 505
— цирротический 511 Туберкулезный лимфангит 501 Тубулопатии 397, 409 Тубулорексис 410 Туляремия 494
— форма бубонная 495
----- легочная 495
----- тифоидная 495
Уремия 419
Фагоцитоз 138
— завершенный 139
— незавершенный 139 Фалло пентада 550
— тетрада 550
— триада 550 Фарингит острый 467 Феномен Артюса 158 Ферментопатии кишечные 365
— наследственные 58 Фетопатия (и) 539, 557
— диабетическая 539, 560
— инфекционные 557
— неинфекционные 558
— ранняя 556
— тиреотоксическая 539 Фиброаденома 203 Фибробласты 59 Фиброз 184
Фиброэластоз эндокарда врожденный 559 Флегмона 145 Флюороз 639
Хейлит 660
Хилоторакс 131 Холалемия 80 Холера 489
Холестерин, обмен, нарушения 75 Холецистит 395
Хромопротеиды, обмен, нарушения 76 Хромосомы, структура, изменение 23
— число, нарушение, анеуплоидия 23 моносомия 23
----------- полиплоидия 23
----------- трисомия 23
Хрониосепсис 525
Цереброзидлипидоз 56
Цероид 84 Циклопия 547 Цинга 439 Цирроз печени 388
----- алкогольный 389
----- билиарный 389
----------- вторичный 392
---------- первичный 392
----- вирусный 389
----- застойный 111
----- мелкоузловой 392
----- портальный 392
----- постнекротический 391
----- смешанный 393
----- холангиолитический 392
----- холестатический 392
Цистаденокарцинома 213 Цистаденома 203, 213 Цистицеркоз 534 Цисткарцинома 214 Цитолиз 159 Цитомегалия 344, 585
Чума 492
— бубонная 493
— кожно-бубонная 493
— первично-легочная 494
— первично-септическая 494
Шейка матки, аденоматоз 421
----- полипы 421
----- рак 424
Шистосомоз 535 Шок 128
— бактериальный 598 Шоковая печень 129
— почка 129 Шоковое легкое 129
Эклампсия 427
Эксикоз 134 Экхимозы 115 Эмболия воздушная 127
— газовая 127
— жировая 127
— инородными телами 128
— клеточная 128
— микробная 128
— тканевая 128 Эмбриопатия(и) 545
— диабетическая 539
Эмбриофетопатия алкогольная 539 Эмпиема 145 Эмфизема легких 330
----- буллезная 332
----- врожденная 555
----- межуточная 332
----- панацинарная 331
----- старческая 332
----- хроническая 330
Эндобронхит 319
Эндокард, фиброэластоз врожденный 559 Эндокардит 263
— бактериальный 522
— полипозно-язвенный 523
— ревматический 303
— септический 522 Эндомезобронхит 319 Эндометрит 422
Эндоплазматическая сеть, изменения 30 Эндоцервикоз 421
Эндоцитобиоз см. Фагоцитоз незавершенный
Энтерит острый 363
— холерный 490
— хронический 364 Энтеропатии 365 Энцефалит(ы) 458
— вирусные 458
— гриппозный 465
— клещевой 458
— коревой 590
— сифилитический 516 Эпулис 648 Эухроматин 17 Эхинококкоз 532
Ядро клеточное, патология 16 Язва желудка 350
----- острая 353
----- хроническая 352
— кишки двенадцатиперстной 350
— сибирская 497 Ятрогении 6
СОД ЕРЖАНИ Е
Предисловие к первому изданию......................................................................................................... 3
Предисловие ко второму изданию....................................................................................................... 3
Предисловие к третьему изданию........................................................................................................ 4
Введение............................................................................................................................................... 5
Содержание и задачи патологической анатомии.......................................................................................... 5
Объекты, методы и уровни исследования патологической анатомии................................................ 6
Краткие исторические данные ............................................................................................................ 8
ОБЩАЯ ПАТОЛОГИЧЕСКАЯ АНАТОМИЯ
Повреждение........................................................................................................................................ 14
Патология клетки.— В. В. Серов......................................................................................................... 14
Патология клеточного ядра..................................................................................................... 16
Патология цитоплазмы............................................................................................................. 25
Патология клеточных стыков................................................................................................... 45
Дистрофия............................................................................................................................................ 47
Общие сведения........................................................................................................................................... 47
Паренхиматозные дистрофии............................................................................................................. . 49
Паренхиматозные белковые дистрофии (диспротеинозы) . ................................. 49
Гиалиново-капельная дистрофия........................................................................................ 50
Гидропическая дистрофия.................................................................................................. 51
Роговая дистрофия.............................................................................................................. 53
Паренхиматозные жировые дистрофии (липидозы)................................................................ 53
Паренхиматозные углеводные дистрофии............................................................................... 56
Углеводные дистрофии, связанные с нарушением обмена гликогена.............................. 57
Углеводные дистрофии, Связанные с нарушением обмена гликопротеидов ... 58
Стромально-сосудистые дистрофии.................................................................................................... 59
Стромально-сосудистые белковые дистрофии (диспротеинозы)............................................ 59
Мукоидное набухание........................................................................................................ 60
Фибриноидное набухание (фибриноид) ........................................................................... 61
Гиалиноз.............................................................................................................................. 62
Амилоидоз.......................................................................................................................... 65
Стромально-сосудистые жировые дистрофии (липидозы)..................................................... 72
Нарушения обмена нейтральных жиров.................................................................................... 72
Нарушения обмена холестерина и его эфиров.................................................................. 75
Стромально-сосудистые углеводные дистрофии.................................................................... 75
Смешанные дистрофии........................................................................................................................ 76
Нарушения обмена хромопротеидов (эндогенные пигментации).................................. 76
Нарушения обмена гемоглобиногенных пигментов......................................................... 76
Нарушения обмена протеиногенных (тирозиногенных) пигментов................................. 81
Нарушения обмена липидогенных пигментов (липопигментов)...................................... 83
Нарушения обмена нуклеопротеидов ..................................................................................... 85
Нарушения минерального обмена (минеральные дистрофии)............................................... 86
Нарушения обмена кальция................................................................................................ 86
Нарушения обмена меди.................................................................................................... 89
Нарушения обмена калия................................................................................................... 89
Нарушения обмена железа................................................................................................. 89
Образование камней............................................................................................................ 89
Некроз................................................................................................................................................... 91
Смерть, признаки смерти, посмертные изменения.............................................................................. 102
Нарушения кровообращения и лимфообращения.............................................................................. 105
Нарушения кровообращения............................................................................................................... 106
Полнокровие............................................................................................................................. 107
Артериальное полнокровие ............................................................................................... 107
Венозное полнокровие........................................................................................................ 108
Общее венозное полнокровие....................................................................................... 108
Местное венозное полнокровие ................................................................................... 113
Малокровие.............................................................................................................................. 114
Кровотечение............................................................................................................................ 115
Плазморрагия .......................................................................................................................... 117
Стаз........................................................................................................................................... 118
Тромбоз.................................................................................................................................... 119
Эмболия.................................................................................................................................... 126
Шок, — В. В. Серов.................................................................................................................. 128
Нарушения лимфообращения.............................................................................................................. 130
Нарушения содержания тканевой жидкости....................................................................................... 132
Воспаление........................................................................................................................................... 134
Общие сведения................................................................................................................................... 134
Этиология воспаления ........................................................................................................................ 135
Морфология и патогенез воспаления.................................................................................................. 135
Терминология и классификация воспаления....................................................................................... 141
Морфологические формы воспаления................................................................................................. 142
Экссудативное воспаление ...................................................................................................... 142
Пролиферативное (продуктивное) воспаление....................................................................... 147
Иммунопатологические процессы....................................................................................................... 152
Морфология нарушений иммуногенеза.............................................................................................. 152
Изменения вилочковой железы (тимуса), возникающие при нарушениях иммуногенеза 152 Изменения периферической лимфоидной ткани, возникающие при нарушениях иммуногенеза .................................................................. 154
Реакции гиперчувствительности.............................................................................................. 155
Аутоиммунизация и аутоиммунные болезни........................................................................... 160
Иммунодефицитные синдромы................................................................................................ 162
Первичные иммунодефицитные синдромы........................................................................ 162
Вторичные иммунодефицитные синдромы........................................................................ 164
Регенерация.......................................................................................................................................... 164
Общие сведения................................................................................................................................... 164
Регенерация отдельных тканей и органов........................................................................................... 168
Заживление ран.................................................................................................................................... 174
Процессы приспособления (адаптации) и компенсации..................................................................... 175
Приспособление (адаптация)............................................................................................................. . 176
Компенсация......................................................................................................................................... 181
Склероз,— В. В. Серов......................................................................................................................... 184
Опухоли............................................................................................................................................... '86
Общие сведения................................................................................................................................... 186
Строение опухоли, особенности опухолевой клетки ........................................................................ 187
Рост опухоли........................................................................................................................................ 193
Доброкачественные и злокачественные оПухоли............................................................................... 194
Морфогенез опухолей......................................................................................................................... 196
Гистогенез опухолей............................................................................................................................ 197
Прогрессия опухолей.......................................................................................................................... 198
Иммунная реакция организма на опухоль........................................................................................... 198
Этиология опухолей (каузальный генез)............................................................................................. 199
Классификация и морфология опухолей............................................................................................. 201
Эпителиальные опухоли без специфической локализации ..................................................... 201
Доброкачественные опухоли............................................................................................. 201
Злокачественные опухоли........................................................................................................ 204
Опухоли экзо- и эндокринных желез, а также эпителиальных покровов ...... 207
Опухоли экзокринных желез и эпителиальных покровов................................................. 207
Печень................................................................................................................................. 208
Почки............................................................................................................................. 208
Молочная железа............................................................................................ 208
Матка............................................................................................................................. 210
Кожа.............................................................................................................................. 211
Опухоли эндокринных желез............................................................................................. 212
Яичники......................................................................................................................... 213
Яички............................................................................................................................. 215
Щитовидная железа....................................................................................................... 216
Околощитовидные железы............................................................................................ 216
Надпочечники............................................................................................................... 217
Вилочковая железа (тимус)........................................................................................... 217
Гипофиз......................................................................................................................... 218
Эпифиз............................................................................................................ 219
Поджелудочная железа................................................................................................. 219
Желудочно-кишечный тракт........................................................................................ 219
Мезенхимальные опухоли........................................................................................................ 219
Доброкачественные опухоли........................................................................................ 219
' Злокачественные опухоли................................................................................................ 223
Опухоли меланинобразующей ткани....................................................................................... 226
Опухоли нервной системы и оболочек мозга.......................................................................... 226
Нейроэктодермальные опухоли......................................................................................... 227
Астроцитарные опухоли............................................................................................... 227
Олигодендроглиальные опухоли.................................................... ............................ 229
Эпендимальные опухоли и опухоли хориоидного эпителия...................................... 229
Нейрональные опухоли . ....................................................................................... 229
Низкодифференцированные и эмбриональные опухоли.............................................. 230
Менингососудистые опухоли.......................................................... •................................ 231
Опухоли вегетативной нервной системы........................................................................... 231
Опухоли периферической нервной системы...................................................................... 232
Опухоли системы крови........................................................................................................... 232
Тератомы.................................................................................................................................. 232
ЧАСТНАЯ ПАТОЛОГИЧЕСКАЯ АНАТОМИЯ
Болезни системы крови........................................................................................................................ 235
Анемии................................................................................................................................................. 235
Анемии вследствие кровопотери (постгеморрагические) ...................................................... 236
Анемии вследствие нарушения кровообразования.................................................................. 237
Анемии вследствие повышенного кроворазрушения (гемолитические анемии) . . . 241
Опухоли системы крови, или гемобластозы . 24^
Лейкозы — системные опухолевые заболевания кроветворной ткани.................................... 243
Острые лейкозы................................................................................................................... 245
Хронические лейкозы......................................................................................................... 249
Хронические лейкозы миелоцитарного происхождения 249
Хронические лейкозы лимфоцитарного................................................ происхождения 251
Хронические лейкозы моноцитарного происхождения.......................................... 257
Лимфомы — регионарные опухолевые заболевания кроветворной и лимфатической
ткани......................................................................................................................................... 257
Тромбоцитопении и тромбоцитопатии.— В. В. Серов....................................................................... 261
Болезни сердечно-сосудистой системы.............................................................................................. 262
Эндокардит.......................................................................................................................................... 263
Бактериальный (септический) эндокардит............................................................................... 263
Фибропластический париетальный эндокардит с эозинофилией........................................... 263
Миокардит........................................................................................................................................... 263
Идиопатический миокардит..................................................................................................... 264
Пороки сердца..................................................................................................................................... 265
Приобретенные пороки сердца................................................................................................ 265
Врожденные пороки сердца..................................................................................................... 267
Кардиосклероз..................................................................................................................................... 267
Атеросклероз....................................................................................................................................... 268
Клинико-морфологические формы.......................................................................................... 276
Гипертоническая болезнь .................................................................................................................... 277
Клинико-морфологические формы.......................................................................................... 283
Ишемическая болезнь сердца.............................................................................................................. 284
Ишемическая дистрофия миокарда.......................................................................................... 286
Инфаркт миокарда.................................................................................................................... 286
Кардиосклероз.......................................................................................................................... 289
Цереброваскулярные заболевания.— В. В. Серов............................................................................... 290
Кардиомиопатии ................................................................................................................................. 293
Первичные (идиопатические) кардиомиопатии....................................................................... 293
Вторичные кардиомиопатии ................................................................................................... 294
Васкулиты.— В. В. Серов..................................................................................................................... 294
Системные васкулиты............................................................................................................... 295
Неспецифический аортоартериит....................................................................................... 296
Узелковый периартериит.................................................................................................... 298
Гранулематоз Вегенера................................................................................................ 299
Облитерирующий тромбангиит......................................................................................... 300
Системные заболевания соединительной ткани (ревматические болезни).................................... - . 300
Ревматизм.................................................................................................................................. 301
Ревматоидный артрит .............................................................................................................. 306
Болезнь Бехтерева .................................................................................................................... 310
Системная красная волчанка ................................................................................................... 311
Системная склеродермия................................................................................................... 316
Узелковый периартериит.......................................................................................................... 316
Дерматомиозит......................................................................................................................... 316
Болезни органов дыхания.................................................................................................................... 318
Острый бронхит.— В. В. Серое........................................................................................................... 318
Острые воспалительные заболевания легких, или острые пневмонии............................................... 319
Крупозная пневмония .............................................................................................................. 320
Бронхопневмония..................................................................................................................... 323
Межуточная пневмония........................................................................................................... 325
Острые деструктивные процессы в легких.......................................................................................... 326
Хронические неспецифические заболевания легких........................................................................... 327
Хронический бронхит ............................................................................................................. 327
Вронхоэктазы............................................................................................................................ 329
Эмфизема легких...................................................................................................................... 330
Бронхиальная астма ................................................................................................................. 332
Хронический абсцесс .......................................... .............................................................. 334
Хроническая пневмония .......................................................................................................... 334
Интерстициальные болезни легких.......................................................................................... 334
Пневмофиброз.......................................................................................................................... 336
Пневмокониозы.................................................................................................................................... 337
Рак легкого........................................................................................................................................... 337
Плеврит................................................................................................................................................ 342
Болезни желудочно-кишечного тракта............................................................................................... 342
Болезни зева и глотки .......................................................................................................................... 343
Болезни слюнных желез....................................................................................................................... 344
Болезни пищевода......................................................................................... •..................................... 344
Болезни желудка.................................................................................................................................. 346
Гастрит...................................................................................................................................... 346
Острый гастрит................................................................................................................... 346
Хронический гастрит ......................................................................................................... 347
Язвенная болезнь ..................................................................................................................... 350
Рак желудка.............................................................................................................................. 355
Болезни кишечника.............................................................................................................................. 362
Энтерит..................................................................................................................................... 363
Острый энтерит................................................................................................................... 363
Хронический энтерит ........................................................................................................ 364
Энтеропатии............................................................................................................................. 365
Болезнь Уиппла................................................................................................................... 366
Колит........................................................................................................................................ 366
Острый колит...................................................................................................................... 368
Хронический колит ............................................................................................................ 368
Неспецифический язвенный колит........................................................................................... 369
Болезнь Крона........................................................................................................................... 371
Аппендицит.............................................................................................................................. 373
Опухоли кишечника................................................................................................................. 376
Перитонит..................................................................................................................... 376
Болезни печени, желчного пузыря и поджелудочной железы........................................................... '377
Болезни печени......................................................................................................................... 377
Гепатоз...................................................................................................................................... 378
Токсическая дистрофия печени.......................................................................................... 378
Жировой гепатоз................................................................................................................. 379
Гепатит...................................................................................................................................... 380
Вирусный гепатит............................................................................................................... 382
Вирусный гепатит В...................................................................................................... 382
Алкогольный гепатит.......................................................................................................... 387
Цирроз печени.......................................................................................................................... 388
Рак печени................................................................................................................................. 394
Болезни желчного пузыря.................................................................................................................... 395
Болезни поджелудочной железы......................................................................................................... 395
Болезни почек ...................................................................................................................................... 397
Гломерулопатии............................. :.................................................................................................... 397
Гломерулонефрит................................................................................................................................ 397
Нефротический синдром.......................................................................................................... 405
Амилоидоз почек...................................................................................................................... 407
Тубулопатии ....................................................................................................................................... 409
Острая почечная недостаточность........................................................................................... 409
Хронические тубулопатии ...................................................................................................... 411
Интерстициальный нефрит.— В. В. Серов..................................... '.................................................... 411
Тубуло-интерстициальный нефрит.......................................................................................... 411
Пиелонефрит............................................................................................................................ 413
Почечнокаменная болезнь (нефролитиаз)..................................................................................... . . 415
Поликистоз почек................................................................................................................................. 416
Нефросклероз ...................................................................................................................................... 417
Хроническая почечная недостаточность................................................................................. 418
Опухоли почек..................................................................................................................................... 419
Болезни половых органов и молочной железы................................................................................... 420
Дисгормональные болезни половых органов и молочной железы.................................................... 420
Воспалительные болезни половых органов и молочной железы....................................................... 422
Опухоли половых органов и молочной железы . ........................................................................ 424
Болезни беременности и послеродового периода ..................................... . 427
Болезни желез внутренней секреции................................................................................................... 429
Г ипофиз............................................................................................................................................... 430
Надпочечники...................................................................................................................................... 431
Щитовидная железа.............................................................................................................................. 432
Околощитовидные железы................................................................................................................... 434
Поджелудочная железа........................................................................................................................ 434
Сахарный диабет.................................................................................................................. ■ 435
Половые железы................................................................................................................................... 438
Авитаминозы ....................................................................................................................................... 438
Рахит.................................................................................................................................................... 438
Цинга.................................................................................................................................................... 439
Ксерофтальмия..................................................................................................................................... 440
Пеллагра............................................................................................................................................... 441
Дефицит витамина Bi2 и фолиевой кислоты........................................................................................ 441
Болезни костно-мышечной системы.— В. В. Серов, С. П. Лебедев.................................................... 441
Болезни костной системы..................................................................................................................... 442
Паратиреоидная остеодистрофия............................................................................................ 442
Остеомиелит............................................................................................................................. 443
Первичный гематогенный остеомиелит............................................................................. 443
Фиброзная дисплазия............................................................................................................... 444
Остеопетроз.............................................................................................................................. 446
Болезнь Педжета....................................................................................................................... 447
Болезни суставов.................................................................................................................................. 449
Остеоартроз.............................................................................................................................. 450.
Ревматоидный артрит .............................................................................................................. 451
Болезни скелетных мышц..................................................................................................................... 451
Прогрессивная мышечная дистрофия...................................................................................... 451
Миастения................................................................................................................................. 452
Болезни центральной нервной системы.— В. В. Серов, С. П. Лебедев . . ....................... 453
Болезнь Альцгеймера........................................................................................................................... 454
Боковой амиотрофический склероз..................................................................................................... 455
Рассеянный склероз.............................................................................................................................. 456
Энцефалиты.......................................................................................................................................... 458
Клещевой энцефалит................................................................................................................ 458
Инфекционные болезни........................................................................................................................ 459
Вирусные болезни................................................................................................................................ 461
Острые респираторные вирусные инфекции ................................................................................... ... 462
Грипп................................................................................................................................... 462
Парагрипп........................................................................................................................... 466
Респираторно-синцитиальная инфекция............................................................................. 466
Аденовирусная инфекция................................................................................................... 467
СПИД,— В. В. Серов................................................................................................................ 468
Натуральная оспа..................................................................................................................... 475
Бешенство................................................................................................................................. 476
Риккетсиозы.......................................................................................................................................... 477
Эпидемический сыпной тиф..................................................................................................... 478
Спорадический сыпной тиф..................................................................................................... 481
Ку-лихорадка............................................................................................................................ 481
Болезни, вызываемые бактериями........................................................................................................ 481
Брюшной тиф............................................................................................................................ 481
Сальмонеллезы......................................................................................................................... 485
Дизентерия................................................................................................................................ 485
Иерсиниоз................................................................................................................................. 488
Холера...................................................................................................................................... 489
Чума........................................................... ■............................................................................ 492
Туляремия................................................................................................................................. 494
Бруцеллез.................................................................................................................................. 495
Сибирская язва.......................................................................................................................... 497
Возвратный тиф........................................................................................................................ 498
Туберкулез................................................................................................................................ 499
Первичный туберкулез....................................................................................................... 500
Гематогенный туберкулез................................................................................................... 505
Вторичный туберкулез....................................................................................................... 508
Патоморфоз туберкулеза.................................................................................................... 512
Сифилис.................................................................................................................................... 513
Висцеральный сифилис....................................................................................................... 514
Врожденный сифилис......................................................................................................... 516
Сепсис....................................................................................................................................... 517
Септицемия......................................................................................................................... 520
Септикопиемия............................................................................................................................... . 521
Септический (бактериальный) эндокардит ....................................................................... 522
Хрониосепсис..................................................................................................................... 525
Грибковые заболевания (микозы) ........................................................................................................ 525
Дерматомикозы......................................................................................................................... 525
Висцеральные микозы............................................................................................................... 526
Заболевания, вызываемые лучистыми грибами.................................................................. 526
Заболевания, вызываемые дрожжеподобными и дрожжевыми грибами........................... 527
Заболевания, вызываемые плесневыми грибами................................................................ 528
Заболевания, вызываемые другими грибами...................................................................... 529
Болезни, вызываемые простейшими и гельминтами............................................................................ 529
Малярия.................................................................................................................................... 529
Амебиаз..................................................................................................................................... 531
Балантидиаз.............................................................................................................................. 532
Эхинококкоз.............................................................................................................................. 532
Цистицеркоз.............................................................................................................................. 534
Описторхоз............................................................................................................................... 534
Шистосомоз . 535
БОЛЕЗНИ ДЕТСКОГО ВОЗРАСТА
Т. Е. И ваковская
Пренатальная патология ..................................................................................................................... 537
Понятие о периодизации и закономерностях прогенеза и киматогенеза............................................ 537
Болезни прогенеза и киматогенеза....................................................................................................... 542
Гаметопатии.............................................................................................................................. 542
Бластопатии.............................................................................................................................. 544
Эмбриопатии............................................................................................................................ 545
Врожденные пороки центральной нервной системы......................................................... 546
Врожденные пороки сердца............................................................................................... 548
Врожденные пороки органов пищеварения...................................................................... . 551
Врожденные пороки почек, мочевыводящих путей и половых органов.......................... 553
Врожденные пороки органов дыхания............................................................................... 554
Врожденные пороки костно-суставной и мышечной систем............................................ 555
Фетопатии....................................................................................................................... 557
Инфекционные фетопатии.................................................................................................. 557
Неинфекционные фетопатии............................................................................................... 558
Патология последа............................................................................................................................... 561
Возрастные изменения.......................................................................................................................... 562
Пороки развития................................................................................................................................... 562
Расстройства кровообращения............................................................................................................ 565
Воспаление........................................................................................................................................... 565
Плацентарная недостаточность........................................................................................................... 567
Перинатальная патология.................................................... ■............................................................ 567
Недоношенность и переношенность................................................................................................... 568
Асфиксия (аноксия) ............................................................................................................................. 568
Пневмопатии........................................................................................................................................ 570
Пневмонии............................................................................................................................................ 571
Родовая травма . ......................................................................................................................... 572
Перинатальные нарушения мозгового кровообращения.................................................................... 574
Кровоизлияния в большой мозг и его оболочки..................................................................... 575
Ишемические повреждения большого мозга.......................................................................... 577
Геморрагическая болезнь новорожденных......................................................................................... 577
Гемолитическая болезнь новорожденных........................................................................................... 578
Детские инфекции................................................................................................................................ 580
Заболевания, обусловленные герпес-вирусами . 580
Простой герпес......................................................................................................................... 581
Ветряная оспа........................................................................................................................... 583
Цитомегалия............................................................................................................................. 585
Инфекционный мононуклеоз.................................................................................................... 586
. Заболевания, обусловленные РНК-вирусами.................................................................................... 589
Корь.......................................................................................................................................... 589
Эпидемический паротит ...................................... 591
Болезни, вызываемые бактериями.......................................................... 592
Коклюш..................................................................................................................................... 592
Дифтерия.................................................................................................................................. 593
Скарлатина................................................................................................................................ 595
Менингококковая инфекция..................................................................................................... 597
Кишечная коли-инфекция......................................................................................................... 599
Стафилококковая кишечная инфекция........................................................................................... 601
Пупочный сепсис........................................................................................................................... 601
Болезни, вызываемые простейшими.......................................................................................................... 604
Токсоплазмоз.................................................................................................................................. 604
Опухоли у детей.................................................................................................................................. 606
Дизонтогенетические опухоли ................................................................................................................. 608
Гамартомы и гамартобластомы сосудистого происхождения............................................... 608
Гамартомы и гамартобластомы поперечнополосатой мышечной ткани................................ 610
Гамартобластомы внутренних органов................................................................................... 611
Тератомы и тератобластомы............................................................................................................... 612
Опухоли из камбиальных эмбриональных тканей......................................................................... 614
Опухоли у детей, развивающиеся по типу опухолей у взрослых...................................................... 615
Профессиональные болезни................................................................................................................ 616
Профессиональные болезни, вызываемые воздействием химических производственных факторов 617
Профессиональные болезни, вызываемые воздействием промышленной пыли (пневмоко-
ниозы)................................................................................................................................................... 618
Силикоз..................................................................................................................................... 618
Силикатозы............................................................................................................................... 622
Асбестоз.............................................................................................................................. 622
Талькоз................................................................................................................................ 623
Слюдяной пневмокониоз.................................................................................................... 624
Металлокониозы...................................................................................................................... 624
Сидероз............................................................................................................................... 624
Алюминоз........................................................................................................................... 625
Бериллиоз........................................................................................................................... 626
Карбокониозы ................................................................................................................................ 627
Антракоз............................................................................................................................. 627
Пневмокониозы от смешанной пыли....................................................................................... 628
Пневмокониозы от органической пыли................................................................................... 628
Профессиональные болезни, вызываемые воздействием физических факторов................................. 629
Кессонная (декомпрессионная) болезнь.................................................................................. 629
Болезни вследствие воздействия производственного шума (шумовая болезнь) . . . 629
Болезни вследствие воздействия вибраций (вибрационная болезнь).................................. 630
Болезни вследствие воздействия электромагнитных волн радиочастот 631
Болезни вследствие воздействия ионизирующих излучений (лучевая болезнь) . . . 632
Профессиональные болезни, вызываемые перенапряжением............................................................. 635
Профессиональные болезни, вызываемые воздействием биологических факторов........................... 635
Болезни зубочелюстной системы и органов полости рта.— А. И. Струков, Л. Е. Кременецкая 635
Болезни твердых тканей зуба..................................................................................................................... 635
Кариес............................................................................................................................................. 635
Некариозные поражения................................................................................................................ 639
Болезни пульпы и периапикальных тканей зуба ................................................................................ 640
Реактивные изменения пульпы................................................................................................. 640
Пульпит.................................................................................................................................... 641
Периодонтит.................................................................................................................................. 643
Болезни десен и пародонта ....................................................................................................................... 644
Гингивит......................................................................................................................................... 644
Зубные отложения . ........... 645
Пародонтит.............................................................................................................................. 645
Пародонтоз............................................................................................................................... 648
Идиопатический прогрессирующий пародонтолиз................................................................. 648
Пародонтомы........................................................................................................................... 648
Болезни челюстей................................................................................................................................ 649
Воспалительные заболевания ........................................................................................................ 650
Кисты челюстных костей......................................................................................................... 651
Опухолеподобные заболевания............................................................................................... 652
Опухоли................................................................................................................................... 653
Неодонтогенные опухоли.................................................................................................. 653
Одонтогенные опухоли...................................................................................................... 653
Болезни слюнных желез....................................................................................................................... 656
Сиалоаденит............................................................................................................................. 657
Слюннокаменная болезнь......................................................................................................... 657
Кисты желез.............................................................................................................................. 658
Опухоли.................................................................................................................................... 658
Опухолеподобные заболевания............................................................................................... 660
Болезни губ, языка, мягких тканей полости рта.................................................................................. 660
Хейлит...................................................................................................................................... 660
Глоссит..................................................................................................................................... 661
Стоматит................................................................................................................................... 661
Предопухолевые изменения..................................................................................................... 661
Опухоли.................................................................................................................................... 662
Рекомендуемая основная литература.................................................................................................. 663
Предметный указатель......................................................................................................................... 664
Учебник
Анатолий Иванович Струпов, Виктор Викторович Серов ПАТОЛОГИЧЕСКАЯ АНАТОМИЯ
Зав. редакцией О. В. Карева Редактор И. Н. Кононова Мл. редактор Н. И. Чуканова
Художественные редакторы: Л. А. Комарова, С. М. Лымина Технические редакторы: Я. К. Петрова, В. И. Табенская Корректор Н. П. Проходцева
ЛР № 010215 от 11.03.92. Фотоофсет. Подписано к печати 19.06.95.
Формат бумаги 70x100 1/16. Гарнитура литературная. Печать офсетная.
Уел. печ. л. 56,55. Уел. кр.-отт. 58,50. Уч.-изд. л. 62,23. Тираж 20 000 экз. Заказ №516. „С“ 031.
Ордена Трудового Красного Знамени издательство «Медицина»
101000, Москва, Петроверигский пер., 6/8.
АООТ «Тверской полиграфический комбинат» 170024, г. Тверь, проспект Ленина, д. 5. иг
Ж
|
Рис. 30. Мукоидное набухание. Накопление в соединительной ткани кислых мукополисаха- ридов (гликозаминогликанов), дающих сиренево-розовое окрашивание с толуидиновым синим. |
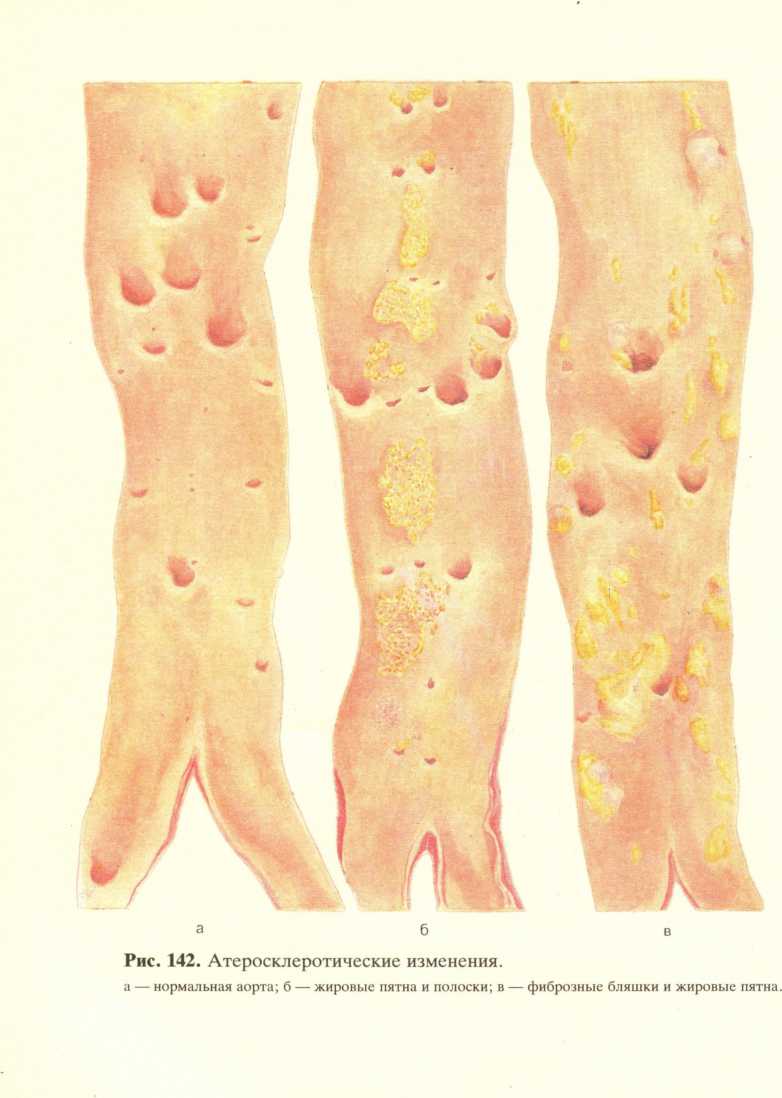
а — фиброзные бляшки; б — фиброзные бляшки с изъязвлением и без изъязвления, жировые пятна; в — фиброзные бляшки с изъязвлением (язвенный атероматоз) и с пристеночным тромбом.
|
Рис. 158. Инфаркт миокарда и острая аневризма сердца. |
|
|
Рис. 211. Флегмонозный аппендицит и периаппендицит. Рядом нормальный червеобразный отросток.
|
Рис. 226. Подострый (быстро прогрессирующий) гломерулонефрит — большая пестрая почка. |
|
|
|
|
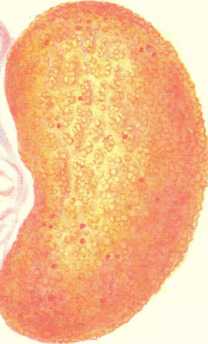 Рис. 229. Вторично-сморщенные почки как исход хронического гломерулонефрита. Вид почки с поверхности (а), на разрезе (б) и микроскопическая картина (в, г).
Рис. 229. Вторично-сморщенные почки как исход хронического гломерулонефрита. Вид почки с поверхности (а), на разрезе (б) и микроскопическая картина (в, г).
|
Рис. 273. Туберкулезный спондилит. |
|
Рис. 274. Туберкулез почек. |
а — почка на разрезе; б — стенка каверны, построенная из туберкулезных грануляций и некротических масс; в — ткань почки вне зоны туберкулезных изменений — хронический интерстициальный нефрит.
1 Конфигурация головки — это способность костей черепа смещаться по отношению друг к другу, что уменьшает объем головки, и возможно благодаря незаращению швов черепных костей плода.
1 Экстрабуккальная послеродовая скарлатина в виде эндометрита в настоящее время в связи с применением антибиотиков не встречается.
[1] Струков А. И., Серов В. В.
[2] Нарушения обмена липопротеидов приведены в разделах о липидогенных пигментах, жировых и белковых дистрофиях.
[3] Помимо эндогенных, существуют экзогенные пигментации (см. Профессиональные болезни).
[4] В написании главы принимала участие доцент Т. Н. Ганзен.
[5] Это устаревшее название связано с ранее принятым неправильным обозначением лимфатических узлов «железами».
[6] В узком смысле слова к бласто-, эмбрио- и фетопатиям относят лишь те болезни зародыша, которые обусловлены экзогенными факторами.
[7] Фенокопия — порок развития, возникающий под влиянием экзогенных агентов, морфологически идентичный генотипическому пороку.
[8] Лейкомаляция (от греч. leuko — белый и malakia — мягкость) буквально означает белое размягчение.
20 “Струков А. И., Серов В. В. 577
[9] В обновлении этого раздела приняли участие проф. М. С. Толгская и проф. Н. Н. Шаталов, которым авторы приносят большую благодарность.
[10] По системе СИ единицей экспозиционной дозы излучения (рентгеновского и ^-излучения) вместо рентгена является кулон на килограмм (Кл/кг) ■ 1 Р = 2,58 • 1(Г~4 Кл/кг.