Дифференциальный диагноз
Реактивные артриты (РеА)— воспалительные негнойные заболевания суставов, развивающиеся вскоре (обычно не позднее чем через 1 месяц) после острой кишечной или урогенитальной инфекции.
Классификация [1-5,7,10]
По этиологии:
· постэнтероколитическая (возбудители: Yersinia enterocolitica, Yersinia pseudotuberculosis, Salmonella enteritidis, S. Typhimurium, Campylobacter jejuni, Shigella flexnery).
· урогенитальная (Chlamidia trachomatis).
По течению:
· острые (до 6 месяцев);
· затяжные (от 6 мес до 1 года);
· хронические (свыше 1 года).
По степени активности:
· низкая (I);
· средняя (II);
· высокая (III);
· ремиссия (0).
По степени функциональной недостаточности суставов (ФНС):
| I класс | полностью сохранены возможности самообслуживания, занятием непрофессиональной и профессиональной деятельностью. |
| II класс | сохранены возможности самообслуживания, занятием непрофессиональной деятельностью, ограничены возможности занятием профессиональной деятельностью. |
| III класс | сохранены возможности самообслуживания, ограничены возможности занятием непрофессиональной и профессиональной деятельностью. |
| IV класс | ограничены возможности самообслуживания, занятием непрофессиональной и профессиональной деятельностью. |
Диагностика (амбулатория)
ДИАГНОСТИКА НА АМБУЛАТОРНОМ УРОВНЕ
Диагностические критерии:
Жалобы:
Артрит преимущественно суставов нижних конечностей, развивающийся обычно через месяц после перенесенной триггерной (кишечной или урогенитальной. например, цистита, уретрита или диареи) инфекции, признаки которых к моменту развития артрита могут не выявляться. Могут быть стёртые и бессимптомные формы заболевания (особенно в случае урогенитального хламидиоза у женщин). Часто отмечается повышение температуры тела, чаще субфебрилитет, общая слабость, снижение аппетита, иногда похудание.
Анамнез: незащищенные половые связи; перенесенная диарея.
Физикальное обследование:
Поражение суставов: несимметричный артрит с поражением небольшого числа суставов преимущественно нижних конечностей (общее число воспалённых суставов редко превышает шесть).
Поражение крестцово-подвздошных суставов: (сакроилиит, как правило, односторонний), а также (редко) вышележащих отделов позвоночника (спондилит).
Поражение околосуставных тканей: тендениты, бурситы (ахиллобурситы, подпяточные бурситы), периостит пяточных бугров
Изменения кожи и слизистых оболочек: язвенный стоматит, глоссит, кератодермия (подошвенная часть стоп и ладони), ониходистфия (поражение ногтей), эрозивный баланит, цервицит, проктит.
Системные проявления:
· поражение глаз: конъюктивит, передний увеит
· поражение почек: протеинурия, пиурия, гломерулонефрит
· поражение сердечно-сосудистой системы (редко): аортит, недостаточность аортального клапана, миокардит, нарушение атриовентрикулярной проводимости
Конституциональные признаки:
· лихорадка;
· лимфоаденопатия
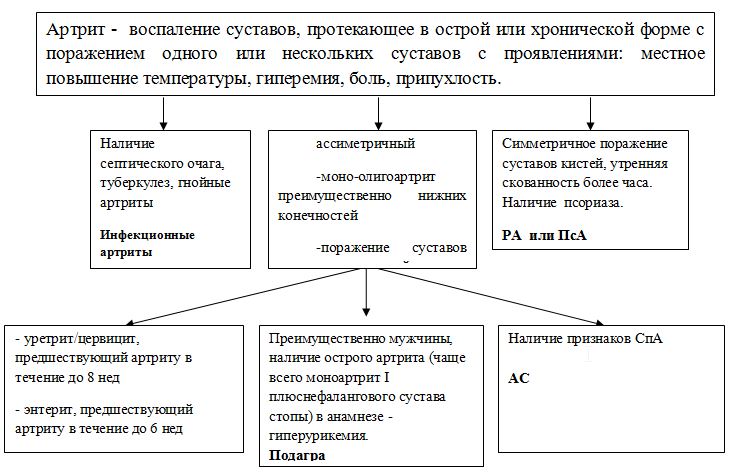
Диагностические критерии РеА:
«Большие» критерии
1. Артрит (необходимо наличие 2 из 3 характеристик):
-ассиметричный
-моно-олигоартрит преимущественно нижних конечностей
-поражение суставов нижних конечностей.
2. Предшествующая клинически выраженная инфекция (наличие одного из двух проявлений):
-уретрит/цервицит, предшествующий артриту в течение до 8 нед
-энтерит, предшествующий артриту в течение до 6 нед
«Малый» критерий
Лабораторное подтверждение триггерных инфекций
Определенный РеА:
устанавливают при наличии обоих «больших» критериев и соответствующего «малого» критерия.
Вероятный РеА:
устанавливают при наличии обоих «больших» критериев или при наличии первого «большого» критерия и «малого» критерия.
Лабораторные исследования [1,2,3,5,6,7,8,11]:
· ОАК (специфические изменения отсутствуют; может быть увеличение СОЭ, умеренный лейкоцитоз, тромбоцитоз и анемия);
· ОАМ (небольшая пиурия как следствие уретрита (при проведении трёхстаканной пробы изменения преобладают в первой порции мочи); микрогематурия, протеинурия (редко, при гломерулонефрите);
· БАК: АЛТ, АСТ, креатинин, мочевина, глюкоза трансаминазы, общий и прямой билирубин, мочевая кислота (отражают вовлечение в патологический процесс внутренние органы на фоне заболевания и лечения);
· СРБ – положительный;
· Ревмофактор;
· Антистрептолизин – О (повышение титров при стрептококковой инфекции);
· Кровь на бруцеллез;
· ПЦР, ИФА: антитела классов IgM, IgA к инфекционным агентам (к Chlamydia trachomatis, Yersinia enterocolotica, Treponema pallidum, Trichomonas vaginalis и т.д.) – (при постановке диагноза) верификация этиологического фактора;
· HLA-B27 (обнаруживается примерно у 60—80% больных; у носителей HLA-В27 наблюдаются более тяжёлое течение и склонность к хронизации заболевания);
· кровь на ВИЧ;
· маркеры вирусных гепатитов В и С.
Инструментальные исследования [1-3,5-8,11]:
· Рентгенография костей таза и тазобедренных суставов с захватом крестцово-подвздошных сочленений - односторонний сакроилиит. Отличительной особенностью является наличие в области зон воспаления и деструкции остеосклероза, костной пролиферации в области краевых эрозий, воспалённых энтезисов и периостита.
· Рентгенография суставов (при моно-, олигоартрите) - признаки отека мягких тканей вокруг воспаленных суставов и/или энтезисов, зоны воспаления и деструкции, остеосклероза, костной пролиферации и периостита при хроническом течении возможно сужение суставной щели и развитие костных эрозивных изменений.
· КТ или МРТ суставов и крестцово-подвздошных сочленении - для ранней диагностики спондилита (по показаниям).
Диагностический алгоритм:
Диагностика (стационар)
ДИАГНОСТИКА НА СТАЦИОНАРНОМ УРОВНЕ [1-3,7,9-12]
Диагностические критерии: см. амбулаторный уровень.
Диагностический алгоритм: см. амбулаторный уровень.
Перечень основных диагностических мероприятий:
· ОАК (развернутый);
· ОАМ;
· БАК (АЛТ, АСТ, общий билирубин, креатинин, мочевина, мочевая кислота);
· СРБ;
· РФ – для дифференциальной диагностики;
· Бактериологическое исследование кала (при энтероколитическом варианте) – для постановки диагноза;
· Бактериологическое исследование мочи (при урогенитальном варианте) – для постановки диагноза;
· HLA-B27;
· Кровь на ВИЧ, маркеры гепатитов В,С – для дифференциальной диагностики при постановки диагноза ;
· Рентгенография суставов (при моно-, олигоартрите);
· Рентгенография костей таза и тазобедренных суставов с захватом крестцово-подвздошных сочленений;
· КТ или МРТ–суставов и крестцово-подвздошных сочленении (по показаниям).
Перечень дополнительных диагностических мероприятий:
· АСЛО, кровь на бруцеллез;
· ПЦР, ИФА: Антитела классов IgM, IgA к инфекционным агентам (к Chlamydia trachomatis, Yersinia enterocolotica, Treponema pallidum, Trichomonas vaginalis и т.д.) – (при постановке диагноза) верификация этиологического фактора;
· Исследование синовиальной жидкости – для исключения септического артрита, подагры;
· Обзорная рентгенография ОГК или флюорография;
· ЭКГ, ЭХОКГ;
· Колоноскопия – для дифференциальной диагностики;
· УЗДГ вен нижних конечностей.
Дифференциальный диагноз
Дифференциальный диагноз и обоснование дополнительных исследований [1-3,5-8,11]:
Проводится с инфекционными и постинфекционными артритами, другими заболеваниями из группы серонегативных спондилоартропатий - анкилозирующий спондилит (болезнь Бехтерева), ювенильный анкилозирующий спондилоартрит, псориатический артрит, артриты при хронических воспалительных заболеваниях кишечника (болезнь Крона, неспецифический язвенный колит, болезнь Уиппла), а также недифференцированный спондилоартрит и другие более редко встречающиеся заболевания (таблица 1).
Таблица 1 - Клинико-лабораторная характеристика реактивного артрита, ревматоидного артрита и других спондилоартропатий.
| Диагноз | Обоснование для дифференциальной диагностики | Обследования | Критерии исключения диагноза |
| Инфекционные артриты | Поражение суставов | Диагностическая пункция сустава, УЗИ сустава | Наличие септического очага, нейтрофилы и лейкоциты в пунктате синовиальной жидкости. |
| Ревматоидный артрит | Поражение суставов | РФ, АЦЦП, рентгенография суставов кистей. | Симметричный артрит суставов кистей, утренняя скованность. На рентгенограмме кистей; эпифизарный остеопороз, сужение суставной щели, узуры |
| Подагра | Поражение суставов | Анализ крови на мочевую кислоту | Преимущественно мужчины, наличие острого артрита (чаще всего моноартрит I плюснефалангового сустава стопы) в анамнезе, гиперурикемия. |
| Анкилозирующий спондилит | Поражение суставов при периферической форме | Рентгенография, МРТ илеосакральных сочленений | Отсутствие связи с инфекцией, постепенное начало болезни, наличие утренней скованности, 2 х сторонний сакроилиит. |
Лечение за рубежом

Пройти лечение в Корее, Турции, Израиле, Германии и других странах
Выбрать иностранную клинику
Бесплатная консультация по лечению за рубежом! Оставьте заявку ниже
Получить консультацию по медтуризму
Лечение
Препараты (действующие вещества), применяющиеся при лечении
| Азитромицин (Azithromycin) |
| Ацеклофенак (Atseklofenak) |
| Бетаметазон (Betamethasone) |
| Дексаметазон (Dexamethasone) |
| Диклофенак (Diclofenac) |
| Доксициклин (Doxycycline) |
| Кларитромицин (Clarithromycin) |
| Лефлуномид (Leflunomide) |
| Мелоксикам (Meloxicam) |
| Метилпреднизолон (Methylprednisolone) |
| Метотрексат (Methotrexate) |
| Нимесулид (Nimesulide) |
| Преднизолон (Prednisolone) |
| Сульфасалазин (Sulfasalazine) |
| Фолиевая кислота (Folic acid) |
| Фуразолидон (Furazolidone) |
| Ципрофлоксацин (Ciprofloxacin) |
| Эторикоксиб (Etorikoksib) |
Лечение (амбулатория)
ЛЕЧЕНИЕ НА АМБУЛАТОРНОМ УРОВНЕ
Тактика лечения [1-5,7,9-13]
Немедикаментозное лечение:
· избегать факторов, которые потенциально могут провоцировать обострение болезни (интеркуррентные инфекции, стресс, курение и приём алкоголя);
· сбалансированная диета, включающая продукты с высоким содержанием полиненасыщенных жирных кислот (рыбий жир, оливковое масло и др.), фрукты, овощи;
· лечебная физкультура;
· физиотерапия: тепловые или холодовые процедуры, ультразвук, лазеротерапия (при умеренной активности РеА);
· санаторно-курортное лечение (в стадии ремиссии).
Медикаментозное лечение
· Ведение пациента с РеА должно основываться на общих решениях между информированным пациентом и его врачом.
· При хламидийном РеА - курс антимикробной терапия составляет 28-30 дней; при энтероколитическом – до 10 дней.
· Обязательно обследование и лечение полового партнера при хламидийном РеА.
Перечень основных лекарственных средств:
| Лекарственное средство (международное непатентованное название) | Фармакологические группы | Способ введения | Разовая доза | Кратность применения | Длительность курса лечения | Уровень доказательности |
| Антибактериальные препараты | ||||||
| Азитромицин | макролид | внутрь | 500 мг | 2 раза в сутки | от10 до 30 дней | УД – А [12-14, 15-16] |
| Доксициклин | тетрациклины | внутрь | 100мг | 2 раза в сутки | от10 до 30 дней | УД – А [12-14, 17] |
| Кларитромицин | макролид | внутрь | 500 мг | 2 раза в сутки | от10 до 30 дней | УД – А [12-14, 18] |
| Ципрофлоксацин | фторхинолон | внутрь | 400 мг | 2 раза в сутки | от10 до 30 дней | УД – В [12-14, 19-20] |
| Фуразолидон | производное нитрофурана | внутрь | 100-150 мг | До 4 раз | от 10 до 30 дней | УД – GPP |
| Глюкокортикостероидная терапия | ||||||
| Преднизолон | синтетический глюкокортикостероидный гормональный препарат | внутрь | 5 мг | 1-3 раза в сутки | 1,5-2 месяца | УД-А [12-14] |
| Метилпреднизолон | синтетический глюкокортикостероидный гормональный препарат | внутрь | 4 мг | 1-3 раза в сутки | 1,5-2 месяца | УД-А [12-14] |
| Нестероидно-противовоспалительная терапия | ||||||
| Диклофенак | Производный уксусной кислоты | Внутрь | 75-150 мг | 1- 3 раза в сутки | 1,5-2 месяца | УД -А [12-14] |
| Ацеклофенак | Производный уксусной кислоты | внутрь | 100мг | 1-2 раза в сутки | До 1,5-2 месяца | УД-А [12-14] |
| Нимесулид | НПВП из класса сульфонамидов | внутрь | 100 мг | 1-2 раза в сутки | До 1,5-2 месяца | УД-А [12-14] |
| Мелоксикам | Селективный ЦОГ 2 | в/м | 15 мг 1,5 мл | 1 раза в сутки | 5 дней | УД-А [12-14] |
| Эторикоксиб | Коксибы | внутрь | по 60-120 мг в сутки | 1-2 раза в сутки | длительно | УД-А [12-14] |
| Цитотоксические препараты | ||||||
| Сульфасалазин | конъюгат 5-аминосалициловой кислоты и сульфапиридина | внутрь | 500-1000 мг | 2-3 раза в сутки | длительно | УД –С [30] |
| Лефлуномид | производное изоксазола | внутрь | 20 мг | 1 раз сутки | длительно | УД –С [29] |
| Метотрексат | антиметаболит | внутрь | 2,5-5 мг | 15-20 мг в неделю | длительно | УД – В [12-14] |
| Метотрексат | антиметаболит | п\к | 7.5 мг -25 мг | 15 -20 мг в неделю | длительно | УД – В [12-14] |
|
| ||||||
| Лекарственное средство (международное непатентованное название) | Фармакологические группы | Способ введения | Разовая доза | Кратность применения | Длительность курса лечения | Уровень доказательности |
| Локальная терапия | ||||||
| Бетаметазон | синтетический глюкокортикостероидный гормональный препарат | в\с | 1мл | 1 раз | по показаниям | УД – А [12-14] |
| Дексаметазон | синтетический глюкокортикостероидный гормональный препарат | местно | Суспензия глазные капли 1-2 капли | 3-5 раз в день | по показаниям | УД-А [13-14] |
| Диклофенак | производный уксусной кислоты | местно | эмульгель-1%, 5% гель, мазь | 1-2 раза в сутки | до 3-х недель | УД – А [12-14] |
| Витамины | ||||||
| Фолиевая кислота | витамин | Внутрь | 1 мкг | 10 мкг в неделю | длительно | УД – В [26] |
Перечень основных лекарственных средств:
Антибактериальные препараты:
· Азитромицин;
· Доксициклин;
· Клариромицин;
· Ципрофлоксацин;
· Фуразолидон.
Глюкокортикостероидная терапия:
· Преднизолон;
· Метилпреднизолон.
Нестероидные противовоспалительные препараты:
· Диклофенак;
· Ацеклофенак;
· Нимесулид;
· Мелоксикам;
· Эторококсиб.
Цитотоксические препараты:
· Сульфасалазин;
· Лефлуномид;
· Метотрексат.
Перечень дополнительных лекарственных средств:
Локальная терапия:
· Бетаметазон;
· Дексаметазон;
· Диклофенак.
Витамины:
· Фолиевая кислота.
Алгоритм действий при неотложных ситуациях: нет.
Другие виды лечения: не проводится.
Показания для консультации специалистов:
· Консультация уролога (акушер-гинеколога) – при наличии признаков урогенитальной инфекции; во время проведения терапии базисными препаратами; решение вопроса о тактики ведения беременности.
· Консультация дерматолога-венеролога – при наличии признаков урогенитальной инфекции (диагностика и лечебная тактика).
· Консультация окулиста: при поражении глаз (уточнение поражения структур органа зрения, назначение локальной терапии).
· Консультация инфекциониста: при энтероколитическом варианте (для диагностики и тактики лечения кишечных и других инфекционных заболеваний).
· Консультация стоматолога – при язвенном поражении слизистых полости рта.
· Консультация фтизиатра – при подозрении на специфическую инфекцию на фоне проводимой базисной терапии.
· Консультация гастроэнтеролога – эрозивно-язвенное поражение желудочно-кишечного тракта (ЖКТ).
· Консультация хирурга – подозрение на желудочно-кишечное кровотечение
Профилактические мероприятия [1-5,7,9,10]:
Первичная профилактика:
· Общие гигиенические меры профилактики кишечных инфекций (мытье рук, овощей и фруктов, термическая обработка продуктов, следить за сроком годности пищевых продуктов).
· Предупреждение заражения ИППП – использование презерватива; обследование на ИППП и, при необходимости, лечение половых партнёров.
Эти меры профилактики особенно важны у пациентов, ранее перенесших РеА, а также у всех пациентов со спондилоартритами.
Вторичная профилактика:
· Избегать факторов, провоцирующих воспалительный процесс в суставах:
переохлаждение, избыточные нагрузки на суставы и травмы, своевременная санация очагов инфекции, диспансерное наблюдение, а также соблюдать меры по профилактике рецидивов кишечных и урогенитальных инфекций.
Мониторинг состояния пациента:
Наблюдение на амбулаторном этапе, диспансерный учет у ВОП (терапевта): частота посещений не реже, чем 1 раз в 3 месяца в течение первого года, далее возможно 2 раза в год (при благоприятном течении), динамическое наблюдение у ревматолога (при применении базисной терапии – не реже, чем 1 раз в 3 месяца). Возможен рецидив. Контроль ОАК, ОАМ, БАК: креатинина, билирубина, АЛаТ, АСаТ для оценки динамики и безопасности лечения. Консультации узких специалистов - по показаниям.
При стойкой клинико-лабораторной ремиссии в течение 5 лет - снятие с диспансерного учета.
Индикатор эффективности лечения:
· выздоровление;
· снижение/купирование активности заболевания;
· улучшение/нормализация функциональной активности суставов;
· достижение клинико-лабораторной ремиссии.








