Рис. 8А. Жировая дистрофия печени.
Более крупные капли жира видны в периферических отделах долек (1), более мелкие — в центре долек (2). В периферических отделах долек встречаются гепатоциты, цитоплазма которых заполнена жиром, ядро смешено к клеточной оболочке ("перстневидные клетки").
Сахарный диабет. Жировая дистрофия печени у больных сахарным диабетом встречается в 50—75 % случаев, причем выраженность стеатоза коррелирует с возрастом (при юношеской форме сахарного диабета жировая печень встречается редко), массой тела больных и тяжестью кетоацидоза.
Развитие стеатоза печени при сахарном диабете обусловлено усиленными мобилизацией жира из жировых депо, транспортом их в печень, нарушением синтеза фосфолипидов и окисления жирных кислот. Усиленный липолиз обусловлен недостатком инсулина, который является антилиполитическим гормоном, — липолитические гормоны "берут верх" над антилиполитическими.
Авторадиография подтверждает сохранение синтетических процессов в ожиревших гепатоцитах.
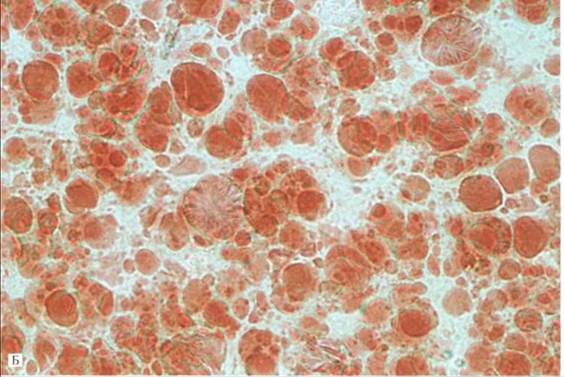
Рис. 8Б. Жировая дистрофия печени.
При окраске Суданом III капли жира окрашены в желто-красный цвет.
В результате липолиза в крови увеличивается содержание жирных кислот, а в печени усиливается синтез липопротеидов. Но печень вследствие недостаточного синтеза апопротеина не в состоянии полностью усвоить поступающие жирные кислоты, идущие на построение липопротеидов. Избыток жирных кислот синтезируется в печени в триглицериды. При сахарном диабете, сопровождающемся общим ожирением (что отмечается довольно часто), стеатоз печени усиливается в связи с избыточным поступлением жиров и углеводов с пищей. При этом основным механизмом поступления жира в печень остается липолиз, ведущий к гиперлипидемии.
Морфологической особенностью жировой дистрофии печени при сахарном диабете является вакуолизация ядер ожиревших гепатоцитов за счет накопления в них гликогена — "дырчатые", или "гликогенные", ядра. Жир в цитоплазме гепатоцитов (стеатоз) и "дырчатые" их ядра (накопление гликогена) — характерные гистологические признаки диабетической жировой дистрофии печени.
Интоксикации. Жировая дистрофия печени развивается при воздействии на организм таких токсичных веществ, как четыреххлористый углерод, гидразин-сульфат, тетрахлорэтан, ДДТ, фосфор, а также ряда лекарственных средств тетрациклины, стероиды, барбитураты, метотрексат и др.).
В этих условиях накопление липидов в гепатоцитах обусловлено, как правило, нарушением синтеза белка (апопротеина) вследствие блокады их ферментных систем. Недостаток апопротеина вызывает нарушение синтеза липопротеидов, способных проникать через наружную мембрану гепатоцитов. Задержка липидов в цитозоле приводит к образованию триглицеридов. Накопление жира в гепатоцитах связано и с распадом липопротеидных комплексов мембран гепатоцитов, т.е. с механизмом фанероза.
Миокард. Развитие жировой дистрофии миокарда (рис. 9) связывают с тремя основными механизмами:
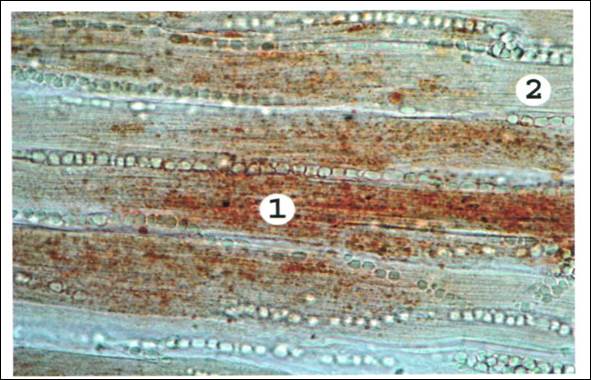
Рис . 9. Жировая дистрофия миокарда (окраска Суданом III).
В цитоплазме мышечных клеток, расположенных преимущественно вокруг венул и вен, видны скопления мелких капель жира желто-красного цвета (1); другие мышечные клетки свободны от жировых включений (2). Отсутствует поперечная исчерченность мышечных клеток, ядро сморщено или лизировано
1) повышенным поступлением жирных кислот в кардиомиоциты;
2) нарушением обмена жиров в этих клетках;
3) распадом липопротеидных комплексов внутриклеточных структур, т.е. фанерозом.
Основой этих трех механизмов жировой дистрофии кардиомиоцитов является энергетический дефицит миокарда.
Известно, что в кардиомиоциты липиды поступают в виде жирных кислот, освобождающихся с помощью липопротеидлипазы от плазменных триглицеридов или связей с альбуминами. Жирные кислоты используются миокардом для энергетических нужд (что достигается их (окислением в митохондриях) и для построения структурных фосфолипидов. Из этого следует, что при любых состояниях, сопровождающихся энергетическим дефицитом, усиливается поступление в миокард жирных кислот, из которых синтезируются нейтральные жиры. Механизм фанероза в развитии жировой дистрофии кардиомиоцитов заключается не в высвобождении липидов из липопротеидных комплексов мембранных структур клетки, а в нарушении окисления поступающих в избытке в клетку жирных кислот при деструкции ее митохондрий.
Причины развития жировой дистрофии миокарда следующие:
1) гипоксия (при анемиях, хронической сердечно-сосудистой недостаточности);
2) интоксикации (дифтерийная, алкогольная, отравление фосфором, мышьяком, хлороформом и др.)
Гипоксия. Это наиболее частая причина жировой дистрофии миокарда, поскольку гипоксия ведет к энергетическому дефициту высокоспециализированных тканей, к которым относится миокард. Недостаток кислорода нарушает процессы окислительного фосфорилирования в кардиомиоцитах, что приводит к переключению обмена миокарда на анаэробный гликолиз и резкому снижению количества АТФ. Дефицит энергии усиливается в связи с нарастающим ацидозом ткани; развивается повреждение митохондрий, нарушается окисление жирных кислот, и липиды накапливаются в кардиомиоцитах чаще в виде мелких капель (различают также и пылевидное ожирение миокарда).
Жировая дистрофия миокарда чаще имеет очаговый характер — содержащие жир кардиомиоциты расположены преимущественно по ходу венозного колена капилляров и мелких вен, где гипоксический фактор наиболее резко выражен. Очаговостью поражения объясняется своеобразный внешний вид сердца: со стороны эндокарда, особенно в области сосочковых мышц, видна желтовато-белая исчерченность ("тигровое сердце"); миокард дряблый, бледно-желтый, камеры сердца растянуты, размеры его несколько увеличены.
Интоксикации. Наиболее изучена жировая дистрофия миокарда при дифтерийной и алкогольной интоксикации.
При дифтерийной интоксикации накопление липидов в кардиомиоцитах обусловлено снижением интенсивности их окисления вследствие как недостатка карнитина, так и повреждения митохондрий. При алкогольной интоксикации также имеют место снижение интенсивности окисления жирных кислот в кардиомиоцитах и деструкция их митохондрий, что ведет к резкому уменьшению активности ферментов.
Морфологические изменения сердца при интоксикации подобны таковым при гипоксии, но при дифтерии по сравнению с алкоголизмом они выражены сильнее.
Почки. Следует помнить, что нейтральные жиры обнаруживаются в эпителии узкого сегмента и собирательных трубочек и в физиологических условиях. О жировой дистрофии почек говорят в тех случаях, когда липиды (нейтральные жиры, холестерин, фосфолипиды) появляются в эпителии канальцев главных отделов нефрона — проксимальных и дистальных.
Наиболее часто жировая дистрофия почек встречается при нефротическом синдроме и хронической почечной недостаточности, реже — при инфекциях и интоксикациях.
Нефротический синдром. Как уже упоминалось ранее, нефротический синдром характеризуется не только массивной протеинурией, обусловливающей развитие отеков и гипо-, диспротеинемии, но и гиперлипидемией, повышением в крови уровня триглицеридов, холестерина и фосфолипидов. Гиперлипидемию в этих случаях объясняют увеличением синтеза холестерина и мобилизацией жира из жировых депо, снижением активности липопротеидлипазы и холестеринлецитинацетилтрансферазы в сыворотке крови, усилением синтеза липидов в почках вследствие угнетения почечной липолитической активности.
Понятно, что гиперлипидемия обусловливает липидурию, главным образом за счет липопротеидов. В условиях характерной для нефротического синдрома повышенной проницаемости гломерулярного фильтра липиды подвергаются повышенной резорбции эпителием канальцев, загружая не только цитоплазму нефроцитов, но и строму почки.
Жировая дистрофия нефроцитов при нефротическом синдроме присоединяется к гиалиново-капельной и гидропической, о которых уже шла речь ранее.
Хроническая почечная недостаточность. При этом синдроме уровень триглицеридов и холестерина в крови также повышен. Это связывают со снижением активности липопротеидлипазы и уменьшением утилизации глюкозы, что приводит к усилению липолиза. Снижение утилизации глюкозы обусловлено дефицитом белка в пищевом рационе больных с хронической почечной недостаточностью (уремией). Дефицит белка подавляет синтез ферментов, необходимых для процессов окисления.
Морфологические изменения почек при жировой их дистрофии достаточно характерны. При микроскопическом исследовании липиды видны в цитоплазме эпителия канальцев и строме почки в виде капель (нейтральный жир) или двояко-преломляющих кристаллов (холестерин). Почки при нефротическом синдроме увеличены, дряблые, с желтым крапом на поверхности (при амилоидозе почек, сопровождающемся нефротическим синдромом, они плотные, с сальным блеском на разрезе). При хронической почечной недостаточности почки уменьшены, чаще с зернистой поверхностью, серо-желтые, с истонченным корковым веществом.
Группу наследственных липидозов составляют так называемые системные липидозы, возникающие вследствие наследственного дефицита ферментов, участвующих в метаболизме определенных липидов. Поэтому системные липидозы относят к наследственным ферментопатиям (болезни накопления), поскольку дефицит фермента определяет накопление субстрата, т. е. липидов, в клетках.
В зависимости от вида накапливающихся в клетках липидов различают: цереброзидлипидоз, или глюкозилцерамидлипидоз (болезнь Гоше), сфингомиелинлипидоз (болезнь Ниманна—Пика), ганглиозидлипидоз (болезнь Тея— Сакса, или амавротическая идиотия), генерализованный ганглиозидоз (болезнь Нормана—Ландинга) и др. Чаще всего липиды накапливаются в печени, селезенке, костном мозге, центральной нервной системе (ЦНС), нервных сплетениях. При этом появляются характерные для того или иного вида липидоза клетки (клетки Гоше, клетки Пика), что имеет диагностическое значение при изучении биоптатов. Многие ферменты, дефицит которых определяет развитие системных липидозов, относятся, к лизосомным. На этом основании ряд липидозов рассматривают как лизосомные болезни..
2.3. УГЛЕВОДНЫЕ ДИСТРОФИИ.
Углеводы, которые определяются в клетках и тканях и могут быть идентифицированы гистохимически, делят на полисахариды, из которых в животных тканях выявляются лишь гликоген, гликозаминогликаны (мукополисахариды) и гликопротеиды.
Среди гликозаминогликанов различают нейтральные, прочно связанные с белками, и кислые, к которым относятся гиалуроновая, хондроитинсерная кислоты и гепарин. Кислые гликозаминогликаны как биополимеры способны вступать в непрочные соединения с рядом метаболитов и осуществлять их транспорт. Главными представителями гликопротеидов являются муцины.
2.3.1. Наследственные углеводные дистрофии, в основе которых лежат нарушения обмена гликогена, называются гликогенозами. Гликогенозы обусловлены отсутствием или недостаточностью фермента, участвующего в расщеплении депонированного гликогена, и относятся поэтому к наследственным фермен топатиям, или болезням накопления.
В настоящее время хорошо изучены 6 типов гликогенозов, обусловленных наследственной недостаточностью 6 различных ферментов. Это болезни Гирке (I тип), Помпе (II тип), Мак-Ардля (V тип) и Герса (VI тип), при которых структура накапливаемого в тканях гликогена не нарушена, и болезни Форбса—Кори (III тип) и Андерсена (IV тип), при которых она резко изменена.
Морфологическая диагностика гликогеноза того или иного типа возможна при биопсии с помощью гистоферментативных методов.
2.3.2. Углеводные дистрофии, связанные с нарушением обмена гликопротеидов. При нарушении обмена гликопротеидов в клетках или в межклеточном веществе происходит накопление муцинов и мукоидов, называемых также слизистыми или слизеподобными веществами. В связи с этим при нарушении обмена гликопротеидов говорят о слизистой дистрофии.
Микроскопическое исследование. Оно позволяет выявить не только усиленное слизеобразование, но и изменения физико-химических свойств слизи. Многие секретирующие клетки погибают и десквамируются, выводные протоки желез обтурируются слизью, что ведет к развитию кист. Нередко в этих случаях присоединяется воспаление. Слизь может закрывать просветы бронхов (рис. 10), следствием чего является возникновение ателектазов и очагов пневмонии.
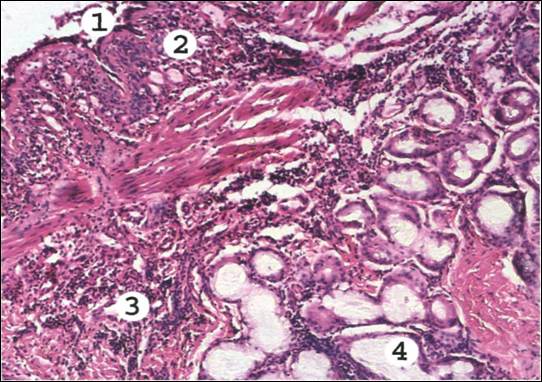
Рис. 10. Биоптат бронха при бронхиальной астме.
В просвете бронха слоистый слизистый секрет с примесью эозинофилов и десквамированного эпителия (1). Слизистая оболочка инфильтрирована эозинофилами, базофилами, лимфоидными и плазматическими клетками (2). Базальная мембрана эпителия утолщена, набухшая. Сосуды микроциркуляторного русла резко полнокровны, их проницаемость повышена, отмечается серозный периваскулярный отек слизистой оболочки и подслизистого слоя (3). Слизистые железы стенки бронха в состоянии гиперсекреции, их протоки расширены, заполнены слизью (4). Мышечная оболочка гипертрофирована .
Причины слизистой дистрофии разнообразны, но чаще всего это воспаление слизистых оболочек в результате действия различных патогенных раздражителей.
Муцины составляют основу слизи, продуцируемой эпителием слизистых оболочек и железами, мукоиды входят в состав многих тканей.
Иногда в железистых структурах накапливается не истинная слизь, а слизеподобные вещества (псевдомуцины). Эти вещества могут уплотняться и принимать характер коллоида. Тогда говорят о коллоидной дистрофии, которая наблюдается, например, при коллоидном зобе (рис. 11).
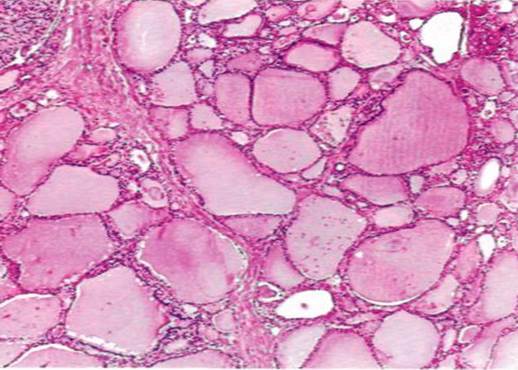
Рис. 11. Коллоидный зоб
Фолликулы разного размера выстланы кубическим или уплощенным эпителием и заполнены гомогенным коллидом.
Муковисцидоз (кистозный фиброз). Заболевание наследуется по аутосомно-рецессивному типу, поражает кишечник, бронхи, желчевыводящие пути, потовые железы и поджелудочную железу (рис. 12, 13), в которой оно проявляется в расширении и заполнении белковым материалом внутри- и междольковых протоков, а также в атрофии ацинарной паренхимы органа..
Изменения диффузные и приводят к почти полной утрате экзокринной части железы и выраженной стеаторее. Несмотря на то, что островки Лангерганса (эндокринная часть) не поражены, из-за обструктивных процессов может возникать сахарный диабет.
Полисахариды, гликозаминогликаны и гликопротеиды выявляются ШИК-реакцией или реак цией Хочкиса—Мак-Мануса. Сущность реакции заключается в том, что после окисления йодной кислотой (или реакции с периодатом) образующиеся альдегиды дают с фуксином Шиффа красное
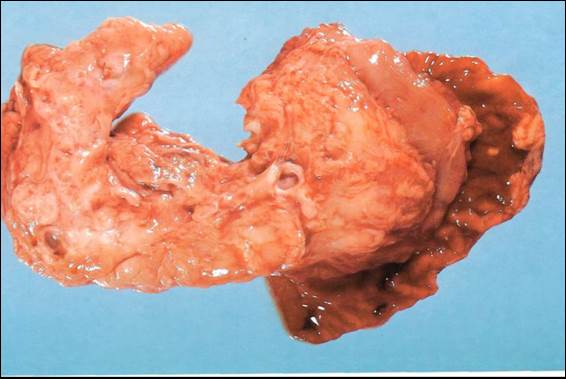
Рис. 12 Муковисцидоз.
Поджелудочная железа спаяна со стенкой нисходящей части двенадцатиперстной кишки. Главный выводной проток в головке поджелудочной железы расширен. Тело и хвост — фиброзированы, в них видны многочисленные кисты.
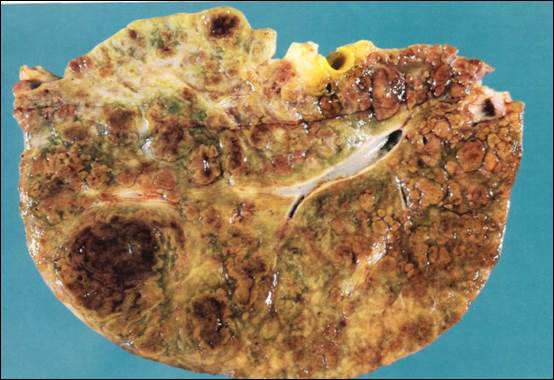
Рис. 13. Цирроз печени при муковисцидозе. Цирроз иногда осложняет муковисцидоз
окрашивание. Для выявления гликогена ШИК-реакцию дополняют ферментативным контролем — обработкой срезов амилазой. Гликоген окрашивается кармином Беста в красный цвет. Гликозаминогликаны и гликопротеиды определяют с помощью ряда методов, из которых наиболее часто применяют окраски толуидиновым синим или метиленовым синим. Эти окраски позволяют выявлять хромотропные вещества, дающие реакцию метахромазии. Обработка срезов ткани гиалуронидазами (бактериальной, тестикулярной) с последующей окраской теми же красителями позволяет дифференцировать различные гликозаминогликаны.
2.3.3. Углеводные дистрофии, связанные с нарушением обмена гликогена. Основные запасы гликогена находятся в_печени и скелетных мышцах. Гликоген печени и мышц расходуется в зависимости от потребностей организма (лабильный гликоген). Гликоген нервных клеток, проводящей системы сердца, аорты, эндотелия, эпителиальных покровов, слизистой оболочки матки, соединительной ткани, эмбриональных тканей, хряща и лейкоцитов является необходимым компонентом клеток, и его содержание не подвергается заметным колебаниям (стабильный гликоген). Однако деление гликогена на лабильный и стабильный условно.
Регуляция обмена углеводов осуществляется нейроэндокринным путем. Основная роль принадлежит гипоталамической области, гипофизу (АКТГ, тиреотропный, соматотропный гормоны), В-клеткам поджелудочной железы (инсулин), надпочечникам (глюкокортикоиды, адреналин) и щитовидной железе. Нарушения содержания гликогена проявляются в уменьшении или увеличении количества его в тканях и появлении там, где он обычно не выявляется. Эти нарушения наиболее ярко выражены при сахарном диабете и при наследственных углеводных дистрофиях — гликогенозах.
При сахарном диабете, развитие которого связывают с патологией В-клеток островков поджелудочной железы, происходят недостаточное использование глюкозы тканями, увеличение ее содержания в крови (гипергликемия) и выведение с мочой (глюкозурия). Тканевые запасы гликогена резко уменьшаются. Это в первую очередь касается печени, в которой нарушается синтез гликогена, что ведет к инфильтрации ее жирами — развивается жировая дистрофия печени; при этом в ядрах гепатоцитов появляются включения гликогена, они становятся светлыми («дырчатые», «пустые», ядра).
С глюкозурией связаны характерные изменения почек при диабете. Они выражаются в гликогенной инфильтрации эпителия канальцев, главным образом узкого и дистального сегментов. Эпителий становится высоким, со светлой пенистой цитоплазмой; зерна гликогена видны и в просвете канальцев. Эти изменения отражают состояние синтеза гликогена (полимеризация глюкозы) в канальцевом эпителии при резорбции богатого глюкозой ультрафильтрата плазмы.
При диабете страдают не только почечные канальцы, но и клубочки, их капиллярные петли, базальная мембрана которых становится значительно более проницаемой для сахаров и белков плазмы. Возникает одно из проявлений диабетической микроангиопатии — интеркапиллярный (диабетический) гломерулосклероз.
Смерть при диабете возникает в результате гангрены конечностей, инфаркта миокарда, уремии и редко – от диабетической комы.
3. СТРОМАЛЬНО-СОСУДИСТЫЕ ДИСТРОФИИ.
Стромально-сосудистые (мезенхимальные) дистрофии развиваются в результате нарушений обмена в соединительной ткани и выявляются в строме органов и стенках сосудов. Стромально-сосудистые дистрофии развиваются на территории гистиона, который, как известно, образован отрезком микроциркуляторного русла с окружающими его элементами соединительной ткани (основное вещество, волокнистые структуры, клетки) и нервными волокнами. Понятным становится в связи с этим преобладание среди механизмов развития стромально-сосудистых дистрофий нарушений транспортных систем трофики, общности морфогенеза, возможности не только сочетания различных видов дистрофий, но и перехода одного вида в другой.
Эти особенности стромально-сосудистых дистрофий ярко выражены при диспротеинозах. Они-то и составляют сущность системной прогрессирующей дезорганизации соединительной ткани.
В одних случаях в основе этой дезорганизации лежит прогрессирующая деструкция соединительной ткани – прогрессирующая дезорганизация как следствие деструкции соединительной ткани , в других — синтез аномального белка- прогрессирующая дезорганизация как следствие синтеза аномального белка в соединительной ткани.
БЕЛКОВЫЕ ДИСТРОФИИ.
Системная дезорганизация соединительной ткани как следствие ее деструкции . Этот вид системной дезорганизации обусловлен в большинстве случаев инфекцией, чаще стрептококковой, и тяжелыми иммунными (аутоиммунными) нарушениями, которые наиболее ярко выражены при ревматических заболеваниях. Определенное значение в их возникновении имеют и наследственные факторы.
При мукоидном набухании (рис.14) часто развиваются клеточные реакции в виде лимфоцитарно-макрофагальных скоплений (полиморфно-ядерные лейкоциты редки), что свидетельствует об участии иммунных реакций при этой поверхностной и обратимой дезорганизации соединительной ткани. Начальные изменения системной дезорганизации соединительной ткани находят в парапластической субстанции (основное вещество соединительной ткани), где накапливаются гликозаминогликаны (хромотропные вещества), главным образом за счет гидрофильных гиалуроновых структур, а также плазменные белки, преимущественно глобулины. Накопление гликозаминогликанов связано с активной деятельностью фибробластов, а глобулинов — как с усиливающейся гидрофильностью соединительной ткани, так и с нарастающей плазморрагией. Коллагеновые фибриллы практически не страдают, если не считать некоторого их разволокнения; однако "упаковка" коллагеновых фибрилл в волокне становится более рыхлой.









