6. Радиоизотопное сканирование печени
7. Лапароскопия с прицельной биопсией печени
8. КТ
Лечение цирроза печени:
1) ограничение физических и психических нагрузок, исключение гепатотоксических ЛС и алкоголя, стол № 5 (ограничение животных жиров, соли, жидкости), разгрузочные дни (тыква, ягоды, фрукты, творог)
2) при обнаружении вирусов гепатита в фазе репликации – антивирусная терапия (интерферон как при ХВГ)
3) улучшение метаболизма гепатоцитов: витамины Ундевит, Декамевит, Дуовит, витамин В12; липолевая кислота; гепатопротекторы (эссенциале, лив-52, карсил)
4) лечение отёчно-асцитического синдрома (лазикс до 80 мг/сутки, гипотиазид до 100 мг/сутки, верошпирон до 200 мг/сутки); при неэффективности - парацентез
5) иммунодепрессантная терапия: ГКС используют при высокой степени активности патологического процесса (40-60 мг/сутки с постепенным снижением дозы, курс до 6 месяцев)
6) дезинтоксикационная терапия: в/в 200-300 мл 5-10% р-р глюкозы с добавлением 10-20 мл эссенциале или 4 мл 0,5% р-ра липоевой кислоты; в/в гемодез 200 мл 2-3 инфузии
7) лечение печеночной энцефалопатии: лактулоза 30 мг 3-5 раз/день после еды, гепа-Мерц, уросан, урсофальк и др.
8) при возникновении кровотечения из варикозно расширенных вен пищевода или желудка: строгий постельный режим, холод на эпигастральную область, инфузии полиглюкина, 5% глюкозы в/в, вазопрессин 20 ЕД в 100-200 млл 5% глюкозы за 15-20 мин в/в капельно + нитроглицерин сублингвально, общая гемостатическая терапия, местный гемостаз (лазеротерапия, эндоскопическая склеротерапия), балонная тампонада
9) трансплантация печени – показана при: 1) терминальной стадии хронических диффузных заболеваний печени, в том числе алкогольном циррозе 2) нарушении метаболизма на фоне врождённых дефектов развития гепатоцитов 3) острой печёночной недостаточности 4) нерезектабельных очаговых заболеваниях печени
41. Хронический панкреатит: этиология, патогенез, клинические варианты, диагностика, принципы лечения.
Хронический панкреатит (ХП) – хроническое полиэтиологическое воспаление поджелудочной железы, продолжающееся более 6 месяцев, характеризующееся постепенным замещением паренхиматозной ткани соединительной и нарушением экзо- и эндокринной функции органа.
Эпидемиология: чаще страдают мужчины среднего и пожилого возраста; частота у взрослых 0,2-0,6%
Основные этиологические факторы:
1) алкоголь – основной этиологический фактор (особенно при сочетании с курением)
2) заболевания желчного пузыря и желчевыводящих путей (хронический калькулезный и бескаменный холецистит, дискинезии желчевыводящих путей)
3) злоупотребление жирной, острой, соленой, перченой, копченой пищей
4) лекарственная интоксикация (в первую очередь эстрогены и ГКС)
5) вирусы и бактерии, попадающие в проток поджелудочной железы из ДПК через фатеров сосочек
6) травмы поджелудочной железы (при этом возможно склерозирование протоков с повышением внутрипротокового давления)
7) генетическая предрасположенность (часто сочетание ХП с группой крови О(I)
8) беременность на поздних сроках (приводит к сдавления поджелудочной железы и повышению внутрипротокового давления)
Патогенез хронического панкреатита:
В развитии хронического панкреатита основную роль играют 2 механизма:
1) чрезмерная активация собственных ферментов поджелудочной железы (трипсиногена, химотрипсиногена, проэластазы, липазы)
2) повышение внутрипротокового давления и затруднение оттока поджелудочного сока с ферментами из железы
В результате наступает аутолиз (самопереваривание) ткани поджелудочной железы; участки некроза постепенно замещается фиброзной тканью.
Алкоголь является как хорошим стимулятором секреции соляной кислоты (а она уже активируют панкреатические ферменты), так и приводит к дуоденостазу, повышая внутрипротоковое давление.
Классификация хронического панкреатита:
I. По морфологическим признакам: интерстициально-отечный, паренхиматозный, фиброзно-склеротический (индуративный), гиперпластический (псевдотуморозный), кистозный
II. По клиническим проявлениям: болевой вариант, гипосекреторный, астеноневротический (ипохондрический), латентный, сочетанный, псевдотуморозный
III. По характеру клинического течения: редко рецидивирующий (одно обострение в 1-2 года), часто рецидивирующий (2-3 и более обострений в год), персистирующий
IV. По этиологии: билиарнозависимый, алкогольный, дисметаболический, инфекционный, лекарственный
Клиника хронического панкреатита:
1) боль – может быть внезапной, острой или постоянной, тупой, давящей, возникает через 40-60 мин после еды (особенно обильной, острой, жареной, жирной), усиливается в положении лежа на спине и ослабевает в положении сидя при небольшом наклоне вперед, локализована при поражении головки - справа от срединной линии, ближе к правому подреберью, при поражении тела - по срединной линии на 6-7 см выше пупка, при поражении хвоста - в левом подреберье, ближе к срединной линии; в 30% случаев боль носит опоясывающий характер, еще в 30% - не имеет определенной локализации; половина больных ограничивают себя в приеме пищи из-за боязни болей
2) диспепсический синдром (отрыжка, изжога, тошнота, рвота); рвота у части больных сопровождают болевой синдром, многократная, не приносит никакого облегчения
3) синдром экзокринной недостаточности поджелудочной железы: «панкреатогенная диарея» (связана с недостаточным содержанием в выделенном панкреатическом соке ферментов, при этом характерно большое количество каловых масс, содержащих много нейтрального жира, непереваренных мышечных волокон), синдром мальабсорбции, проявляющийся рядом трофических нарушений (снижение массы тела, анемия, гиповитаминоз: сухость кожи, ломкость ногтей и выпадение волос, разрушение эпидермиса кожи)
4) синдром эндокринной недостаточности (вторичный сахарный диабет).
Диагностика хронического панкреатита:
1. Сонография поджелудочной железы: определение ее размеров, эхогенности структуры
2. ФГДС (в норме ДПК, как «корона», огибает поджелудочную железу; при воспалении эта «корона» начинает расправляться – косвенный признак хронического панкреатита)
3. Рентгенография ЖКТ с пассажем бария: контуры ДПК изменены, симптом «кулис» (ДПК выпрямляется и раздвигается, как кулисы на сцене, при значительном увеличении pancreas)
4. КТ – в основном используется для дифференциальной диагностики ХП и рака поджелудочной железы, т.к. их симптомы схожи
5. Ретроградная эндоскопическая холангиодуоденопанкреатография - через эндоскоп специальной канюлей входят в фатеров сосочек и вводят контраст, а затем делают серию рентгенограмм (позволяет диагностировать причины внутрипротоковой гипертензии)
6. Лабораторные исследования:
а) ОАК: при обострении - лейкоцитоз, ускорение СОЭ
б) ОАМ: при обострении - увеличение диастазы
в) БАК: при обострении - повышение уровня амилазы, липазы, трипсина
в) копрограмма: нейтральный жир, жирные кислоты, непереваренные мышечные и коллагеновые волокна
Лечение хронического панкреатита.
1. При обострении - стол № 0 в течение 1-3 дней, затем стол № 5п (панкреатический: ограничение жирной, острой, жареной, пряной, перченой, соленой, копченой пищи); вся пища вареная; питание 4-5 раз/сутки малыми порциями; отказ от употребления алкоголя
2. Купирование боли: спазмолитики (миолитики: папаверин 2% – 2 мл 3 раза/сут в/м или 2% – 4 мл на физрастворе в/в, дротаверин / но-шпа 40 мг 3 раза/сут, М-холиноблокаторы: платифиллин, атропин), анальгетики (ненаркотические: анальгин 50% – 2 мл в/м, в тяжелых случаях – наркотические: трамадол внутрь 800 мг/сут).
3. Антисекреторные препараты: антациды, блокаторы протонной помпы (омепразол по 20 мг утром и вечером), блокаторы Н2-рецепторов (фамотидин по 20 мг 2 раза/сут, ранитидин) – снижают секрецию желудочного сока, который является естественным стимулятором секреции поджелудочной железы
4. Ингибиторы протеаз (особенно при интенсивном болевом синдроме): гордокс, контрикал, трасилол, аминокапроновая кислота в/в капельно, медленно, на физрастворе или 5% растворе глюкозы, октреотид / сандостатин 100 мкг 3 раза/сут п/к
5. Заместительная терапия (при недостаточности экзокринной функции): панкреатин 0,5 г 3 раза/сут во время или после еды, креон, панцитрат, мезим, мезим-форте.
6. Витаминотерапия – для предупреждения трофических нарушений как результата синдрома мальабсорбции
7. Физиотерапия: ультразвук, синусомоделированные токи различной частоты, лазер, магнитотерапия (при обострении), тепловые процедуры: озокерит, парафин, грязевые аппликации (в фазе ремиссии)
Диспансерное наблюдение: 2 раза/год на уровне поликлиники (осмотр, основные лабораторные тесты, УЗИ).
42. Рак поджелудочной железы: клинические проявления в зависимости от локализации. Метастазирование. Диагностика, дифференциальная диагностика. Симптоматическая терапия в амбулаторных условиях
Рак поджелудочной железы (РПЖ) – злокачественная опухоль, развивающаяся преимущественно из эпителия мелких и мельчайших панкреатических протоков.
Эпидемиология: на 4-ом месте среди опухолей ЖКТ (после опухолей желудка, толстой кишки, пищевода); ежегодно в РБ выявляют более 700 больных раком поджелудочной железы, в течение года умирает около 600 больных.
Этиология рака поджелудочной железы:
а) характер питания - западная диета – избыточное употребление мяса и животных жиров, стимулирующих выработку панкреозимина, который вызывает гиперплазию клеток поджелудочной железы
б) курение - увеличивает риск заболевания в 2 раза
в) алкоголизм - увеличивает риск заболевания в 2 раза
г) сахарный диабет - сопровождается гиперплазией протоков поджелудочной железы
д) хронический панкреатит - в 50-60% сочетается с РПЖ
е) болезни желчного пузыря - способствуют попаданию в панкреатические протоки канцерогенов, содержащихся в желчи
Головка железы поражается раком в 60-70% случаев, тело – в 20-30%, хвост – в 5-10%.
В зависимости от преобладания тех или иных начальных проявлений болезни выделяют клинические формы РПЖ: 1) болевую (25-30%) 2) иктерообтурационную (35-40%) 3) маскированные (псевдопневмонические, диабетоидные, тромботические, геморрагические и др., 30-35%)
Основные клинические проявления в зависимости от локализации РПЖ:
а) рак головки поджелудочной железы:
- боль в эпигастральной области, правом подреберье, иррадиирует в спину, появляется за несколько недель или месяцев до желтухи
- выраженное похудание (из-за нарушения пассажа панкреатического сока в кишечник)
- диспепсические расстройства (анорексия, тошнота, отрыжка, чувство тяжести в эпигастрии, рвота, иногда поносы, запоры)
К данной триаде симптомов при дальнейшем развитии опухоли присоединяется ряд других симптомов:
а) опухоль из эпителия конечной части панкреатического протока ® вовлечение в процесс общего желчного протока ® быстро нарастающая желтуха; увеличенный желчный пузырь(симптом Курвуазье); увеличенная печень безболезненная при пальпации, с острым краем; бесцветный кал, темная моча; интенсивный кожный зуд, особенно по ночам; геморрагический синдром с носовыми кровотечениями, кровавой рвотой, меленой (как результат холемии)
б) опухоль из эпителия ацинозной части железы ® прорастание в 12-перстную кишку ® клиника язвенной болезни 12-перстной кишки или стеноза привратника
В дальнейшем при прогрессировании может быть: асцит, кишечное кровотечение, тромбозы сосудов нижних конечностей, инфаркты легких и селезенки.
б) рак тела и хвоста поджелудочной железы.
- боль в подложечной области или левом подреберье, мучительная, усиливается при лежании на спине, часто иррадиирует в спину, поясницу или носит опоясывающий характер
- прогрессивное похудание, кахексия
- диспепсические явления (потеря аппетита, тошнота, рвота, запоры).
Диагностика РПЖ:
а) лабораторные данные: ОАК (лейкоцитоз, сдвиг влево, ускорение СОЭ, тромбоцитоз – следствие вторичного холангита при обтурационной желтухе), БАК (резкое повышение прямой фракции билирубина, незначительное повышение активности аминотрансфераз), копрограмма (отрицательные реакции на уробилин и стеркобилин, креато- и стеаторея)
б) выявление в цитологических препаратах из дуоденальной жидкости раковых клеток
в) рентгенологическое исследование (разворот подковы 12-перстной кишки, деформация контуров 12-перстной кишки и пилоруса, дефект в нисходящем отделе 12-перстной кишки в форме «Е», сужение просвета кишки и замедленная эвакуация желудочного содержимого)
г) УЗИ органов брюшной полости (в том числе и эндоскопическое)
д) КТ, МРТ
е) РХПГ
ж) прицельная пункционная биопсия под контролем УЗИ или КТ
з) лапароскопия (для выявления обсеменения брюшины и сальника, метастазов в печени)
Дифференциальный диагноз РПЖ проводится в первую очередь с псевдоопухолевой формой хронического панкреатита, при этом в пользу РПЖ свидетельствуют: 1) стабильность болевого синдрома 2) отчетливое похудание 3) грубая деформация главного панкреатического протока 4) узурация крупных сосудов железы по данным целиакографии 5) обнаружение в пунктате, полученным из подозрительного участка поджелудочной железы, опухолевых клеток.
Также дифференциальный диагноз следует проводить с заболеваниями желчевыводящих путей (холедохолитиаз, стриктура большого дуоденального сосочка, опухоли внепеченочных желчных протоков), доброкачественными опухолями поджелудочной железы, хроническим панкреатитом. Однако клиническая картина, а зачастую и данные инструментальных исследований при раке головки поджелудочной железы, ДПК, большого дуоденального сосочка и терминального отдела общего желчного протока весьма схожи и даже во время интраоперационной ревизии иногда не удается установить первичную локализацию опухоли (так называемые «периампулярные опухоли»).
Лечение рака ПЖ:
1) хирургический метод (радикальные операции - гастропанкреатодуоденальная резекция (субтотальная панкреатодуоденоэктомия), панкреатэктомия (тотальная панкреатодуоденэктомия), дистальная (левосторонняя) резекция поджелудочной железы, расширенная гастропанкреатодуоденальная резекция и паллиативные операции - наложение обходных анастомозов и эндоскопическое или чрескожное чреспеченочное эндопротезирование)
2) лучевой метод - в основном используется в послеоперационном периоде, показан при наличии нерезектабельной опухоли поджелудочной железы на фоне ликвидированной обтурации внепеченочных путей.
3) химиотерапевтический метод – как самостоятельный метод не применяется
4) комбинированный метод - полихимиотерапия по схеме FAP: 5-фторурацил + адриамицин + цисплатин в сочетании с расщепленным курсом лучевой терапии
Симптоматическая терапия в амбулаторных условиях – см. вопрос 17.
43. Синдром раздраженного кишечника. Основные клинические проявления, диагностика, принципы лечения. Медико-социальная экспертиза. Реабилитация.
Синдром раздраженного кишечника (СРК) – биопсихосоциальное кишечное расстройство, при котором у больного на протяжении последнего года по меньшей мере в течение 3 мес отмечались боли или дискомфорт в животе, проходившие после дефекации и сопровождавшиеся изменением частоты или консистенции стула.
Этиология СРК: нервно-психические факторы и психоэмоциональные стрессы; нарушение привычного режима питания; недостаток баластных веществ; гиподинамия; гинекологические заболевания; эндокринные нарушения; перенесенные острые инфекции с последующим дисбактериозом.
Классификация СРК:
1. СРК с запором – твердый/шероховатый стул > 25%, расслабленный (кашицеобразный) или водянистый стул < 25% из числа опорожнений
2. СРК с диареей – расслабленный (кашицеобразный) или водянистый стул > 25% и твердый < 25%
3. Смешанный СРК – твердый стул > 25% и водянистый > 25%
4. Неклассифицированный СРК – недостаточна выраженность отклонений консистенции стула для других субтипов.
Кл инические проявления СРК:
а) боль в животе, вокруг пупка или внизу живота, различной интенсивности, уменьшающаяся или исчезающая после дефекации или отхождения газов, отсутствует ночью (50-96%)
б) нарушение стула: диарея – внезапно после еды, без полифекалии, кал менее 200 г/сут, часто со слизью или запор (60%)
в) чувство неполного опорожнения кишечника
г) метеоризм, увеличивается к вечеру и перед дефекацией (у 50%); если имеет локальный характер, выделяют:
1. синдром селезеночного изгиба – чувство распирания, давления, полноты в левом верхнем отделе живота; могут быть боли в области сердца или левого плеча, сердцебиение, одышка, чувство страха; жалобы появляются или усиливаются после еды, стресса.
2. синдром печеночного изгиба – чувство полноты, давления, распирания, боли в правом подреберье с иррадиацией в эпигастрий, правое плечо
3. синдром слепой кишки - пальпация восходящей толстой кишки приводит к усилению боли или ее уменьшению
д) выраженные невротические проявления (частые головные боли, комок в горле при глотании, неудовлетворенный вздох, учащенное болезненное мочеиспускание)
е) пальпаторно: спастически сокращенные участки кишечника
Диагностические критерии СРК: рецидивирующая абдоминальная боль или дискомфорт 3 дня в месяц за последние 3 месяца + 2 признака: 1) улучшение после дефекации 2) начало ассоциируется с изменением частоты, формы стула.
Подтверждающие критерии:
1) ненормальная частота стула: меньше 3 в неделю, больше 3 в день
2) неправильная форма стула (шероховатый твердый или расслабленный водянистый)
3) натуживание при дефекации
4) императивные позывы на дефекацию
5) чувство неполного опорожнения кишечника
6) выделение слизи при дефекации
7) ощущения вздутия и переполнения в животе
При постановки диагноза необходимо также учитывать:
1. отсутствие боли и диареи ночью
2. нет симптомов тревоги (кровь в кале, лихорадка, анемия, повышение СОЭ и т.д.)
3. длительный анамнез заболевания
4. изменчивость жалоб, несоответствие между обилием и красочностью жалоб и хорошим общим состоянием больного, отсутствие прогрессирования болезни
5. связь ухудшения самочувствия с психоэмоциональными факторами и стрессами
6. нет патологических изменений со стороны общего и биохимического анализа крови, признаков органических изменений при колоноскопии, ректороманоскопии, иригоскопии
7. нормальная гистологическая картина биоптатов слизистой толстой кишки
Диагноз СРК выставляется только после всего комплекса инструментально-лабораторных исследований, позволяющих исключить органическое заболевания кишечника.
Принципы лечения СРК:
Лечение должно быть комплексным и включать в себя:
а) психотерапевтические методы (в первую очередь – доверительная беседа с пациентом, объяснение причин заболевания), исключение психотравмирующих факторов внешней среды
б) диетические рекомендации - при наклонности к диарее ограничивают содержание грубой клетчатки в пищевом рационе, исключают употребление фруктозы, сорбитола, кофе, алкоголя и газированных напитков; при наличии метеоризма рекомендуют избегать приема продуктов, усиливающих газообразование в кишечнике (молока, капусты и др.); при наклонности к запорам – диета с высоким содержанием пищевых волокон
в) лекарственную терапию: спазмолитики для борьбы с болевым синдромом (мебеверин / дюспаталин 200 мг по 1 капсуле 2 раза/сутки за 20 мин до еды, пинаверия бромид 50 мг по 1 таблетке 3–4 раза/сутки), при жалобах на диарею - противодиарейные (лоперамид по 2 капсулы внутрь ежедневно), при жалобах на запор - псиллиум (препарат из семян подорожника) по 1 пакетику 2–4 раза в день, лактулоза, макроголь 4000, цизаприд по 5–10 мг 3–4 раза в день за полчаса до еды.
г) физиотерапевтическое лечение: бальнеотерапия, аэротерапия, гальванический воротник по Щербаку
МСЭ: ВН при СРК с выраженной диареей до 10-14 дней, другие формы СРК ВН не сопровождаются.
Реабилитация: соблюдение диеты, нормализация психоневрологического статуса и функций вегетативной нервной системы, психотерапия, общеукрепляющие мероприятия.
44. Воспалительные заболевания кишечника (болезнь Крона, язвенный колит). Основные клинические синдромы, диагностика, принципы лечения.
Болезнь Крона и язвенный колит – воспалительные заболевания кишечника с достоверно не изученным этиопатогенезом, для которых характерны возникновение иммунопатологического процесса в слизистой ЖКТ (при болезни Крона – в любом его отделе, при ЯК – только в толстой кишке).
Патоморфология язвенного колита: воспалительный процесс в толстой кишке (чаще в дистальных участках ободочной и прямой) с прогрессирующей деструкцией эпителия, слиянием воспалительных инфильтратов, развитием язв слизистой; при хроническом течении – дисплазия кишечного эпителия, фиброз стенки кишки; болезни Крона: воспалительный процесс в любом отделе ЖКТ (чаще в терминальном отделе подвздошной кишки), картина «булыжной мостовой» (множественные изъязвления с отеком слизистой между ними).
Клиническая картина язвенного колита:
1. Частый (до 20 раз в сутки и >) жидкий стул с примесью крови (суммарно 100-300 мл ежедневно), слизи, гноя, имеющий зловонный запах (диарея обусловлена воспалением слизистой толстой кишки и снижением ее способности реабсорбировать воду и натрий; кровотечение обусловлено язвами слизистой).
2. Схваткообразные боли в животе, локализующиеся преимущественно в проекции толстой кишки, усиливающиеся перед дефекацией и успокаивающиеся или ослабевающие после стула
3. Болезненность живота при пальпации (чаще в области слепой, поперечно-ободочной и сигмовидной кишки)
4. Интоксикационный синдром (резкая слабость, адинамия, повышение температуры тела, похудание, анорексия, эмоциональная лабильность) – характерен для тяжелого течения ЯК
5. Синдром системных проявлений – характерен для тяжелого течения ЯК:
- поражение кожи (изъязвления; очаговый дерматит; пустулезные и уртикарные высыпания; гангренозная пиодермия)
- узловатая эритема (множественными узлы чаще на разгибательной поверхности голени)
- поражения глаз (ирит, иридоциклит, увеит, кератит, панофтальмит)
- поражение слизистой полости рта (афтозный стоматит, глоссит, гингивит с сильными болями)
- полиартрит (обратимое поражение голеностопных, коленных, межфаланговых суставов с малоинтенсивными болями и незначительным ограничением движений в суставах)
- аутоиммунный тиреоидит
- поражения печени и внепеченочных желчных протоков (жировая дистрофия, портальный фиброз, хронический активный гепатит, цирроз печени)
- нефротический синдром
- аутоиммунная гемолитическая анемия и др.
6. Дистрофический синдром (бледность и сухость кожи, гиповитаминоз, выпадение волос, изменения ногтей)
Диагностика язвенного колита:
1. Ректороманоскопия, колоноскопия с биопсией и последующим гистологическим исследованием биоптатов (отек, гиперемия слизистой с мелкими изъязвлениями и язвами, контактная кровоточивость)
2. Ирригоскопия - характерны отек, изменение рельефа (зернистость) слизистой толстой кишки, псевдополипоз, отсутствие гаустрации, ригидность, сужение, укорочение и утолщение кишки, язвенные дефекты.
3. Лабораторные данные:
а) ОАК: хроническая железодефицитная (реже аутоиммунная гемолитическая) анемия; лейкоцитоз; значительное увеличение СОЭ
б) ОАК: при тяжелом течении болезни – признаки нефротического синдрома
в) БАК: снижен общий белок, альбумин, увеличены a2- и g-глобулины; при поражении печени – гипербилирубинемия, повышение АлАТ
г) копрограмма: макроскопически – кашицеобразный или жидкий кал с кровью, большим количеством слизи и гноя; микроскопически - большое количество лейкоцитов, эритроцитов, скопление клеток кишечного эпителия; резко положительная реакция на растворимый белок в кале (реакция Трибуле); при бактериологическом исследовании - дисбактериоз
Клиническая картина болезни Крона различна в зависимости от локализации воспаления:
1) тонкокишечная локализация:
а) общие симптомы, обусловленные интоксикацией (слабость, снижение работоспособности, субфебриллитет) и синдромом мальабсорбции (похудание, гипопротеинемические отеки, гиповитаминоз: кровоточивость десен, трещины в углах рта, пеллагрозный дерматит, ухудшение сумеречного зрения, боли в костях и суставах, трофические нарушения: сухость кожи, выпадение волос, ломкость ногтей, недостаточность надпочечников: гиперпигментация кожи, гипотензия, щитовидной железы: заторможенность, одутловатость лица, половых желез: нарушение менструации, импотенция, паращитовидных желез: тетания, остеомаляция, переломы костей, гипофиза: полиурия с низкой плотностью мочи, жажда).
б) местные симптомы:
- вначале периодические, затем постоянные тупые боли (при поражении 12-перстной кишки - в правой эпигастральной области, тощей кишки - в левой верхней и средней части живота, подвздошной кишки - в правом нижнем квадранте живота)
- полужидкий или жидкий, пенистый стул, иногда с примесью слизи и крови
- признаки частичной кишечной непроходимости: схваткообразные боли, тошнота, рвота, задержка стула и газов (при стенозировании кишки)
- пальпаторно - болезненность и опухолевидное образование в терминальном отделе подвздошной кишки
- внутренние, открывающиеся в брюшную полость (межпетлевые, между подвздошной и слепой кишкой, желчным и мочевым пузырем) и наружные, открывающиеся в поясничную и паховую области, свищи
б) толстокишечная локализация (гранулематозный колит):
- схваткообразные боли в животе, возникающие после еды и перед дефекацией, локализующиеся по ходу толстого кишечника в боковых и нижних отделах живота
- жидкий или кашицеобразный стул до 10-12 раз в сутки с примесью крови
- снижение тонуса мышц передней брюшной стенки
- пальпаторно значительная болезненность по ходу толстой кишки
- анальные трещины различной локализации, часто множественного характера
- снижение тонуса сфинктера прямой кишки (после ректального исследования зияние ануса и подтекание кишечного содержимого)
- наружные и внутренние (межкишечные, кишечно-пузырные, желудочно-кишечные) свищи и инфильтраты (неподвижные, болезненные образования, обычно фиксированные к задней или передней брюшной стенке) брюшной полости
в) локализация в верхних отделах ЖКТ: клиника хронического эзофагита, гастрита и дуоденита.
г) внекишечные проявления:
1) проявления, обусловленные иммунобиологическими процессами и активацией микробной флоры (периферический артрит, эписклерит, афтозный стоматит, узловатая эритема, гангренозная пиодермия)
2) проявления, предположительно генетически связанные с генотипом HLA B27 (анкилозирующий спондилоартрит, сакроилеит, увеит, первичный склерозирующий холангит)
3) проявления, непосредственно связанные с патологией самого кишечника: почечные камни (из-за нарушения обмена мочевой кислоты), желчные камни (из-за нарушения реабсорбции желчных кислот в подвздошной кишке), вторичный амилоидоз и др.
Диагностика болезни Крона:
1. Фиброколоноскопия с биопсией слизистой: картина «булыжной мостовой»; саркоидоподобные гранулемы с гигантскими клетками Лангханса (для их выявления в биоптат должен обязательно попасть участок подслизистого слоя, где и начинается процесс)
2. ФГДС с биопсией – для выявления поражений верхних отделов ЖКТ
3. Ирригоскопия – характерны: сегментарность поражения толстой кишки; наличие нормальных участков кишки между пораженными сегментами; неровный контур кишки; продольные язвы и рельеф слизистой, напоминающий «булыжную мостовую»; сужение пораженных участков кишки в виде «шнура»;
4. Лабораторные исследования:
а) OAK: анемия, лейкоцитоз, увеличение СОЭ
б) БАК: снижение альбумина, железа, увеличение a2- и g-глобулинов, АлАТ, иногда билирубина
в) копрограмма: макроскопически – примеси крови и слизи, при отсутствии явно видимой крови - повышенное количество эритроцитов, всегда положительная реакция на скрытую кровь (Грегерсена) и растворимый белок (Трибуле), много эпителиальных клеток и лейкоцитов.
Принципы лечения воспалительных заболеваний кишечника.
Основная цель лечения: достижение и продление ремиссии заболевания, снижение риска развития осложнений, улучшение качества жизни пациентов.
1. При низкой активности заболевания – аминосалицилаты внутрь со снижением дозы при достижении ремиссии (месалазин 3-4 г/сут внутрь, поддерживающая доза 1 г/неделю, сульфасалазин 3-6 г/сут внутрь).
2. При обострениях средней тяжести и тяжелом течении заболевания, при недостаточной эффективности от лечения аминосалицилатами – ГКС (преднизолон внутрь 40-60 мг/сут или будесонид внутрь 9 мг/сут) с постепенным снижением дозы на 5 мг/нед.
3. При недостаточной эффективности ГКС или их непереносимости – иммунодепрессанты (азатиоприн внутрь 2,5 мг/кг/сут, метотрексат 25 мг в/м один раз в неделю или перорально по 5 мг через день)
4. При присоединении бактериальных инфекций – АБ (ципрофлоксацин, метронидазол).
5. При отсутствии эффекта от консервативного лечения, при возникновении осложнений – хирургическое лечение.
БОЛЕЗНИ ПОЧЕК
45. Критерии оценки функционального состояния почек. Основные методы исследования и их трактовка.
1. Общеклиническое исследование мочи – позволяет изучить ее физические свойства, химический состав, состав осадка, сделать бактериологический посев. Для исследования собирают среднюю порцию мочи после туалета наружных половых органов в чистую посуду. Основные показатели ОАМ:
а) прозрачность - в норме моча прозрачная; помутнение мочи может быть вызвано солями, клеточными элементами, слизью, бактериями и т. д.
б) цвет – зависит от концентрации мочи, колеблется от соломенно-желтого до янтарно-желтого; при сильном разведении или низкой относительной плотности моча на фоне ХПН, приема диуретиков моча бесцветная, при появлении в ней билирубина – зеленоватая или зелено-бурая, при макрогематурии – цвета мясных помоев или красная, при приеме амидопирина – красная и др.
в) запах – в норме нерезкий, специфический; при наличии кетоновых тел (ацетонемический криз) моча с запахом ацетона, при врожденных нарушениях метаболизма запах специфический (мышиный, кошачьей мочи, гниющей рыбы)
г) реакция – в норме кислая или слабокислая; при преобладании в рационе овощной диеты, приеме щелочных минеральных вод, после обильной рвоты, при гипокалиемии, при наличии фосфатных камней моча щелочная
д) удельный вес – в норме колеблется в широких пределах - от 1,001 до 1,040; удельный вес мочи повышается при глюкозурии, протеинурии и др., понижается при нарушении концентрационной способности почек; при относительной плотности мочи ниже 1,008 - гипостенурия; 1,008-1,010 - изостенурия; 1,010-1,030 - гиперстенурия.
е) химический состав – при исследовании ОАМ определяют, не содержатся ли в ней патологические составные части (белок – в норме до 0,033 г/л , глюкоза – в норме в следовых количествах, билирубин, уробилин, ацетон, гемоглобин, индикан).
ж) клеточные элементы:
1) лейкоциты - в норме при ОАМ находят до 1-3 лейкоцитов в поле зрения в виде небольших зернистых клеток округлой формы (нейтрофилов); при увеличении числа лейкоцитов свыше 20 – лейкоцитурия: нейтрофильная – при банальной инфекции мочевыводящих путей, пиелонефрите, туберкулезе почек, мононуклеарная – при ГН, интерстициальном нефрите, моноцитарная – при СКВ, эозинофильная – при аллергозах
2) эритроциты - в норме при ОАМ находят до 1-3 свежих или выщелоченных эритроцитов в поле зрения, при этом морфология эритроцитов зависит от осмолярности мочи; эритроцитурия (гематурия) может быть слабовыраженной – микрогематурия, когда эритроцитов до 200 в поле зрения и выраженной – макрогематурия, когда эритроцитов более 200 в поле зрения, а гематурия определяется даже при макроскопическом исследовании мочи
Для определения уровня гематурии применяют 3-х стаканную пробу: больной мочится последовательно в 3 сосуда; при кровотечении из мочеиспускательного канала гематурия наибольшая в 1-й порции, при кровотечении из мочевого пузыря и/или простаты - в последней порции, при других источниках кровотечения эритроциты распределяются равномерно во всех 3-х порциях.
3) цилиндры – белковые или клеточные образования канальцевого происхождения (слепки), имеющие цилиндрическую форму и различную величину; бывают гиалиновыми, зернистыми, восковидными, эпителиальными, эритроцитарными, лейкоцитарными и др.; в норме могут появиться при физической нагрузке, лихорадке, ортостатической протеинурии; при нефротическом синдроме обнаруживаются гиалиновые цилиндры, при тяжелых дегенеративных поражениях канальцев – зернистые, при гематурии почечного генеза – эритроцитарные.
з) соли в моче - соли выпадают в осадок при их большой концентрации; ураты (мочекислые соли) встречаются при лихорадке, физической нагрузке, больших потерях воды, лейкозе, нефролитиазе (при нефролитиазе также встречаются единичные кристаллы фосфорнокислого кальция и аморфных фосфатов в виде «крышек гробов», мочекислого аммония); оксалаты кальция в виде «конвертов» выделяются при подагре, мочекислом диатезе, интерстициальном нефрите
и) слизь – в норме в моче не встречается; обнаруживается при воспалительных заболеваниях мочевыводящих путей и дисметаболических нарушениях
2. Бактериологическое и бактериоскопическое исследования мочи – проводится при необходимости выяснения инфекционной природы патологии мочевыводящих путей; наличие бактерий в свежевыпущенной моче (бактериурия) наблюдается при воспалительных заболеваниях мочевыводящих путей и оценивается по количеству (мало, умеренно, много) и типу флоры (кокки, палочки); посев мочи дает возможность выявить вид возбудителя и его чувствительность к антибактериальным препаратам.
3. Количественные методы исследования мочи - используют при отсутствии патологической лейкоцитурии и эритроцитурии.
а) проба Аддиса-Каковского - соотношение лейкоцитов, эритроцитов, цилиндров – до 2 млн, 1 млн, 5 тыс. в суточном объеме мочи
б) проба Амбурже – соотношение лейкоцитов, эритроцитов, цилиндров – до 2000, 1000 и 20 в полученной за 1 мин моче
в) проба Нечипоренко - используют порцию утренней свежевыпущенной мочи из средней струи, соотношение лейкоцитов и эритроцитов - до 2000 и 1000 соответственно в 1 мл мочи
4. Функциональное исследование почек:
а) проба Зимницкого – функциональный тест для определения концентрационной способности почек, а также соотношения дневного и ночного диуреза; в течение суток собирается 8 трехчасовых порций мочи при произвольном мочеиспускании и водном режиме, к дневному диурезу относят порции, полученные с 9.00 до 21.00, к ночному – с 21.00 до 9.00; в норме дневной диурез значительно превышает ночной и составляет 2/3-3/4 от общего количества суточной мочи; никтурия (увеличение ночного диуреза) характерно для ХПН; определение относительных плотностей в каждой из 8 порций позволяет установить концентрационную способность почек, если ее максимальное значение 1,012 и менее (гипостенурия) или имеется ограничение колебаний относительной плотности в пределах 1,008-1,010 (изостенурия) – выраженное нарушение концентрационной функции почек
б) определение СКФ по клиренсу эндогенного креатинина (проба Реберга-Тареева)
Клиренс - условное понятие, характеризующееся скоростью очищения крови, определяется объемом плазмы, который целиком очищается почками от того или иного вещества за 1 мин, расчитывается по формуле: клиренс = концентрация тест в-ва в моче x величина минутного диуреза / концентрация тест-вещества в плазме.
в) проведение нагрузочных проб, определение концентрации в крови мочевины, индикана, остаточного азота, электролитов и др. методы функционального исследования
5. Специальные методы исследования почек:
а) обзорный снимок (рентгенограмма) – позволяет выявить размеры почек, их контуры, тени конкрементов (в основном из солей кальция)
б) внутривенная (экскреторная) урография с применением контрастных веществ (уротраста, верографина) - позволяет оценить анатомо-функциональные особенности почек и мочевых путей, уродинамику, проконтролировать динамику патологического процесса
в) цистоуретрография – используется для исследования нижних отделов мочевыделительной системы; позволяет оценить положение, форму, размер мочевого пузыря, его контуры, определить опухоль, инородное тело, камни, дивертикулы, уретроцеле, пузырно-мочеточниковый рефлюкс
г) ретроградная пиелография – позволяет изучить строение и функцию чашечно-лоханочной системы
д) почечная ангиография – позволяет выявить добавочные сосуды почек, их локализацию и распределение почечной паренхимы, зону кровоснабжения отдельных сосудов, кисту почки, диспластические изменения, сморщенность почки
е) радиоизотопная ренография – основана на свойстве канальцев почек избирательно извлекать йод-131- гиппурат из кровотока с последующим выведением его мочой, при этом накопление и выведение гиппурата регистрируются с помощью сцинтилляционных датчиков, устанавливаемых над областью почек, и представляются (суммируются) в виде 2-х кривых - ренограммы правой и левой почек;
ж) статическая сцинтиграфия почек (сканирование) - позволяет выявить образования в паренхиме (кисты, опухоли) и очаги деструкции
з) термография (тепловидение) - позволяет в ряде случаев судить об активном воспалительном процессе или злокачественном новообразовании
и) УЗИ почек и забрюшинного пространства - позволяет судить о размере, положении, форме, структуре и функциональном состоянии почек, исключить наличие камней, кист, опухолей, полостных отеков, оценить почечный кровоток
46. Острый гломерулонефрит: этиология, патогенез, клинические варианты, диагностика, принципы лечения.
Острый гломерулонефрит (ОГН) – острое двустороннее диффузное иммуновоспалительное заболевание почек с преимущественным поражением почечных клубочков, а также с вовлечением канальцев и (реже) интерстициальной ткани.
Этиология ОГН:
1) инфекции (80%):
а) бактериальные – нефритогенные штаммы (12, 49) β-гемолитического стрептококка группы А (80% всех инфекционных ОГН; ОГН возникает через 6-12 дней после тонзиллитов, скарлатины, фарингитов, отита, синусита), стафилококки и др.
б) вирусные – гепатит В, С, краснуха, герпес, аденовирус
в) паразитарные – малярия, шистосомоз, трихинеллез
2) токсические вещества (органические растворители, алкоголь, свинец, ртуть, ЛС: АБ, лазикс)
3) экзогенные неинфекционные антигены, действующие с вовлечением иммунных механизмов (прививки, сыворотки)
Предрасполагающие факторы: наследственная предрасположенность (HLA B12, DRw6, DRw4); повышенная семейная восприимчивость к стрептококковой инфекции; хронические очаги инфекции в организме; гиповитаминозы; охлаждение.
Патогенез пострептококкового ОГН:
1. Антигены нефритогенных штаммов стрептококков (эндострептолизин, стрептолизин-О, НАД-нуклеотидаза, дезоксирибонуклеаза В, гиалуронидаза) индуцируют выработку АТ, при этом часть АГ осаждается на базальной мембране клубочковых капилляров, а часть – циркулирует в крови.
2. Образовавшиеся АТ связывают АГ с образованием иммунных комплексов, в конечном счете фиксирующихся на базальной мембране клубочковых капилляров. Иммунные комплексы вызывают активацию системы комплемента, выделение хемотаксинов, привлечение нейтрофилов, что приводит к повреждение эндотелия и увеличению его проницаемости; также активируется фактор Хагемана, происходит агрегация тромбоцитов и отложение фибрина в капиллярах клубочков.
Морфологические формы ОГН: пролиферативный эндокапиллярный, пролиферативный экзокапиллярный, мезангиопролиферативный, мезангиокапиллярный, склерозирующий.
Клинические варианты ОГН:
а) классическая триадная: мочевой синдром + отечный синдром + артериальная гипертензия
б) бисиндромная форма: мочевой синдром + артериальная гипертензия ИЛИ нефротический синдром
в) моносиндромная форма: изолированный мочевой синдром (иногда выделяют также моносимптомные отечную, гипертоническую, гематурическую формы)
г) нефротический синдром.
Основные клинические синдромы:
а) мочевой синдром – протеинурия (от 1 до 3 г/л и более), эритроцитурия (микрогематурия – чаще, число эритроцитов от 5-15 до 50-100 в поле зрения, макрогематурия – реже, моча цвета «мясных помоев»), цилиндрурия (чаще гиалиновые цилиндры)
б) отечный синдром: отеки - ранний признак заболевания у большинства больных; располагаются преимущественно на лице («лицо нефритика»), бледные, плотные, теплые, следы от надавливания не характерны, появляются после ночи, исчезают обычно через 2-3 недели; в тяжелых случаях возникает экссудативные плеврит, перикардит, асцит (причина нефритических отеков – снижение СКФ)
в) артериальная гипертензия – ранний признак заболевания у большинства больных; АД может быть повышено до умеренных, реже - до высоких цифр (180/120 мм рт.ст. и выше), возможно развитие ОЛЖН (причина гипертензии - гиперволемия и увеличение ОПС сосудов при активации РААС)
г) нефротический синдром: 1) массивная протеинурия больше 3 г/сут 2) гипопротеинемия (55 г/л и меньше) с диспротеинемией 3) гиперхолестеринемия (из-за компенсаторного усиления синтеза ХС при гипопротеинемии)
4) выраженные стойкие гипопротеинемические отеки (на ногах в положении стоя, на спине в положении лежа, мягкие, оставляют следы от надавливания, появляются быстро, т.е. это не нефритические, а нефротические отеки)
Клиника классической триадной формы ОГН:
- острое начало заболевания, иногда с явления ОЛЖН или судорожного синдрома («церебральный дебют»)
- жалобы на выраженную слабость, жажду, головные боли, тошноту, рвоту, интенсивные боли в пояснице с обеих сторон (чаще вместо боли – чувство холода или тяжести в пояснице)
- характерна олигурия (иногда может быть и анурия с умеренной азотемией), моча цвета «мясных помоев», протеинурия
- артериальное давление в пределах 140-160/90-110, иногда выше 180/120 мм рт.ст., но снижается сравнительно быстро
- быстро появляются отеки на лице, веках, туловише, сопровождаются бледностью и сухостью кожи; могут быть «скрытые» отеки, определяемые при взвешивании больного
Диагностика ОГН:
1. Лабораторные методы исследования:
1) ОАК: снижение уровня гемоглобина (из-за гемодиллюции), умеренное повышение СОЭ
2) БАК: гипопротеинемия с диспротеинемией (гипоальбуминемия, преобладание a2- и реже g-глобулинов), гиперлипидемией (проявления нефротического синдрома); снижение концентрации СН50 (отражает гемолитическую активность комплемента) и С3-компонента комлемента; повышение мочевины и креатинина (при наличии ОПН)
3) ОАМ: протеинурия, гематурия; относительная плотность мочи не снижена
4) анализ мочи по Нечипоренко: гематурия (микро- или макро-), эритроцитарные цилиндры
5) анализ мочи по Зимницкому: сохранение концентрационной функции почек
6) проба Реберга-Тареева: снижение СКФ
7) определение суточной протеинурии
2. Иструментальные методы исследования:
1) УЗИ почек: размеры органа не изменены или слегка увеличены, ткань отечна, чашечно-лоханочная система не изменена
2) мазок из зева – для выявления стрептококков
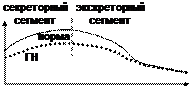 3) изотопная ренография – в/в вводится гиппуран, меченый йодом, который избирательно накапливается в почках и выводится только через них, затем ставится 2 датчика на поясницу и 1 – на область сердца; кривая состоит из двух отрезков: секреторный сегмент говорит о работе клубочков и их способности захватывать из крови гиппуран, экскреторный – о работе канальцев и собирательных трубочек; при ГН снижена почечная секреция, поэтому первый отрезок расположен ниже нормы.
3) изотопная ренография – в/в вводится гиппуран, меченый йодом, который избирательно накапливается в почках и выводится только через них, затем ставится 2 датчика на поясницу и 1 – на область сердца; кривая состоит из двух отрезков: секреторный сегмент говорит о работе клубочков и их способности захватывать из крови гиппуран, экскреторный – о работе канальцев и собирательных трубочек; при ГН снижена почечная секреция, поэтому первый отрезок расположен ниже нормы.
3) почечная биопсия – для морфологической верификации диагноза и подбора оптимального лечения.
Исходы ОГН: а) полное выздоровление б) летальный исход (чаще при осложнениях – эклампсии, ОЛЖН) в) переход в хроническое течение (1/2-1/3 всех случаев)
Принципы лечения ОГН:
1. Госпитализация в нефрологический стационар (4-8 недель), при выраженных отеках, АГ, значительных изменениях в моче – постельный режим (вплоть до улучшения состояния, но минимум 2 недели); диета № 7 (бессолевая): ограничение соли, ограничение потребления воды (суточный диурез + 400 мл), ограничение белков; ежедневный контроль выпитой и выделенной жидкости, контроль АД
2. Воздействие на стрептококковую инфекцию при высоких титрат антистрептококковых АТ и/или четкой связи ОГН с перенесенной стрептококковой инфекцией – бензилпенициллин по 1 млн – 2 млн ЕД/сут в/м 7-10 дней.
3. Подавление аутоиммунных реакций: при затянувшемся ОГН, наличии нефротического синдрома – ГКС (преднизолон 50-60 мг/сут 1,0-1,5 мес. с последующим постепенным снижением дозы), при неэффективности или противопоказании к ГКС – цитостатики.








