Острая сердечная недостаточность
Острая сердечная недостаточность – самое частое осложнение ОИМ. Тяжёлая сердечная недостаточность, осложняющая ОИМ, практически всегда приводит к летальному исходу. Патогенез острой СН по существу не отличается от хронической. Различия проявляются лишь в скорости развития процесса, отсутствии возможности его быстрой нейрогуморальной компенсации и, как следствие, степени выраженности клинических проявлений.
Классификация острой СН при ОИМ (по Killip )
Класс 1. Нет признаков СН.
Класс 2. Хрипы на менее чем 50% поверхности легких, признаки СН.
Класс 3. Тяжёлая СН, отёк лёгких.
Класс 4. Кардиогенный шок.
Отёк лёгких
Отёк лёгких – проявление острой левожелудочковой недостаточности. Наиболее частые причины: ИМ, гипертонический криз, аритмии, митральный стеноз, острая митральная регургитация.
Симптомы. Одышка, ортопное, розовая пенистая мокрота, альтернирующий пульс, бледные кожные покровы, влажные хрипы в лёгких, ритм галопа.
Лечение
До начала уточнения причин отёка. Придать сидячее положение.
· Кислород через маску. 100%, если нет противопоказаний.
· Поставить вв катетер. Мониторинг ЭКГ (коррекция любых аритмий).
· Морфин 2,5-5 мг вв медленно.
· Фуросемид 40-100 мг вв.
· Препарат Тринитроглицерина (или Изсорбида) 10-20 µг/мин с увеличением дозы на 5-10µг/мин каждые 5-10 мин при САД> 110 мм рт.ст.
· Добутамин 2,5-10 µг/кг/мин при САД< 100 мм рт.ст.
Дальнейшая тактика лечения определяется состоянием пациента. При улучшении состояния лечение проводится по принципам лечения СН. При ухудшении – дальнейшем нарушении гемодинамики, падении сердечного выброса – по принципам лечения кардиогенного шока.
Кардиогенный шок
Кардиогенный шок (КШ) – вариант острой сердечной недостаточности, проявляющийся резким падением сердечного выброса (СВ). КШ развивается при гибели более 40% кардиомиоцитов левого желудочка. Это может быть одномоментная гибель либо расширение зоны ИМ. В развитии КШ рефлекторная вазодиляция и болевой синдром роли не играют. КШ всегда связан со снижением систолической функции ЛЖ. При этом возрастает в крови концентрация катехоламинов, глюкокортикоидов, вазопрессина, альдостерона, ангиотензина и других вазоконстрикторных субстанций. Поэтому восстановление гемодинамики у пациентов с низким АД при помощи препаратов, увеличивающих периферическое сопротивление, говорит о том, что кардиогенного шока не было. Ситуация низкого АД была вызвана уменьшением ОПС, а не снижением СВ.
При значительном снижении СВ включение компенсаторных механизмов (и назначение препаратов, увеличивающих ОПС) приводит не столько к повышению системного давления, сколько к повышению давления (сопротивления) в системе микроциркуляции. Развивается системная вазоконстрикция и начинается КШ.
Кардиогенный шок обычно развивается одновременно с появлением ИМ. Появление шока в поздние периоды свидетельствует либо о расширении зоны ИМ, либо о возникновении осложнений: разрыв папиллярной мышцы, МЖП, тампонада сердца и т. д.
Первая стадия шока – ишемическая. Системная вазоконстрикция приводит к ишемии тканей с накоплением в них недоокисленных продуктов и развитием метаболического ацидоза. Назначение в эту стадию средств с положительным инотропным действием (Допамин, Добутамин) и препаратов, снижающих ОПС (Нитроглицерин) могут прервать дальнейшее развитие КШ.
При прогрессировании процесса развивается более тяжёлая стадия – застойная. При не эффективном лечении происходит дальнейшее снижение СВ, увеличение системной вазоконстрикции с падением перфузии и усугублением ишемии. Прекапиллярные жомы раскрываются – происходит застой крови в капиллярах.
Далее наступает тромботическая стадия шока, когда в капиллярах накапливается фибрин, форменные элементы крови с увеличением её вязкости – усиливается агрегация форменных элементов. Перфузия прекращается, развивается выраженный метаболический ацидоз. Стадия необратима, наступает смерть от ацидоза.
К шоку относят снижение систолического давления до 90 мм рт.ст. и ниже или снижение систолического давления на 30% и более от исходного. КШ может развиться и на фоне нормального АД. В большей степени снижается САД. Считается, что шока нет, если пульсовое давление больше 30мм рт.ст.
Клиника КШ складывается из падения АД и признаков гипоперфузии периферических тканей. Кожа становится холодной, липкой, влажной, пепельно-серой, появляется энцефалопатия от спутанного сознания и вялости до развития комы. Появляется олигурия. При снижении САД до 70-60мм рт.ст. фильтрация в почках прекращается. Может быть смерть от ОПН. Клиника шока может сочетаться с другими проявлениями СН: тахикардия, отёк лёгких и др.
Шок м. б. тяжёлым и средней тяжести. При тяжёлом шоке происходит падение САД ниже 80 мм рт. ст., появляется анурия (фильтрация менее 20мл/час). При таком шоке прогноз почти всегда плохой не смотря на интенсивную терапию. При шоке средней тяжести терапия эффективна и состояние пациента улучшается. Если реанимационные мероприятия результативны – шок средней тяжести. Лёгкого шока не бывает.
В лечении используются симпатомиметики – допамин, добутамин. Если клиника кардиогенного шока сохраняется несмотря на проводимое лечение, то в качестве дополнительного средства используют норадреналин. В качестве основного средства норадреналин не рекомендуется в связи с его выраженным эффектом на общее периферическое сопротивление и меньшим действием на СВ.
Допамин стимулирует b-рецепторы миокарда и в меньшей степени действует на ОПС. 1-5μ/кг/мин вв. Дозу можно увеличить до 10-15μ/кг/мин. Однако, в больших дозах препарат в основном увеличивает ОПС и в меньшей степени – СВ. Может вызвать тахикардию и НРС.
Добутамин стимулирует b1-рецепторы. В связи с этим обладает более выраженным инотропным действием. ОПС может даже понизить. Начальная доза 2,5μ/кг/мин с увеличением на 2,5μ/кг/мин каждые 15-30'.
При развитии КШ систолическая функция сердца ухудшается с усилением ОПС. Поэтому назначение вазодиляторов, снижая постнагрузку, приводит к увеличению СВ и уменьшению падения АД. Увеличивается опорожнение ЛЖ с уменьшением застоя по малому кругу – улучшается газообмен. Нитропруссид натрия назначается в дозе 0,5μ/кг/мин с постепенным увеличением до 5μ/кг/мин. Могут быть использованы и нитраты (изокет, перлинганит, нитрополь). Тем не менее считается, что при САД ниже 80мм рт.ст. вводить вазодиляторы не следует.
Поскольку в системе микроциркуляции развивается тромбоз, назначаются большие дозы антикоагулянта гепарина. Необходим контроль за ОЦК. Нормальное ЦВД 5-15сmAq. При нормальном или сниженном ЦВД назначаются солевые растворы, декстраны. Необходимо обращать внимание и на обратимые факторы, ухудшающие течение КШ: аритмии, болевой синдром, анемию, гипоксемию, гиповолемию. При тяжёлом КШ, неэффективности терапии проводится балонная внутриаортальная контрпульсация.
Тем не менее, несмотря на всю терапию, летальность при КШ превышает 90%.
Тактика:
· Кислород.
· Морфин 2,5-5мг вв.
· Мониторинг: ЭКГ, диурез (поставить катетер Фолея), газовый состав крови (сатурация кислорода), ЦВД, креатинин и электролиты. ЭКГ каждый час.
· Мониторинг: давление заклинивания лёгочной артерии (катетер Свана-Ганца, норма 15-20mmHg) или ЦВД, АД (лучше инвазивно, катетер подвести как можно ближе к Ао), СВ.
· Добутамин 2,5-10μ/кг/мин вв для поддержания САД > 80мм рт. ст..
· Допамин 1-5μ/кг/мин для улучшения перфузии почек.
· Если давление заклинивания лёгочной артерии < 15mmHg, или ЦВД < 5сmAq, назначить плазмазамещающие препараты 100мл/15мин вв.
· Лечение обратимых состояний. Оперативное лечение разрывов миокарда.
· Внутриаортальная баллонная контрпульсация если считаете, что состояние может быть улучшено, либо хотите выиграть время для оперативного вмешательства.
· Тромболизис или ангиопластика. Может быть проведено АКШ.
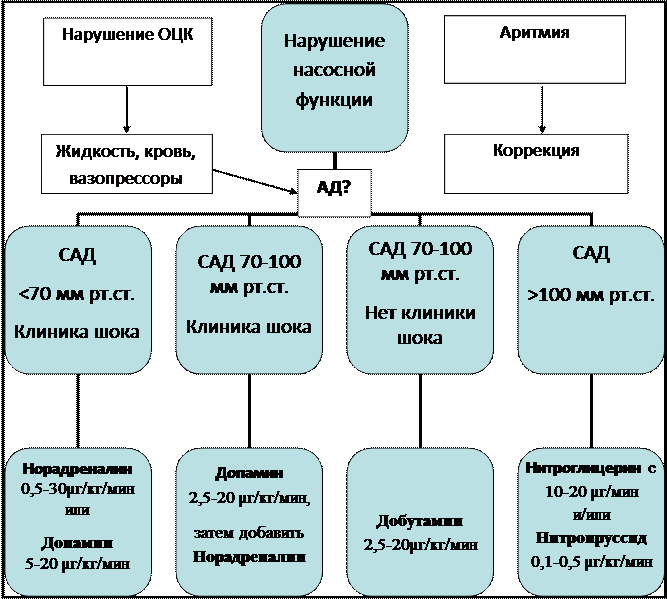 Алгоритм при шоке
Алгоритм при шоке
Контрольные вопросы
1. Определение и сущность инфаркта миокарда;
2. Характеристика ведущего синдрома - острой коронарной недостаточности;
3. Морфологический субстрат инфаркта миокарда;
4. Классификация видов и типов инфаркта миокарда;
5. Основные патогенетические моменты инфаркта миокарда;
6. Определение и сущность отёка лёгких и кардиогенного шока;
7. Тактика ведения пациентов при острой сердечной недостаточности.
Тестовые задания
ВЫБЕРИТЕ ОДИН ПРАВИЛЬНЫЙ ОТВЕТ
1. МОРФОЛОГИЧЕСКИМ СУБСТРАТОМ ИНФАРКТ МИОКАРДА ЯВЛЯЕТСЯ:
1.коронароспазм;
2. неосложнённая атеросклеротическая бляшка;
3. осложнённая атеросклеротическая бляшка;
4. тромбоз коронарной артерии.
2. В ПЕРВЫЕ 6 ЧАСОВ ИНФАРКТА МИОКАРДА В БИОХИМИЧЕСКОМ АНАЛИЗЕ НАБЛЮДАЕТСЯ ПОВЫШЕНИЕ:
1. МВ-КФК;
2. ЛДГ;
3.АсТ;
4. щелочной фосфатазы;
5. АЛТ.
3. НАИБОЛЕЕ ЧУВСТВИТЕЛЬНЫМИ СЫВОРОТОЧНЫМИ МАРКЕРАМИ ИНФАРКТА МИОКАРДА ЯВЛЯЮТСЯ:
1. АСТ;
2.тропонины I и Т;
3. АЛТ;
4. миоглобин.
4. ДЛЯ БОЛЕВОГО СИНДРОМА ПРИ ИНФАРКТЕ МИОКАРДА ХАРАКТЕРНО:
1. локализация за грудиной;
2. длительность более 30 мин;
3. иррадиация в левую ключицу, плечо, шею;
4. сжимающий, давящий характер;
5. все перечисленное.
5. КАКИЕ ЭХО-КГ ПРИЗНАКИ ХАРАКТЕРНЫ ДЛЯ ИНФАРКТА МИОКАРДА:
1. диффузный гиперкинез;
2. диффузный гипокинез;
3. локальный гипокинез;
4. локальный гиперкинез.
6. В ОСНОВЕ ПАТОГЕНЕЗА ИСТИННОГО КАРДИОГЕННОГО ШОКА ПРИ ИНФАРКТЕ МИОКАРДА ЛЕЖИТ:
1.гиповолемия;
2. стрессовая реакция на боль;
3. артериальная гипотония;
4. резкое снижение сократительной функции левого желудочка.
ВЫБЕРИТЕ НЕСКОЛЬКО ПРАВИЛЬНЫХ ОТВЕТОВ
7. АV-БЛОКАДА У БОЛЬНЫХ С ИНФАРКТОМ МИОКАРДА ПЕРЕДНЕЙ ЛОКАЛИЗАЦИИ:
1. является плохим прогностическим признаком;
2. как правило, развивается на уровне дистальных отделов системы Гиса-Пуркинье;
3. в большинстве случаев наблюдается только у больных с очень обширным поражением миокарда;
4. наблюдается только у больных с инфарктом миокарда без Q.
8. КАКИЕ ПРИЗНАКИ ХАРАКТЕРНЫ ДЛЯ КАРДИОГЕННОГО ШОКА:
1. артериальная гипотензия;
2. пульсовое давление более 30 мм рт. ст.
3. брадикардия;
4.олигурия;
5. ацидоз.
Ситуационные задачи
Задача №1
Мужчина, 50 лет, быстро шёл с тяжелым грузом. Внезапно потерял сознание и упал. На ЭКГ, снятой вызванной бригадой СМП, зарегистрирована ритмичная тахикардия с широкими QRS и ЧСС 180/мин. АД в момент регистрации ЭКГ 60/45 мм рт.ст.
Проведена электроимпульсная терапия (ЭИТ), после чего у больного восстановился синусный ритм, АД повысилось до 150/90 мм рт.ст.
ЭКГ (после ЭИТ) – синусный ритм с ЧСС 82/мин, элевация ST в V1-V4 с реципрокными изменениями в III, aVF.
КОНТРОЛЬНЫЕ ВОПРОСЫ:
1. Объясните механизм и значение каждого симптома;
2. Выделите синдромы, обоснуйте (письменно);
3. Сформулируйте предварительный диагноз, обоснуйте (письменно);
4. Напишите план дополнительного обследования и ожидаемые результаты;
5. Назначьте лечение, выпишите рецепты (письменно).
Задача №2
Больной М., 52 года, поступил в клинику с жалобами на неприятные ощущения за грудиной и в левой руке. В 6 часов утра появилось чувство нехватки воздуха и сильные боли в левой руке, слабость, потливость. Больному сделаны инъекции анальгетиков, боли в руке уменьшились, но через некоторое время вновь усилились, появились неприятные ощущения за грудиной. После повторного введения анальгетиков боли уменьшились.
Болей в области сердца ранее не отмечал. На следующий день после поступления в клинику температура тела повысилась до 38,5С, на третий день нормализовалась.
Объективно: общее состояние удовлетворительное, кожные покровы без особенностей. При перкуссии лёгких над всей поверхностью ясный лёгочный тон. При аускультации лёгких везикулярное дыхание, без хрипов, ЧДД 18/мин. При перкуссии границы сердца в пределах нормы. При аускультации тоны сердца глухие, ритмичные, соотношение тонов сохранено, шумов нет, ЧСС 78/мин. АД 150/80 мм рт.ст. Печень у края реберной дуги.
Общий анализ крови: Лейкоциты – 13,2×109/л, СОЭ 12 мм/ч.
ЭКГ – синусный ритм с ЧСС 82/мин, элевация сегмента ST и глубокий патологический зубец Q в I, aVL, V1-V3.
КОНТРОЛЬНЫЕ ВОПРОСЫ:
1. Объясните механизм и значение каждого симптома;
2. Выделите синдромы, обоснуйте (письменно);
3. Сформулируйте предварительный диагноз, обоснуйте (письменно);
4. Напишите план дополнительного обследования и ожидаемые результаты;
5. Назначьте лечение, выпишите рецепты (письменно).
Задача №3
Больной К., 48 лет, поступил с жалобами на сжимающие боли за грудиной, возникающие при нагрузке, иррадиирующие в левую руку. Ранее подобных симптомов не отмечал, считал себя здоровым. При поступлении пульс 74/мин, удовлетворительного наполнения. АД 110/70 мм рт.ст. При аускультации лёгких дыхание везикулярное, хрипов нет. По остальным органам без особенностей.
Общий анализ крови: Лейкоциты – 8×109/л, СОЭ 10 мм/ч.
Биохимический анализ крови: АСТ 94 ЕД/л, тропонин Т 0,834 мкг/л (норма до 0,014 мкг/л).
ЭКГ – синусный ритм с ЧСС 78/мин, патологический Q и элевация ST в отведениях III, aVF.
В дальнейшем имелась типичная динамика ЭКГ. К 6 дню болезни: лейкоцитоз 6,0×109/л, тропонин Т 0,254 мкг/л. Больному проводилось соответствующее лечение. На 13 день болезни при самопроизвольном расширении режима у больного вновь появились резчайшие боли за грудиной. После кратковременного периода возбуждения больной стал заторможен. АД 50/30 мм рт.ст. Пульс 100/мин, нитевидный. Резко выраженная одышка, дыхание клокочущее. Кожные покровы холодные, покрыты липким потом, акроцианоз. Изо рта отделяется розовая пенистая мокрота. При аускультации в верхних отделах легких масса разнокалиберных, звонких, влажных хрипов. При катетеризации мочевого пузыря мочи не получено.
На ЭКГ появились патологические зубцы Q и элевация ST в отведениях V3-V6.
КОНТРОЛЬНЫЕ ВОПРОСЫ:
1. Объясните механизм и значение каждого симптома;
2. Выделите синдромы, обоснуйте (письменно);
3. Сформулируйте предварительный диагноз, обоснуйте (письменно);
4. Напишите план дополнительного обследования и ожидаемые результаты;
5. Назначьте лечение, выпишите рецепты (письменно).
Глава 5








