Переломы бугорков плечевой кости.
Причины. Перелом большого бугорка часто возникает при вывихе плеча. Отрыв его со смещением происходит в результате рефлекторного сокращения надостной, подостной и малой круглой мышц. Изолированный перелом большого бугорка без смещения в основном связан с ушибом плеча.
Признаки. Ограниченная припухлость, болезненность и крепитация при пальпации. Активное отведение и ротация плеча кнаружи невозможны, пассивные движения резко болезненны. Диагноз уточняют рентгенологически.
Лечение. При переломах большого бугорка без смещения после блокады новокаином руку укладывают на отводящую подушку и иммобилизуют повязкой Дезо или косынкой на 3—4 нед. Реабилитация — 2—3 нед.
Трудоспособность восстанавливается через 5—6 нед.
Особенности репозиции : При отрывных переломах со смещением после обезболивания осуществляют репозицию путем отведения и наружной ротации плеча, затем иммобилизуют конечность на отводящей шине или гипсовой повязкой. При большом отеке и гемартрозе целесообразно в течение 2 нед использовать вытяжение плеча. Отведение руки на шине прекращают, как только больной сможет свободно поднимать и ротировать плечо.
Реабилитация — 2—4 нед.
Трудоспособность восстанавливается через 2—2,5 мес.
Показания к операции. Внутрисуставные надбугорковые переломы со значительным смещением отломков, неудавшаяся репозиция при переломе хирургической шейки плеча, ущемление большого бугорка в полости сустава. Выполняют остеосинтез шурупом.
17. Вывихи плеча: классификация, диагностика, лечение (способы вправления, последующая фиксация).
Причины: непрямая травма (падение на отведенную и вытянутую руку или на локоть), прямая травма (удар по плечу сзади или спереди) наблюдается редко. В зависимости от смещения головки плечевой кости различают передние, задние и нижние вывихи.
Признаки. При передних вывихах головка смещена кпереди и находится под ключицей или под клювовидным отростком, где хорошо пальпируется. Определяется уплощение дельтовидной мышцы, акромион выступает, под ним имеется западение мягких тканей. Конечность согнута в локтевом суставе, отведена, пострадавший поддерживает ее здоровой рукой. Ось плеча смещена внутрь. Голова и туловище пострадавшего наклонены в сторону повреждения. Активные движения в суставе невозможны, пассивные — резко ограниченные и пружинящие.
При нижних вывихах головка смещена книзу и располагается под суставной впадиной (подкрыльцовый вывих). При этом плечо более резко отведено, головка его прощупывается в подмышечной ямке, отмечается относительное удлинение конечности.
При задних вывихах головка плеча смещена кзади. Основные симптомы те же, что при переднем вывихе, однако головка плечевой кости прощупывается сзади суставной впадины, клювовидно-ключичная связка заметно напряжена, плечо фиксировано в положении сгибания.
Вывихи могут сопровождаться отрывом большого бугорка или переломом хирургической шейки плечевой кости, о чем свидетельствуют выраженная отечность плеча, кровоизлияния, резкая локальная болезненность,
У всех пострадавших следует обязательно проверить подвижность и чувствительность пальцев и всей руки (возможно сдавление сосудисто-нервного пучка).
Лечение. На месте происшествия вывих вправлять не следует. Поврежденную конечность фиксируют транспортной шиной или косынкой. Больного отправляют в травматологический пункт, где проводят полное клиническое обследование.
Вправлять вывих необходимо при хорошем обезболивании. Подкожно вводят 1 мл 2% раствора промедола, 1 мл 1% раствора димедрола, в полость сустава — 40 мл 1% раствора новокаина. Для обезболивания можно применять проводниковую анестезию плечевого сплетения или наркоз.
Способы вправления вывиха плеча. Способ Кохера. Применяется при передних вывихах. Способ вправления состоит из четырех этапов.
Первый этап — травматолог захватывает конечность за нижнюю треть плеча и лучезапястный сустав, сгибает в локтевом суставе под углом 90° и, осуществляя вытяжение по оси плеча, приводит конечность к туловищу. Помощник в это время фиксирует надплечье больного.
Второй этап — не ослабляя вытяжения по оси плеча, травматолог ротирует конечность кнаружи, прижимая локоть к туловищу.
Третий этап — сохраняя вытяжение по оси плеча, локоть выводят кпереди.
Четвертый этап — не меняя положения конечности, травматолог ротирует плечо внутрь, перемещая при этом кисть пострадавшей конечности на здоровый плечевой сустав, предплечье ложится на грудную клетку. При вправлении вывиха ощущается характерный щелчок.
Способ Джанелидзе применяется при нижних подкрыльцовых вывихах плеча. Больного укладывают на бок на край стола так, чтобы пострадавшая рука свешивалась, а лопатка упиралась в край стола. Голову больного укладывают на второй столик.
Через 10—15 мин наступает расслабление мышц плечевого пояса. Затем травматолог сгибает конечность в локтевом суставе до 90° и производит вытяжение книзу, надавливая на предплечье, одновременно ротируя его то кнаружи, то кнутри.
Способ Мухина — Мота может быть применен при любом виде вывиха. Больной лежит на столе или сидит на стуле. Помощник фиксирует лопатку с помощью полотенца, перекинутого через подмышечную ямку пострадавшей руки. Травматолог захватывает предплечье и плечо пострадавшего и постепенно отводит руку пациента, согнутую в локтевом суставе, до горизонтального положения, осуществляя умеренное вытяжение по оси плеча и производя легкие встряхивания, вращательные и приводяще-отводящие движения до вправления вывиха. Предложены различные варианты этого метода.
Способ Гиппократа — Купера используют при передненижних и нижних вывихах плеча. Больного укладывают на спину. Травматолог снимает обувь, садится лицом к пострадавшему со стороны вывиха, захватывает его руку за кисть и за лучезапястный сустав, пяткой создает упор в подмышечную ямку больного и одновременно тянет конечность по оси.
После вправления вывиха руку фиксируют в положения отведения (до 30—45°) гипсовой лонгетой по Г.И.Турнеру, перед иммобилизацией в подмышечную ямку необходимо вложить ватно-марлевый валик.
Продолжительность иммобилизации — 3—4 нед, реабилитации — 2 нед.
Показаны все виды функционального лечения, массаж, тепловые процедуры.
Трудоспособность восстанавливается через 5—6 нед.
Преждевременное прекращение фиксации и форсированная разработка движений могут способствовать развитию привычного вывиха, лечение которого—только оперативное. Открытое вправление показано также при невправимых и застарелых вывихах, переломовывихах, вывихах и переломах проксимального конца плечевой кости.
18. Переломы дистальных метаэпифизов костей предплечья. Диагностика. Лечение.
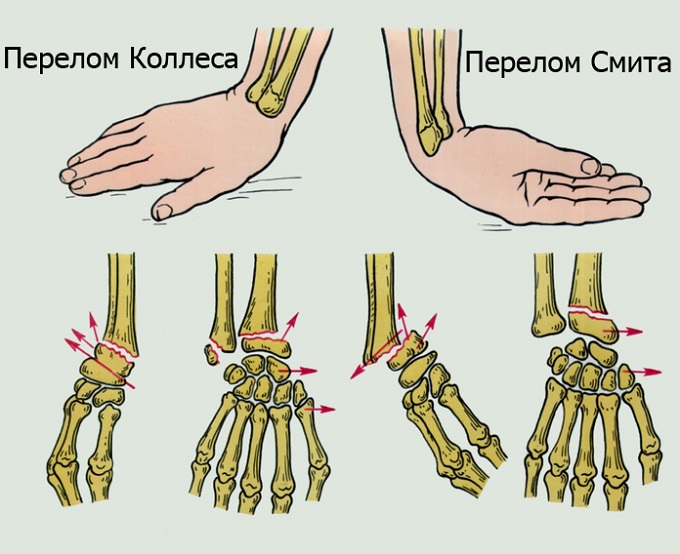
Разгибательный перелом (Коллеса) возникает при падении с упором на разогнутую кисть, в 70—80% случаев сочетается с отрывом шиловидного отростка локтевой кости.
Признаки: штыкообразная деформация с выпиранием дистального конца лучевой кости кпереди, отек, локальная болезненность при пальпации и нагрузке по оси; активные движения в лучезапястном суставе невозможны, почти полностью выключается функция пальцев; характерным признаком перелома лучевой кости в типичном месте является изменение направления линии, соединяющей оба шиловидных отростка. Диагноз подтверждается рентгенологически.
Лечение. Предплечье и кисть фиксируют по ладонной поверхности транспортной шиной. Больного направляют в травматологический пункт.
При переломах без смещения отломков кисть и предплечье иммобилизуют гипсовой лонгетой на 4—5 нед.
Реабилитация — 1—2 нед.
Трудоспособность восстанавливается через 1— 1,5 мес.
При переломах со смещением отломков под местным обезболиванием производят репозицию. Больной лежит на столе, пострадавшая рука, отведенная и согнутая в локтевом суставе, находится на приставном столике. Помощники осуществляют вытяжение по оси предплечья (за I и II—III пальцы, противовытяжение — за плечо). При постепенно нарастающем вытяжении кисть перегибают через край стола и отводят ее в локтевую сторону. Травматолог пальпаторно проверяет стояние отломков и направление линии между шиловидными отростками. Не ослабляя вытяжения, накладывают гипсовую лонгету по тыльной поверхности от головок пястных костей до локтевого сустава с обязательным захватом предплечья на 3/4 окружности. После контрольной рентгенографии снимают мягкий бинт и дополнительно накладывают гипсовую шину, фиксирующую локтевой сустав. Последний освобождают через 3 нед. Общий срок иммобилизации — 6—8 нед. Контрольную рентгенографию для исключения рецидива смещения производят через 7—10 дней после репозиции.
Реабилитация — 2—4 нед.
Сроки нетрудоспособности — 1—2 мес.
В первые дни нужно следить за состоянием пальцев. Излишнее сдавление гипсовой повязкой может вызвать увеличение отека и невропатию периферических нервов. При явлениях нарушения кровообращения мягкий бинт разрезают и края лонгеты слегка отгибают. Активные движения пальцами больному разрешают со 2-го дня.
Сгибательный перелом (Смита) является результатом падения с упором на согнутую кисть. Смещение дистального отломка вместе с кистью происходит в ладонную и лучевую стороны, реже — в ладонную и локтевую.
При репозиции кисти придают положение легкого разгибания и локтевого отведения.
Срок иммобилизации — 6—8 нед.
Реабилитация — 2—4 нед.
Трудоспособность восстанавливается через 1—2 мес. Движения пальцами разрешают со 2-го дня после перелома. После исчезновения отека и болевых ощущений больные должны начинать активные движения в локтевом суставе, включая пронацию и супинацию (под контролем методиста ЛФК).
При оскольчатых внутрисуставных переломах метаэпифиза лучевой кости для репозиции и удержания отломков целесообразно применить чрескостный остеосинтез аппаратом наружной фиксации или внутренний остеосинтез.
19. Повреждение предплечья типа Мантеджи. Клиника, лечение, осложнение.
Это повреждение предплечья относится к переломовывихам: перелом локтевой кости в верхней трети и вывих головки лучевой кости (рис. 40).
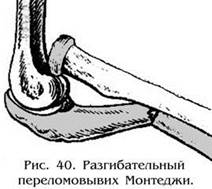
В зависимости от механизма травмы и вида смещения различают сгибательный и разгибательный типы повреждений. Разгибательный тип возникает значительно чаще, чем сгибательный. Он характеризуется вывихом головки луча кпереди, с нередким разрывом кольцевидной связки лучевой кости и смещение перелома локтевой кости под углом открытым кзади.
Клиника. Больного беспокоят боли, усиливающиеся при движениях, особенно супинационно-пронационных. При разгибательном типе повреждения резко ограничено пассивное сгибание. При пальпации определяется болевая точка в месте перелома локтевой кости. При сгибательном типе, возможна пальпация головки луча по задне-наружной поверхности локтевого сустава.
Для уточнения диагноза показана рентгенография в двух плоскостях с обязательным захватом на пленке локтевого сустава. В норме на боковой проекции локтевого сустава головка луча на ½ по диагонали наслаивается на венечный отросток локтевой кости. Всякое смещение головки от этого положения, говорит об имеющемся её смещении.
Лечение. Показано одномоментное вправление. Предплечью придается положение супинации, осуществляется тракция по оси с созданием противотяги за плечо. При этом надавливают пальцем кисти на проекцию головки лучевой кости и сгибают руку в локтевом суставе под острым углом. В таком положении рука фиксируется циркулярной гипсовой повязкой от верхней трети плеча до пястно-фаланговых суставов. Рентген контроль проводят сразу же после вправления, и после спадения отека. Через 2-3 недели гипсовая повязка снимается. Руке в локтевом суставе придается положение сгибания под углом 90-80° и снова циркулярная гипсовая повязка фиксирует конечность в этом положении еще в течение 1,5-2 месяцев. После чего приступают к восстановительному лечению.
Оперативное лечение показано при повреждении лучевого нерва, безуспешной попытке закрытой репозиции, появлении смещения в гипсовой повязке, несращении перелома локтевой кости.
20. Повреждение предплечья типа Галеацци. Клиника, лечение, осложнение.
Травма приходится на лучевую сторону предплечья на границе средней и нижней трети.
Возникает перелом лучевой кости, дистальный отломок смещается к тыльной поверхности и внутрь. Травмирующая сила концентрируется в зоне дистального луче-локтевого соединения, которая разрывает капсулу, и головка локтевой кости вывихивается к тыльной поверхности и наружу, иногда в ладонную сторону.
Клиника. Пациенты жалуются на боль в средней и нижней третях предплечья, ограничение движений в лучезапястном суставе. Выражены отечность мягких тканей, подкожная гематома. Под кожей пальпируется выстоящая головка локтевой кости. В тяжелых случаях могут развиться признаки компартмент-синдрома предплечья (сдавления артерий, вен и нервов поврежденными отечными мягкими тканями). Частым является повреждение переднего межкостного нерва предплечья, иннервирующего длинный сгибатель большого пальца и глубокий сгибатель пальцев. Это приводит к нарушению механизма сжимания между большим и указательным пальцами.
Диагностика. Для уточнения диагноза необходимо выполнить рентгенографию предплечья в двух проекциях с захватом лучезапястного и локтевого суставов. В сомнительных случаях, а так же для планирования оперативного вмешательства может быть полезна рентгенография неповреждённой конечности, компьютерная томография.
Лечение. Переломо-вывихи Галеацци являются показанием к хирургическому лечению – открытой репозиции и остеосинтезу диафиза лучевой кости пластиной и, при нестабильных повреждениях, фиксации головки локтевой кости в суставной вырезке при помощи спицы. В тяжелых случаях с раздроблением кости может потребоваться костная пластика. В послеоперационном периоде требуется иммобилизация в положении супинации.
21. Переломы лучевой кости в типичном месте. Клиника, лечение, осложнения.
Переломы лучевой кости в типичном месте (переломы метафиза) составляют более 25 % всех переломов.
Механизм травмы всегда косвенный – падение с упором на кисть.
При этом возникают два вида перелома: разгибательный (перелом Коллеса) иизгибающий (перелом Смита).
Разгибательные переломы чаще возникают потому, что человек, падая, упирается в ладонную поверхность кисти. Значительно реже при падениях упор приходится на тыльную поверхность кисти, когда она находится в положении ладонного сгибания.
***
Среди осложнений при переломах лучевой кости в типичном месте тяжелым является нейродистрофический синдром Турнера. Причиной его считают повреждения межкостной тыльной веточки лучевого нерва, лежащий в зоне эпиметафиза на самой лучевой кости.
Клинически: нарастает отек пальцев, кисти, нижней трети предплечья, постоянные болевые ощущения.Кожа приобретает синюшный оттенок, отек твердый, активные движения пальцев очень ограничены, появляются гипостезии, локальный остеопороз, контрактуры пальцев. Нейродистрофический синдром Турнера имеет торпидное длительное течение по большей части с потерей трудоспособности пострадавших.
22. Переломы пястных костей, переломы и вывихи фаланг пальцев кисти: клиника, лечение.
Переломы пястных костей и фаланг пальцев:
Среди этих переломов заслуживает особого внимания перелом-вывих основания первой пястной кости в связи с ее важным функциональным значением. Гипсовая повязка накладывается от дистального сочленения первого пальца до локтевого сустава, при этом большой (первый) палец должен находиться в положении разгибания и отведения. Срок иммобилизации — 4 недели. В первый период лечебная гимнастика не имеет каких-либо особенностей и строится по общим принципам; во второй — главное внимание уделяется восстановлению функции запястного сочленения большого пальца; в третий — устраняются остаточные нарушения подвижности большого пальца, восстанавливаются основные виды захвата, координация, сила и скорость движений пальца.
Переломы одной или нескольких пястных костей (от 2-й до 5-й) и фаланг пальцев (одной или нескольких) характеризуются следующими симптомами: припухлостью на тыльной стороне кисти, разлитой отечностью на всем поврежденном пальце, ограничением активной и пассивной подвижности в суставах, болью при давлении на область перелома и по оси пальца. При переломах 2—5 пястных костей и фаланг пальцев без смещения на 3 недели накладывают гипсовую лонгету по ладонной поверхности кисти от кончика пальца до границы средней и нижней трети предплечья. Другие пальцы не иммобилизуются. Переломы со смещением и околосуставные оперативно фиксируют металлической спицей. В этом случае иммобилизация накладывается на 1,5 недели при переломах костей пясти и на 2—3 недели — при повреждениях фаланг.
Вывихи фаланг пальцев:
Среди вывихов фаланг пальцев кисти наиболее частым является вывих I пальца. Различают тыльный и ладонный вывихи. Тыльный вывих I пальца. Повреждение возникает при разгибательном механизме травмы. Различают полные и неполные вывихи. При тыльном вывихе между костями часто ущемляется сухожилие длинного сгибателя I пальца (осложненный вывих), что затрудняет вправление.
Палец укорочен и принимает положение разгибания в пястнофаланговом суставе и сгибания в межфаланговом суставе. На ладонной поверхности удается пальпировать головку I пястной кости. При ущемлении сухожилия длинного сгибателя I пальца основание проксимальной фаланги располагается сбоку от головки пястной кости. Рентгенограммы в 2 проекциях дают полное представление 0 характере вывиха.
Вправление свежего вывиха производят под наркозом, местной или проводниковой анестезией сдвиганием проксимальной фаланги 1 пальца на головку пястной кости при одновременном вытяжении 1 пальца по продольной оси и некотором отведении. Тягу за палец осуществляют с помощью захвата или петли из бинта. Для устранения ущемления сухожилия длинного сгибателя производят поворот 1 пальца в локтевую сторону. При этом приеме сухожилие выводится из-за головки пястной кости давлением лучевого отдела основной фаланги. После вправления вывиха палец сгибают в пястно-фаланговом суставе и накладывают гипсовую лонгету от локтя до II—V пястно-фалангового сустава и до дистальной фаланги I пальца на 3 нед. Трудоспособность восстанавливается через 4—5 нед.
23. Травматические вывихи бедра. Клиника, лечение.
В зависимости от смещения головки бедренной кости относительно вертлужной впадины различают передние и задние вывихи, которые, в свою очередь, подразделяются на верхние и нижние.
Признаки. Для каждого вида вывиха характерно определенное положение конечности. При задних вывихах конечность согнута в тазобедренном суставе, бедро приведено и ротировано кнутри. Головка бедренной кости прощупывается кзади от вертлужной впадины, ниже или выше нее. Для передних вывихов характерно отведение поврежденной конечности с ротацией ее кнаружи. Это особенно резко выражено при нижних запирательных вывихах, конечность при этом согнута в тазобедренном суставе. Любые активные движения в тазобедренном суставе невозможны, а пассивные ограничены и сопровождаются пружинистым сопротивлением. При легкой ротации конечности удается легко обнаружить смещенную из суставной впадины головку бедренной кости. Относительное укорочение конечности наблюдается при любых вывихах. Смещение большого вертела относительно линии Розера — Нелатона дополняет клиническую картину вывиха. Рентгенограммы тазобедренного сустава в прямой и аксиальной проекциях позволяют не только уточнить вид вывиха, но и распознать возможные сопутствующие повреждения вертлужной впадины и головки бедра.
Лечение. Первая помощь — введение анальгетиков, транспортная иммобилизация лестничными шинами, шиной Дитерихса, госпитализация. Вправление вывиха необходимо проводить обязательно под наркозом с применением препаратов, расслабляющих мускулатуру, чтобы избежать избыточного насилия и возможного при этом повреждения хрящевого покрова головки. Из многочисленных способов вправления вывихов в этом суставе наиболее распространены способы Джанелидзе и Кохера.
По способу Джанелидзе вправляют свежие задние вывихи бедра — подвздошный и седалищный,— а также передние или запирательные вывихи. Способ Кохера показан при свежих передневерхних или лобковых, а также при всех застарелых вывихах.
При способе Джанелидзе больного укладывают на стол лицом вниз, поврежденная нога при этом свешивается через край стола. Помощник хирурга удерживает больного, прижимая его таз к столу. В таком положении больной должен находиться в течение 10—15 мин, чтобы наступило полное расслабление мышц. Затем хирург сгибает поврежденную ногу в коленном суставе под прямым углом, одной рукой или коленом надавливает на область подколенной ямки вниз по оси бедра, другой рукой захватывает область голеностопного сустава и, пользуясь голенью как рычагом, вращает ее кнутри и кнаружи. Вправление происходит с характерным щелчком. Движения в поврежденном суставе сразу же становятся свободными.
Вправление по способу Кохера производят при положении больного на спине. Помощник хирурга прочно удерживает таз больного, прижимая его к столу. Хирург сгибает поврежденную ногу под прямым углом в коленном и тазобедренном суставах и ротирует ее кнутри. Затем с силой производит вытяжение вверх по оси бедра с одновременной ротацией конечности кнаружи. Если вправление не произошло, то, продолжая вытяжение по оси бедра, хирург быстро разгибает ногу в коленном и тазобедренном суставах и ротирует ее кнутри.
Результат вправления обязательно контролируют по рентгенограммам. После вправления конечность укладывают на шину Бёлера и налаживают лейко-пластырное вытяжение за бедро и голень с грузом в 2—3 кг. Через 3—4 нед разрешают ходьбу с костылями и начинают активную реабилитацию, через 14—16 нед разрешают полную нагрузку на ногу.
Трудоспособность восстанавливается через 3,5—4 мес.
В застарелых случаях, когда вывих не был своевременно вправлен, показано оперативное лечение. Характер его зависит от давности вывиха и состояния больного.
Кровавое вправление вывиха является тяжелым, травматичным вмешательством, которое может быть успешным только при вывихах небольшой давности и хорошей оперативной технике хирурга. При вывихах давностью более 6 мес показан артродез тазобедренного сустава или эндопротезирование.
24. Латеральные и медиальные переломы проксимального отдела бедра. Классификация.
В зависимости от уровня повреждения шейки бедра переломы делятся на субкапитальные, при которых плоскость перелома проходит на месте или вблизи перехода головки в шейку; интермедиарные (трансцервикальные), при которых линия перелома располагается в средней части шейки бедренной кости и базальные переломы, проходящие в области основания шейки бедра.








