Анатомо-физиологические особенности недоношенных детей
Недоношенность определяется не столько антропометрическими показателями, сколько морфофункциональной незрелостью жизненно важных органов и систем организма.
Характерными особенностями органов дыхания у недоношенных детей являются узость верхних дыхательных путей, высокое стояние диафрагмы, податливость грудной клетки, перпендикулярное расположение ребер относительно грудины. Данные морфологические особенности недоношенных детей обусловливают поверхностное, частое, ослабленное дыхание (40-70 в мин.), склонность к апноэ длительностью 5-10 секунд (апноэ недоношенных). Вследствие недоразвития эластической ткани легких, незрелости альвеол, сниженного содержания сурфактанта у недоношенных детей легко возникает синдром дыхательных расстройств (застойные пневмонии, респираторный дистресс-синдром).
Незрелость сердечно-сосудистой системы характеризуется лабильностью пульса, тахикардией 120-180 в мин., приглушенностью сердечных тонов, артериальной гипотонией (55-65/20-30 мм рт. ст.). При наличии врожденных пороков сердца (открытого Боталлова протока, открытого овального окна) могут выслушиваться шумы. Вследствие повышенной ломкости и проницаемости сосудистых стенок легко возникают кровоизлияния (подкожные, во внутренние органы, в мозг).
Морфологическими признаками незрелости ЦНС у недоношенных детей служат слабая дифференцировка серого и белого вещества, сглаженность борозд мозга, неполная миелинизация нервных волокон, обедненная васкуляризация подкорковых зон. Мышечный тонус у недоношенных детей слабый, физиологические рефлексы и двигательная активность снижены, реакция на раздражители замедлена, терморегуляция нарушена, имеется склонность как к гипо-, так и гипертермии. В первые 2-3 недели у недоношенного ребенка могут возникать преходящий нистагм и косоглазие, тремор, вздрагивания, клонус стоп.
У недоношенных детей отмечается функциональная незрелость всех отделов желудочно-кишечного тракта и низкая ферментовыделительная активность. В связи с этим недоношенные дети предрасположены к срыгиваниям, развитию метеоризма, дисбактериоза. Желтуха у недоношенных детей выражена интенсивнее и сохраняется дольше, чем у доношенных новорожденных. Вследствие незрелости ферментных систем печени, повышенной проницаемости гематоэнцефалического барьера и бурного распада эритроцитов у недоношенных детей может легко развиваться билирубиновая энцефалопатия.
Функциональная незрелость почек у недоношенных детей приводит к изменению электролитного баланса (гипокальциемии, гипомагниемии, гипернатриемии, гиперкалиемии), декомпенсированному метаболическому ацидозу, склонности к возникновению отеков и быстрому обезвоживанию при неадекватном уходе.
Деятельность эндокринной системы характеризуется задержкой становления циркадного ритма выделения гормонов, быстрым истощением желез. У недоношенных детей отмечается низкий синтез катехоламинов, часто развивается транзиторный гипотиреоз, в первые дни жизни редко проявляется половой криз (физиологический мастит, физиологический вульвовагинит у девочек).
У недоношенных детей более быстрыми темпами, чем у доношенных, развивается ранняя анемия, имеется повышенный риск развития септицемии (сепсиса) и септикопиемии (гнойного менингита, остеомиелита, язвенно-некротического энтероколита).
В течение первого года жизни нарастание массы и длины тела у недоношенных детей происходит очень интенсивно. Однако по антропометрическим показателям недоношенные дети догоняют рожденных в срок сверстников только к 2-3 годам (иногда к 5-6 годам). Отставание в психомоторном и речевом развитии у недоношенных детей зависит от степени недоношенности и сопутствующей патологии. При благоприятном сценарии развития недоношенного ребенка выравнивание происходит на 2-ом году жизни.
Дальнейшее физическое и психомоторное развитие недоношенных детей может идти наравне со сверстниками или запаздывать.
Среди недоношенных детей чаще, чем среди доношенных сверстников встречаются неврологические нарушения: астено-вегетативный синдром, гидроцефалия, судорожный синдром, вегето-сосудистая дистония, детский церебральный паралич, гиперактивность, функциональная дислалия либо дизартрия. Почти у трети недоношенных детей обнаруживается патология органа зрения – близорукость и астигматизм различной степени выраженности, глаукома, косоглазие, отслойка сетчатки, атрофия зрительного нерва. Недоношенные дети склонны к частым повторным ОРВИ, отитам, на фоне чего может развиваться тугоухость.
Женщины, родившиеся недоношенными, во взрослой жизни часто страдают нарушениями менструального цикла, признаками полового инфантилизма; у них может отмечаться угроза самопроизвольного прерывания беременности и преждевременных родов.
Особенности ухода за недоношенными детьми
Дети, рожденные недоношенными, нуждаются в организации особого ухода. Их поэтапное выхаживание осуществляется специалистами неонатологами и педиатрами сначала в родильном доме, затем в детской больнице и поликлинике. Основными составляющими ухода за недоношенными детьми являются: обеспечение оптимального температурно-влажностного режима, рациональной кислородотерапии и дозированного вскармливания. У недоношенных детей осуществляется постоянный контроль электролитного состава и КОС крови, мониторирование газового состава крови, пульса и АД.
Глубоко недоношенные дети сразу после рождения помещаются в кувезы, где с учетом состояния ребенка поддерживается постоянная температура (32-35°С), влажность (в первые дни около 90%, затем 60-50%), уровень оксигенации (около 30%). Недоношенные дети I-II степени обычно размещаются в кроватках с обогревом или в обычных кроватках в специальных боксах, где поддерживается температура воздуха 24-25°С.
Недоношенные дети, способные самостоятельно поддерживать нормальную температуру тела, достигшие массы тела 2000 г, имеющие хорошую эпителизацию пупочной ранки, могут быть выписаны домой. Второй этап выхаживания в специализированных отделениях детских стационаров показан недоношенным, не достигшим в первые 2 недели массы тела 2000 г, и детям с перинатальной патологией.
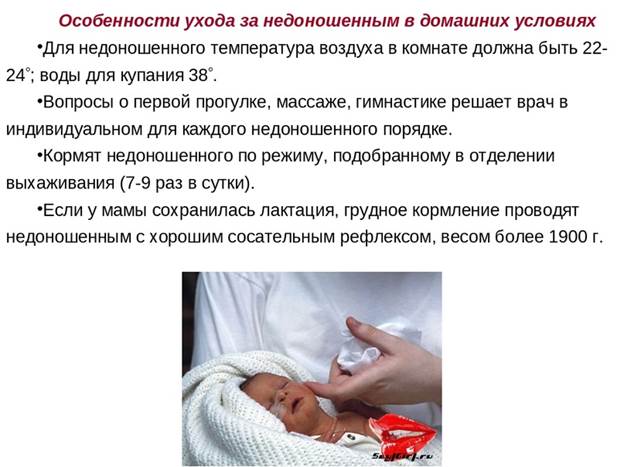
Кормление недоношенных детей следует начинать уже в первые часы жизни. Дети с отсутствующим сосательным и глотательным рефлексами получают питание через желудочный зонд; если сосательный рефлекс выражен достаточно, но масса тела менее 1800 г – ребенка вскармливают через соску; дети с массой тела свыше 1800 г могут быть приложены к груди. Кратность кормлений недоношенных детей I-II степени 7-8 раз в сутки; III и IV степени - 10 раз в сутки. Расчет питания производится по специальным формулам.
Недоношенные дети с физиологической желтухой, должны получать фототерапию (общее УФО). В рамках реабилитации недоношенных детей на втором этапе полезно общение ребенка с матерью, контакт «кожа к коже».


1 из 5
36. Многоплодие. Клиника, диагностика, ведение родов, осложнения, влияние на плод.
Этиология.
- наследственность
• профессиональные вредности
• различные виды излучения
• химические вещества
• приём препаратов: стимуляторов овуляции (кломифена цитрат), синтетических прогестинов
• экстракорпоральное оплодотворение (имплантация 2 – 3 эмбрионов)
Классификация.
1. По количеству плодов:
- двойня
- тройня и т.д.
2. По количеству плацент (хорионов) и плодных пузырей (амнионов):
• монохориальные (1 плацента), делятся на моноамниальные (единый плодный пузырь) и биамниальные (2 пузыря при двойне)
• бихориальные – всегда 2 плодных пузыря при двойне
Клиника и диагностика.
1. Жалобы:
• ощущение шевеления по всему животу
• быстрый рост живота
2. Анамнез:
• см. Пункт этиология
3. Объективное исследование:
• несоответствие роста матки сроку задержки менструации
• пальпация минимум 3-х крупных частей плодов
• выслушивание 2-х сердцебиений с наличием “зоны молчания” между ними и разницей в частоте сердечных сокращений 7 – 10 ударов в минуту
4. Дополнительные методы исследования:
• УЗИ – количество плодов, плацент, амнионов
• Допплерометрическое исследование кровотока в артериях пуповин – 2 или более различные кривые кровотока
• Кардиотокография – 2 или более различных кривых
Осложнения
1. Беременности
• невынашивание
• ранние и поздние гестозы
• анемия
• пороки развития плодов
• неправильные положения плодов
• гипоксия и гипотрофия плодов
• синдром отмирания 2-го плода
• преждевременное излитие вод
• преждевременная отслойка плаценты
2. I периода родов
• раннее излитие вод
• слабость родовой деятельности
• преждевременная отслойка плаценты
• асфиксия плодов
• инфицирование
• выпадение мелких частей плода и пуповины
3. II периода родов
• клинически узкий таз (коллизия близнецов)
• слабость потуг
• асфиксия плодов
• преждевременная отслойка плаценты
• формирование неправильных положений 2-го плода
• родовой травматизм матери и плодов
4. III периода родов
• нарушение процессов отделения и выделения плаценты и кровотечение
5. Раннего послеродового периода
• кровотечение
6. Позднего послеродового периода
• послеродовые инфекции
• гипогалактия
• субинволюция матки
• кровотечения
• анемии
Ведение беременных.
1. Ранняя явка
2. УЗИ при подозрении на многоплодную беременность
3. Посещение женской консультации в 2 раза чаще обычного
4. Влагалищное исследование после 20 недель при каждой явке для исключения угрозы прерывания (истмико-цервикальной недостаточности)
5. Госпитализации.
• 8 – 12 недель с целью сохраняющей терапии
• 28 – 32 недели с целью сохраняющей терапии, профилактики гестоза, профилактики гипоксии плодов
• 36 недель – для обследования, подготовки к родам и выбора метода родоразрешения
Показания к кесареву сечению.
• три и более плодов
• первый плод в тазовом предлежании (опасность сцепления близнецов)
• неправильные положения плодов (косое, поперечное или тазовое)
• преждевременные роды
• хроническая гипоксия и гипотрофия плодов
• + тяжелый гестоз
• + тяжелая экстрагенитальная патология
• осложнения родов
• отягощенный акушерский анамнез








